Limfogranuloma veneri
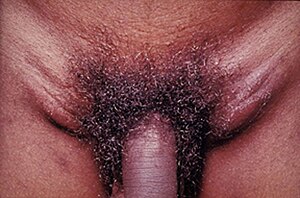 Nodes de limfogranuloma veneri en un adult jove. | |
| Tipus | malaltia bacteriana comensal, granuloma inguinal, clamidiosi i malaltia |
|---|---|
| Especialitat | infectologia |
| Clínica | |
| Símptomes | abscés |
| Patogènesi | |
| Localització | limfa |
| Causat per | Chlamydia trachomatis 434/BU (en) |
| Classificació | |
| CIM-11 | 1A80 |
| CIM-10 | A55 |
| CIM-9 | 099.1 |
| Recursos externs | |
| DiseasesDB | 29101 |
| MedlinePlus | 000634 |
| eMedicine | emerg/304 med/1356 derm/617 |
| MeSH | D008219 |
| UMLS CUI | C0024286 |
| DOID | DOID:13819 |
El limfogranuloma veneri (LGV) és una infecció de transmissió sexual (ITS) provocada per tres serovars del bacteri Chlamydia trachomatis (L1, L2 i L3), que són diferents dels que causen la infecció genital per clamídia més corrent. Es caracteritza per la invasió i inflamació del teixit limfàtic a diferència de la resta de les patologies causades per altres serovars de Chlamydia trachomatis, en les que la inflamació resta limitada, gairebé exclusivament, al lloc de la infecció.
Es transmet d'una persona infectada a una altra per contacte directe amb les secrecions de lesions obertes durant les relacions sexuals.[1]
Les clamídies poden causar altres infeccions, com per exemple psitacosi, tracoma, uretritis i afeccions al bestiar.[2] Una altra malaltia de transmissió sexual a causa de clamídies és la infecció genital per clamídia,[2] que ataca més les dones que els homes.[1] Tanmateix el LGV es caracteritza per una simptomatologia i epidemiologia característica.
Símptomes
[modifica]S'identifiquen 3 etapes[3] en el limfogranuloma veneri:
- la infecció primària, acostuma a aparèixer als 3-15 dies després del contagi i es caracteritza per la presència d'una úlcera genital indolora que remet espontàniament.
- la segona etapa, entre 2 i 6 setmanes després, es caracteritza per l'extensió invasiva del microorganisme als ganglis limfàtics pròxims al lloc de la infecció primària (generalment ganglis engonals o femorals). L'afectació dels ganglis engonals s'associa a la presentació clàssica dels bubons en homes, normalment unilaterals i dolorosos. La síndrome anorrectal, es caracteritza per una massa inflamatòria al recte, que pot acompanyar-se d'un ventall de símptomes que poden anar des de ser asimptomàtica a úlceres rectals, dolor al baix ventre, sagnat i tenesme rectal, acompanyats de febre, malestar general i pèrdua de pes. Si la infecció es perllonga pot aparèixer proctocolitis (inflamació del recte i el colon) hemopurulenta (amb sang i pus),que pot confondre's amb una malaltia inflamatòria intestinal.
-la cronificació de la infecció per limfogranuloma veneri produeix fibrosi que pot generar una obstrucció limfàtica (estenosi) del tracte anogenital o genital.
També s'ha descrit el limfogranuloma veneri en localitzacions extragenitals, com:
- infecció orofaríngea, amb glositis ulcerativa i limfadenitis cervical secundària; relacionada amb la pràctica del sexe oral,[4] si bé, la majoria dels casos són asimptomàtics.
- poliartropatia reactiva, amb conjuntivitis o sense, s'ha observat en varis casos, sent les articulacions més afectades el canell, el genoll, el turmell o el colze.
Diagnòstic i tractament
[modifica]La presència de les lesions característiques juntament amb proves de laboratori específiques permeten diagnosticar el limfogranuloma veneri.[1]
Com les altres infeccions causades per Chlamydia trachomatis, es cura mitjançant la presa d'antibiòtics. El limfogranuloma veneri es tracta amb antibiòtics per via oral. És important realitzar bé aquest tractament i seguir els controls establerts pel metge fins que les lesions estiguin curades.[1]
Prevenció
[modifica]El limfogranuloma veneri es transmet a través del contacte sexual (genital,oral o anal) no protegit amb una persona infectada. La utilització correcta del preservatiu en totes les pràctiques sexuals (vaginals, anals i orals) redueix el risc de transmissió del limfogranuloma veneri[5]
És molt important que si una persona és diagnosticada de limfogranuloma veneri ho comuniqui a la seva parella o parelles sexuals recents per tal que puguin ser visitades i tractades adequadament per un metge.[1]
Epidemiologia
[modifica]Fins al 2003, l'epidemiologia del LGV indicava que era més freqüent en països tropicals i subtropicals que no pas en climes menys temperats, com el dels Països Catalans, però això la majoria de casos descrits a Europa es referien a casos esporàdics i importants.[3][1] El 2003 es va descriure un nou cas esporàdic de LGV en un home bisexual,[6] i en els 17 mesos següents es van diagnosticar 92 casos més, convertint-se en el brot més gran de LGV registrat a Europa.[7] A Catalunya, després que es comencés a fer vigilància epidemiològica d'aquest problema, es van notificar 41 casos en els primers dos anys (2007 i 2008),[8] amb una mitjana d'edat de quaranta anys.[8] El 100% eren homes[8] que tenien sexe amb altres homes.[8] Nou de cada deu casos eren homes infectats pel VIH[8] i la meitat tenia, a més de limfogranuloma venere, gonorrea, sífilis o condilomes acuminats.[8] És possible que hi hagi hagut en aquests dos anys un increment de casos relacionat amb brots entre clients de saunes i altres espais de trobada gai.[8] Aquestes característiques epidemiològiques són similars als brots descrits a la resta d'Europa.[8]
El 2011 es va documentar un brot epidèmic de LGV a la ciutat de Barcelona, incrementant-se els casos registrats mensualment d'un valor mensual medià de 2 (2010) a 6 casos (2011). Respecte als setanta casos registrats el 2011 tots eren homes que mantenien sexe amb homes dels quals com a mínim 66 havien estat diagnosticats d'infecció per VIH, com a mínim 22 dels casos havien estat diagnosticats d'altres ITS el darrer any. Aquestes persones havien manifestat un nombre mitjà de 26 parelles sexuals en el darrer any. A més el temps medià de diagnòstic fou de 29 dies entre l'aparició dels símptomes i el diagnòstic confirmat. En l'entorn de Barcelona, com en altres àrees d'Europa, el LGV està essent qualificat de malaltia emergent especialment entre els homes que practiquen sexe amb homes. Determinats subgrups dins d'aquest col·lectiu no usen consistentment el preservatiu convertint-se en propagadors actius d'aquesta i altres ITS, pel que l'estudi conclou que caldria enfortir les mesures de difusió sobre les mesures preventives especialment entre els portadors de VIH i establir mesures innovadores per a la difusió de mesures preventives com de contacte de parelles per tal de reduir l'exposició al patogen i reduir el temps de diagnòstic.[9]
Referències
[modifica]- ↑ 1,0 1,1 1,2 1,3 1,4 1,5 Infeccions genitals per clamídia Departament de Salut de la Generalitat de Catalunya, 31 de gener de 2008
- ↑ 2,0 2,1 «Limfogranuloma veneri». Gran Enciclopèdia Catalana. Barcelona: Grup Enciclopèdia Catalana.
- ↑ 3,0 3,1 Piñeiro L, Galán JC, Vall-Mayans M «[Infections caused by Chlamydia trachomatis (including lymphogranuloma venereum) and Mycoplasma genitalium Infecciones por Chlamydia trachomatis (influye linfogranuloma venéreo) y Mycoplasma genitalium]». Enferm Infecc Microbiol Clin, 37, 2019, pàg. 525-534. DOI: 10.1016/j.eimc.2019.01.014. PMID: 30878312 [Consulta: 2 octubre 2019].
- ↑ Gjurašin B, Lepej SŽ, Cole MJ, Pitt R, Begovac J. «Chlamydia trachomatis in Cervical Lymph Node of Man with Lymphogranuloma Venereum, Croatia, 2014». Emerg Infect Dis, 24, 2018, pàg. 806-808. DOI: 10.3201/eid2404.171872. PMID: 29553338 [Consulta: 2 octubre 2019].
- ↑ http://www.aspb.es/quefem/docs/cat_limfogranuloma_des08.pdf Arxivat 2012-06-29 a Wayback Machine.
- ↑ R F Nieuwenhuis, J M Ossewaarde, W I van der Meijden, H A M Neumann «Unusual presentation of early lymphogranuloma venereum in an HIV-1 infected patient: effective treatment with 1 g azithromycin». Sex Transm Infect., 79, 2003, pàg. 453-455. DOI: 10.1136/sti.79.6.453. PMID: 14663119 [Consulta: 3 novembre 2019].
- ↑ Centers for Disease Control and Prevention «Lymphogranuloma venereum among men who have sex with men-Netherlnds, 2003-2004». MMWR, 53, 2004, pàg. 985-988 [Consulta: 3 novembre 2019].
- ↑ 8,0 8,1 8,2 8,3 8,4 8,5 8,6 8,7 Limfogranuloma veneri, situació a 2007-2008[Enllaç no actiu] Centre d'Estudis Epidemiològics sobre les Infeccions de Transmissió Sexual i la SIDA de Catalunya. Generalitat de Catalunya, 29 d'abril de 2009
- ↑ Vargas-Leguas, H [et al]. «Lymphogranuloma venereum: a hidden emerging problem, Barcelona, 2011» (
 PDF) (en anglès). Eurosurveillance, Volume 17,, Issue 2, 1-2012, pàg. 3 [Consulta: 20 gener 2012].
PDF) (en anglès). Eurosurveillance, Volume 17,, Issue 2, 1-2012, pàg. 3 [Consulta: 20 gener 2012].
Enllaços externs
[modifica]- «Limfogranuloma veneri». Canal Salut. Generalitat de Catalunya.
- 2019 European guideline on the management of lymphogranuloma venereum.
de Vries HJC, de Barbeyrac B, de Vrieze NHN, Viset JD, White JA, Vall-Mayans M, Unemo M J Eur Acad Dermatol Venereol. 2019 Oct;33(10):1821-1828. doi: 10.1111/jdv.15729. Epub 2019 Jun 26. https://onlinelibrary.wiley.com/doi/epdf/10.1111/jdv.15729. Consultat el 3 novembre 2019.