Endemische Syphilis
| Klassifikation nach ICD-10 | |
|---|---|
| A65 | Endemische Syphilis – Nichtvenerische Syphilis – Bejel – Njovera |
| ICD-10 online (WHO-Version 2019) | |
Die Endemische Syphilis oder Bejel ist eine bakterielle Infektionskrankheit des Menschen, die durch das Bakterium Treponema pallidum ssp. endemica verursacht wird. Im Gegensatz zur echten Syphilis durch Treponema pallidum ssp. pallidum wird Bejel nicht sexuell (venerisch) übertragen, sondern durch Schmierinfektion bei engem sozialen Kontakt bevorzugt unter sozioökonomisch schlechten Verhältnissen. Daher wird Bejel auch als Nichtvenerische Syphilis bezeichnet. Sie kommt bevorzugt bei Kindern zwischen 4 und 10 Jahren in trockenen Gebieten Afrikas, der Arabischen Halbinsel und dem Nahen Osten vor. Auch das vermehrte Auftreten von Syphilis in Bosnien und Herzegowina wurde als endemische Syphilis[1] bezeichnet.
Krankheitserreger
[Bearbeiten | Quelltext bearbeiten]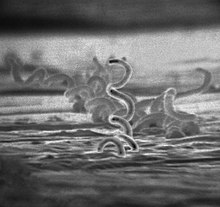
Der Krankheitserreger, ein gramnegatives Schraubenbakterium aus der Familie Spirochaetaceae, wurde anfangs als eine eigene Art (T. endemica) neben den weiteren Erregern von Treponematosen klassifiziert. Die Ähnlichkeit zum Erreger der Syphilis ist jedoch so hoch, dass man heute beide als Subspezies der gleichen Spezies T. pallidum zuordnet. Der Subspezies T. p. ssp. endemica der endemischen Syphilis fehlen jedoch Pathogenitätsfaktoren, die T. p. ssp. pallidum besitzt und ihm die Fähigkeit verleihen, Nervengewebe zu infizieren und dort zu persistieren. Die Subspezies lassen sich morphologisch nicht unterscheiden. Das schraubenförmige Bakterium ist 5 bis 20 µm lang und 0,1 bis 0,4 µm breit; es kann sich durch Rotationsbewegungen um die Längsachse fortbewegen. Es ist sehr umweltlabil und sensibel gegenüber Austrocknung, daher wird es nur durch direkten Haut-/Schleimhautkontakt oder indirekt (jedoch nur zeitnah) durch Essgeschirr, Trinkgefäße u. ä. übertragen.
Verbreitung und Übertragung
[Bearbeiten | Quelltext bearbeiten]Die endemische Syphilis ist derzeit überwiegend bei nomadischen Bevölkerungsgruppen anzutreffen, die in einem engen sozialen Verband und gleichzeitig unter schlechten hygienischen Verhältnissen leben. Sie kommt bei Nomaden der Sahelzone, bei Pygmäen an der Grenze zwischen der Demokratischen Republik Kongo und der Zentralafrikanischen Republik sowie Beduinenvölkern der arabischen Halbinsel (Saudi-Arabien) und den Ländern des Nahen Ostens vor. In anderen trockenen, ariden Gebieten wie Irak, Iran, Kasachstan, Usbekistan, Turkmenistan, Afghanistan und China (Xinjiang) war früher eine hohe Prävalenz nachweisbar, gegenwärtig ist die epidemische Lage jedoch ungeklärt.
Die Erkrankung ist in den jeweiligen Gebieten mit unterschiedlichen Namen belegt, die man in der medizinischen Literatur zunächst auch für unterschiedliche Erkrankungen hielt. Neben dem im Deutschen und Englischen gebräuchlichen Bejel (von arabisch بجل Badschal, DMG Baǧal für Syphilis) oder Belesh wird die afrikanische Erkrankung auch Njovera[2] genannt. Weitere Bezeichnungen sind Dichuchwa, Frenga, Siti oder Skerljevo. Nach historischen Berichten scheint die Erkrankung auch früher in Irland (als button scurvy), Schottland (sibbens) und Norwegen (radesyge) vorgekommen zu sein. Bis vor dem Zweiten Weltkrieg kam die endemische Syphilis auch in einzelnen Dörfern Bosniens vor.
Bejel wird durch engen sozialen Kontakt, Küssen, Stillen, Haut-Haut-Kontakt und indirekt durch Fliegen und bei unmittelbarer gemeinsamer Benutzung von Essgeschirr und Trinkgefäßen übertragen. Besonders infektiös sind Patienten mit offenen Hautläsionen.
Krankheitsbild
[Bearbeiten | Quelltext bearbeiten]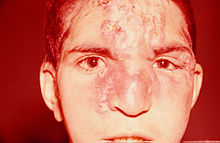
Wie alle Treponematosen zeigt auch Bejel einen mehrphasigen Verlauf. Die Primärläsion an der Eintrittstelle des Erregers ist meist nicht sichtbar oder fehlt ganz. Nach einer Inkubationszeit von zwei Wochen bis zu drei Monaten kommt es zu einer Entzündung der Mundwinkel (Stomatitis), kleine Läsionen (Plaques) an der Mundschleimhaut und leicht blutende Ulcera. Zusätzlich kann die anogenitale Region und der Kehlkopf betroffen sein. Selten kommt es in diesem frühen Stadium bereits zu Hautveränderungen oder Knochenbefall. Dieses erste Stadium klingt ohne Beeinträchtigung des Allgemeinzustandes nach sechs bis neun Monaten wieder ab. Die meisten Infektionen gehen nun in ein latentes Stadium über, bei dem es zum Befall von langen Röhrenknochen (typischerweise des Schienbeins) und Gesichtsknochen (vorzugsweise dem Nasenbein) mit einer proliferativen, deformierenden Periostitis kommt. Es treten ulzerierende Hautläsionen (Gummata) und größere Hautdefekte wie bei manchen Formen der Frambösie hinzu. Die Infektion kann jahrelang fortschreiten und zu erheblich entstellenden Gewebsdefekten führen. Im Gegensatz zur echten Syphilis kommt es bei Bejel niemals zu einem Befall des Zentralnervensystems oder der großen Gefäße (Aortitis) und des Herzens.
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Die sichere Diagnose wird durch mikrobiologischen Nachweis des Erregers gestellt. T. pallidum ist auf künstlichen Nährböden nicht anzüchtbar und nur schwer mittels Gram-Färbung anzufärben. Bei einer routinemäßigen Untersuchung von Gewebe oder Exsudat sind die sehr dünnen Bakterien in der Regel nicht sichtbar. Der Erregernachweis gelingt durch eine native Dunkelfeldmikroskopie (bewegliche Spirochäten) oder spezifische Fluoreszenzmikroskopie. In der frühen Phase der Erkrankung sind Antikörper nachweisbar, die wie bei der Syphilis mittels TPHA (Treponema-pallidum-Hämagglutinations-Assay) oder FTA-Abs-Test (Fluoreszenz-Treponema-Antikörper-Absorptionstest) nachgewiesen werden können. Eine Differenzierung zwischen den Subspezies ist in der Routineuntersuchung mit kommerziellen Testsystemen nicht möglich, dies bleibt Speziallaboratorien vorbehalten.
Therapie und Prophylaxe
[Bearbeiten | Quelltext bearbeiten]Die Endemische Syphilis wird antibiotisch für mindestens zwei Wochen mit Penicillin behandelt, bei leichten Erkrankungen im Frühstadium genügt ein einmalig gegebenes Depotpräparat. Resistenzen des Erregers gegenüber Penicillin wurden bislang nicht beobachtet. Bei Überempfindlichkeit des Patienten gegenüber Penicillin werden auch Makrolide oder Tetracycline gegeben. Bei einer schweren, ausgedehnten Erkrankung soll die medikamentöse Behandlung auch länger fortgesetzt werden. Wie bei allen Treponemen kann ein bis zwei Stunden nach Beginn der Behandlung durch massenhaften Zerfall von Bakterien eine Herxheimer-Reaktion auftreten. Ausgedehnte Gewebsdefekte können erst nach ausreichender Antibiose eventuell durch eine plastische Operation gedeckt oder rekonstruiert werden.
Ein Impfstoff gegen Treponemen existiert nicht. Die Prophylaxe beschränkt sich auf die Vermeidung der Übertragung, zum einen durch Verbesserung der hygienischen Bedingungen und Aufklärung über den Übertragungsweg, zum anderen durch Elimination des Erregers aus bedrohten Bevölkerungsgruppen mittels einer verbesserten medizinischen Versorgung.
Quellen
[Bearbeiten | Quelltext bearbeiten]- W. Lang, Th. Löscher: Tropenmedizin in Klinik und Praxis. 3. Auflage. Stuttgart 2000, ISBN 3-13-785803-8, S. 309f.
- J. L. Pace, G. W. Csonka: Endemic non-venereal syphilis (bejel) in Saudi Arabia. In: British Journal of Venereal Diseases (1984) 60(5), S. 293–297 PMID 6487985, PMC 1046341 (freier Volltext)
- J. L. Pace, G. W. Csonka: Late endemic syphilis: case report of bejel with gummatous laryngitis. In: Genitourinary Medicine (1988) 64(3), S. 202–204 PMID 3410469, PMC 1194201 (freier Volltext)
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ F. Kogoy: Die endemische Syphilis in Bosnien und Herzegowina. In: Dermatologica. Band 79, 1939, S. 361–369.
- ↑ R. R. Willcox: Njovera: An endemic syphilis of Southern Rhodesia. Comparison with bejel. In: The Lancet. (1951) 10;1(6654), S. 558–560 PMID 14805127
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Gewebsdefekte im Gesicht nach Endemischer Syphilis
- Papeln und Ulcera bei einem Kind
- global.sbs.ohio-state.edu [1] Proliferative Periostitis nach Bejel (Knochenpräparat)