Scheibenmeniskus
| Klassifikation nach ICD-10 | |
|---|---|
| M23.1 | Scheibenmeniskus (angeboren) |
| ICD-10 online (WHO-Version 2019) | |
Ein Scheibenmeniskus (lateinisch Meniscus disciformis) ist eine anatomische Variante der Menisken des Kniegelenks. Der Scheibenmeniskus wurde erstmals 1889 durch R. B. Young beschrieben.[1][2]

Der Scheibenmeniskus bzw. seine Anlage ist angeboren, teilweise beidseitig. Die Annahme, dass beim Scheibenmeniskus die Ausformung zur Sichel aus der embryologisch angelegten Scheibenform ausbleibt, wurde durch histologische Untersuchungen an Embryonen entkräftet. Es konnten während der ganzen Embryonalperiode keine Scheibenmeniskusformen nachgewiesen werden, so dass eher mechanische Fehlbelastungen oder Instabilität von Menisken mit größerer Variabilität für die Ausbildung von Scheibenmenisken verantwortlich gemacht werden.[3][4] Beschwerden (Symptome) entstehen durch einen Scheibenmeniskus erst, wenn sich unter Belastung des Kniegelenks der zentrale Bereich des Meniskus zwischen Oberschenkelrolle (Femurkondyle) und Schienbeinkopfplateau (Tibiakopf) einklemmt und mitbewegt wird, wodurch es zu einem klassischen Schnapp-Phänomen und zu Schmerzen kommt. Diese Symptomatik beginnt aufgrund der Körpergröße und des Körpergewichts von Kindern erst etwa ab dem 6. bis 8. Lebensjahr. In den wenigsten Fällen treten die Beschwerden deutlich früher auf, selten aber auch erst nach dem 12. Lebensjahr. Das verspätete Erkennen typischer Scheibenmeniskusbeschwerden ist oft Folge der Seltenheit und damit der Unkenntnis vieler Ärzte über die Erkrankung und ihrer Zeichen. Zur sicheren Feststellung eignet sich vor allem die kernspintomographische Untersuchung. Eine Behandlung ist nur bei Beschwerden angezeigt und besteht in einer Teilentfernung des Scheibenmeniskus, soweit er den direkten Kontakt von Femurkondyle und Tibiakopf-Gelenkfläche verhindert.
Der normale Meniskus
[Bearbeiten | Quelltext bearbeiten]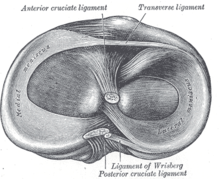
Die beiden normalen Menisken eines Kniegelenkes verlaufen als dreieckige Faserknorpelscheiben jeweils innen und außen im Hauptgelenk zwischen Oberschenkelrollen und Schienbeinkopfplateau als elastisches Druckpolster mit Basis an der Gelenkkapsel. Die Gelenkflächen von Oberschenkelrollen und Schienbeinkopf sind nicht kongruent, d. h. sie berühren sich nicht großflächig, sondern nur punktuell. Diese Inkongruenz der Gelenkflächen im Kniegelenk wird durch die Menisken ausgeglichen. Die Meniskusfläche nimmt bei der Gelenkbelastung eine wesentliche Teillast in den Randbereichen auf und gibt sie an die gegenüberliegende Gelenkfläche weiter. Dadurch sind die auf die Gelenkknorpelflächen wirkenden Kräfte auf wesentlich größere Areale verteilt und damit relativ vermindert. Diese knorpelschützende Wirkung der normalen Menisken wird deutlich, wenn aufgrund einer Erkrankung oder Verletzung ein Meniskus operativ entfernt wird. Nach kurzer Zeit kommt es zu Überlastungsschäden des Gelenkknorpels bis hin zum Bild der Arthrose.
Anatomie und Struktur des Scheibenmeniskus
[Bearbeiten | Quelltext bearbeiten]
Zum besseren Verständnis des Krankheitsbilds Scheibenmeniskus trägt eine allgemein anerkannte Klassifikation der Variationen des lateralen Meniskus bei, die Watanabe-Klassifikation.[5] Scheibenmenisken des Typs 1 und 2 haben die gleiche Position innerhalb des Kniegelenkes wie normale Menisken, sind also an der Gelenkkapsel mit ihrer Basis verbunden. Nur ist ihre Form nicht dreieckig, sondern sie haben die Form einer kompletten oder inkompletten Scheibe, die aufgrund ihrer Position die beiden Gelenkoberflächen der beteiligten Knochen vollständig voneinander trennt – ähnlich einem Discus articularis, im englischen Sprachraum daher als discoid meniscus bezeichnet. Damit sind die Gelenkflächen prinzipiell sehr gut vor einem Knorpelverschleiß geschützt, solange der Scheibenmeniskus selbst keine Beschwerden auslöst. Typ-3-Scheibenmenisken (Wrisberg-Variante) sind im Wesentlichen nicht durch ihre Form oder Dicke, sondern durch ihre fehlende Fixierung an der hinteren Gelenkkapsel charakterisiert. Daher sind hier besonders häufig Schnapp-Phänomene zu erwarten.
Scheibenmenisken finden sich zur überwiegenden Zahl im seitlichen (lateralen) Hauptgelenk des Knies, also zwischen der lateralen Oberschenkelrolle und dem Schienbeinplateau. Sehr selten finden sich auch Scheibenmenisken im innenseitigen (medialen) Gelenkraum. Möglicherweise hängt das mit der natürlichen vermehrten Beweglichkeit des Außenmeniskus zusammen.
Scheibenmenisken können einen unterschiedlich großen Bereich des Gelenkareals zwischen der Meniskusbasis und dem Zentrum des Gelenkes an der Eminentia intercondylica ausfüllen. Man spricht von kompletten (Typ 1) oder inkompletten Scheibenmenisken (Typ 2), wobei der Übergang von einem breiten normalen Meniskus und einem schmalen Scheibenmeniskus sich klar daran erkennen lässt, dass im Falle eines Scheibenmeniskus die Oberschenkelrolle in der Hauptbelastungszone bei arthroskopischer Beurteilung nicht die gegenüberliegende Gelenkfläche des Schienbeinkopf-Plateaus direkt erreicht.
Scheibenmenisken haben in einem hohen Prozentsatz (30 bis 77 %) eine instabile Anheftung an der Gelenkkapsel. Eine grundsätzliche Instabilität ist das Merkmal des Typ-3-Scheibenmeniskus. Die Instabilität kann angeboren sein oder als Folge einer Meniskuseinklemmung als Riss entstehen. Besonders instabile Menisken zeigen daher ein verstärktes Schnapp-Phänomen.
Scheibenmenisken können sich aber nicht nur in ihrer Ausdehnung, sondern auch in ihrer Substanz, d. h. in ihrer Dicke unterscheiden. So gibt es schmale, wenige Millimeter dicke Meniskusscheiben aber auch durchgehend mehr als 5 Millimeter dicke Scheiben.
Pathologie des Scheibenmeniskus
[Bearbeiten | Quelltext bearbeiten]Aufgrund seiner Gewebekomposition als Faserknorpel kann der Scheibenmeniskus wie der normale Meniskus hohe Druck- und Scherbeanspruchungen aushalten. Mit zunehmendem Körpergewicht der Patienten kommt es allerdings in dem hoch gleitfähigen System Gelenkknorpel–Gelenkflüssigkeit zum Anhaften des Meniskus an der Gelenkoberfläche. Die Ursache ist eine Kompressionswirkung der Körperlast, die stärker ist als die Gleitfähigkeit zwischen Meniskus und Gelenkoberfläche. Dieses Haften des Meniskus und das Lösen dieser kurzfristigen Verklebung führt zu dem typischen Schnappen bei der Gelenkbewegung. Durch das „Anbacken“ der Meniskusoberfläche an die Gelenkflächen werden die beiden Oberflächen des Meniskus bei Kniebeugung und -streckung in gegenläufige Richtungen bewegt, was zu einer innerlichen Zerreißung und damit zum Verschleiß des Fasergewebes führt.


Bei Fortdauern der Scherbewegung kann es dann auch zu oberflächlichen Rissen im Meniskus führen. Oder der Scheibenmeniskus kann wie ein normaler Meniskus an seiner Basis an der Gelenkkapsel abreißen, besonders weil er definitionsgemäß keine Bandfixierung am Schienbeinkopf hat. Ein gerissener Scheibenmeniskus liegt aber in dem Gelenk nicht weiter glatt auf den knorpelüberzogenen Gelenkflächen, sondern walkt sich entlang der Risse auf und führt damit zu örtlicher Überlastung des Gelenkknorpels. Dies führt unabhängig von der Ursache (erhöhtes Körpergewicht, Gelenkstufen nach Fraktur, angeborene oder erworbene Beinachs-Fehler, sportliche Überlastung, Gelenkinkongruenz und Bandinstabilität) auf Dauer zu vorzeitigem Gelenkverschleiß (Arthrose). Kinder und Jugendliche, bei denen Scheibenmenisken fast ausschließlich vorkommen, entwickeln bei instabilen und gerissenen Menisken auch Osteochondrosis-dissecans-Herde infolge der regionalen Überlastung. Auch kann der gerissene Scheibenmeniskus wie normale Menisken in den Gelenkspalt eingeklemmt werden und dabei eine Gelenkblockade erzeugen sowie an seiner Kapselanheftung ziehen, was Schmerzen erzeugt.
Inzidenz
[Bearbeiten | Quelltext bearbeiten]Die Häufigkeit des Scheibenmeniskus ist wegen der hohen Anzahl asymptomatischer Patienten schwierig zu ermitteln. Die Werte reichen von 0,4 bis 17 Prozent für die laterale Seite[6][7] und 0,06 bis 0,3 Prozent[8][9][10] für die mediale Seite.[11] Andere Autoren schätzen den Wert auf 1 bis 3 Prozent der Kinder und Jugendlichen, wobei bei 10 bis 20 Prozent der Patienten beide Knie betroffen sind.[12] In asiatischen Ländern liegt die Inzidenz offensichtlich höher als in der westlichen Welt.[11][13][14][15][16]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Oft berichten die Patienten oder deren Eltern über ein typisches Gelenkschnappen beim Treppensteigen oder Gehen. Meist hat sich dieses Zeichen im Laufe der Monate und Jahre vor der Vorstellung zunehmend entwickelt. Ausgeprägte Schmerzen bestehen nicht. Zeitweise oder dauernd kann es zu Gelenkblockierungen mit Streckdefizit kommen. Bei der Untersuchung der Patienten lässt sich bei der Funktionsuntersuchung häufig das Schnappen des Gelenkes reproduzieren. Viele Patienten leiden aber auch unter unspezifischen belastungsabhängigen Kniebeschwerden, ohne dass es zu Blockierungen kommt. Selten treten Gelenkergüsse auf. Die Beschwerden sind aufgrund der typisch lateral (seitlich) angeordneten Scheibenmenisken seitlich in Höhe des Gelenkspaltes lokalisiert.
Röntgenuntersuchungen bringen wie auch Blutlaboruntersuchungen keine auffälligen Befunde. Selten können die seitlichen Gelenkspalten in normalen Röntgenuntersuchungen verbreitert erscheinen. Eine zuverlässige Darstellung von Scheibenmenisken findet sich nur im Rahmen einer kernspintomographischen Untersuchung. Hier können die Knorpelscheibe in ihrer Ausdehnung und Dicke sowie Risse im Gewebe und bisweilen die normale Fixierung des Meniskus an seiner Basis dargestellt werden.
Therapie
[Bearbeiten | Quelltext bearbeiten]Arthroskopische Teilresektion
[Bearbeiten | Quelltext bearbeiten]

Scheibenmenisken, die zufällig bei einer Kernspinuntersuchung aus anderer Indikation festgestellt werden, werden belassen und nicht therapiert, da sie einen perfekten Knorpelschutz darstellen.
Klinisch auffällige Scheibenmenisken, die Beschwerden oder ein störendes Schnappen erzeugen oder sogar aufgrund von inneren Zerreißungen des Gewebes oder bei kompletten Rissen der Menisken Schmerzen erzeugen und den Gelenkknorpel schädigen, müssen operativ angegangen werden. Das Ziel der Operation ist neben der Beseitigung der subjektiven Beschwerden wie Schmerzen, Schnapp-Phänomene und Funktionsstörungen die Vermeidung von weiteren Gelenkschäden und Meniskuseinrissen. Ein Aufschieben der Operation, wenn eine Indikation dazu besteht, erhöht das Risiko von Gelenkschäden nachhaltig. Bei der Operation wird im Rahmen einer Arthroskopie der Scheibenmeniskus von seiner zentralen Öffnung (an der Eminentia intercondylaris) eingeschnitten und dann teilentfernt (s.Abbildungen). Die Teilresektion ist beim Scheibenmeniskus nicht einfach: Einerseits ist der seitliche Gelenkspalt, in dem sich typischerweise der Scheibenmeniskus befindet, schon natürlicherweise sehr eng. Andererseits lässt sich der seitliche Gelenkspalt nicht durch einen „Release“ des Außenbandes (gezielte Teilzerreißung des Seitenbandes) erweitern, wie das beim Innenband bei operativen Schwierigkeiten standardmäßig durch sogenanntes Needling durchgeführt werden kann. Der seitliche Gelenkspalt ist darüber hinaus durch den dicken Scheibenmeniskus selbst ausgefüllt (s. Abb.). Die Arbeit mit mechanischen Operationsinstrumenten ist in dem schmalen Gelenkspalt bei Kindern technisch anspruchsvoll. Daher werden oft für die Teilentfernung der Menisken neben den entsprechenden Handinstrumenten (Punch) meist motorische Instrumente („Shaver“), oder Laser-Instrumente bzw. elektrische sogenannte Ablatoren verwendet. Möglicherweise haben die HF-Geräte (Hochfrequenz-Geräte) und die Laser aber tiefer schädigende Auswirkungen auf das verbleibende Meniskusgewebe, weshalb die Verwendung der HF-Geräte und besonders von Laser eher zurückhaltend erfolgen sollte. Einige Kliniken verwenden aus diesen Gründen statt der arthroskopischen Technik inzwischen wieder offene Zugänge zum Scheibenmeniskus. Entscheidend für die Wahl des Operationsverfahrens ist die zuverlässige Übersicht im Gelenk und die Erfahrung des Operateurs mit dem jeweiligen Verfahren.
Besonders aufwändig ist die operative Therapie eines zerrissenen und/oder luxierten kompletten Scheibenmeniskus. Zunächst muss dieser Zustand erkannt werden. Denn im MRT kann möglicherweise nur ein komplexer Meniskusriss dargestellt sein. Der Verdacht ergibt sich vor allem aus dem jungen Lebensalter der jeweiligen Patienten. Liegen harte Anhaltspunkte für einen Scheibenmeniskus vor, muss zunächst die Reposition und Ausbreitung des im vorderen Recessus liegenden Meniskus auf die Tibiagelenkfläche erfolgen, anschließend die Teilresektion des zentralen Meniskusteils und anschließend die Refixierung des Hinterhorns und der Pars intermedia an der Kapsel. Wichtig ist, den Hiatus popliteus, den Durchtrittspunkt der Popliteussehne durch die Meniskusbasis, hierbei nicht durch die Meniskusnaht zu verschließen.
Die Teilresektion muss sparsam nur bis zu dem Punkt durchgeführt werden, an dem die Oberschenkelrolle mit ihrer Hauptbelastungszone die Gelenkoberfläche des Schienbeinkopfplateaus erreicht. Eine Resektion über diesen Punkt hinaus sollte nicht erfolgen, da die Schutzwirkung des Meniskus für die Gelenkoberfläche sonst nicht mehr gegeben ist.
Während oder auch schon vor der Teilresektion des Scheibenmeniskus ist eine sorgfältige Prüfung der Stabilität des Meniskus bezüglich der Fixierung an der Gelenkkapsel von größter Bedeutung. Definitionsgemäß besteht beim lateralen Scheibenmeniskus meist eine hintere Instabilität aufgrund fehlender ligamentärer Fixierung am Tibiakopf. Bei genauer Prüfung zeigt sich oft auch eine vordere Instabilität, d. h. Nicht-Fixierung an der vorderen Gelenkkapsel. Bei nachgewiesener vorderer, seitlicher oder hinterer Instabilität ist eine Nahtfixierung des Meniskusgewebes an der Kapsel notwendig. Sie kann entweder durch Nahttechniken von innen nach außen (inside-out), von außen nach innen (outside-in) und hinten (dorsal) durch sogenannte all-inside Technik (ohne Freilegung der Kapselaußenseite), technisch einfach mit arthroskopischen Nahtapparaten, durchgeführt werden.
Offene Teilresektion
[Bearbeiten | Quelltext bearbeiten]Aufgrund der engen Anatomie des seitlichen (lateralen) Gelenkspaltes und der damit schlechten Übersichtlichkeit des Operationsgebietes im Kniegelenk werden für Arthroskopie-unerfahrene Kinderorthopäden in letzter Zeit auch wieder offene operative Techniken beschrieben, mit denen unter Sicht mit einem offenen Gelenkzugang der Scheibenmeniskus abgetragen werden kann. In der vorarthroskopischen Ära war dieses Vorgehen standardmäßig durchgeführt worden, wurde aber wegen der besseren Übersichtlichkeit bei der Arthroskopie verlassen.[17]
Komplikationen
[Bearbeiten | Quelltext bearbeiten]Aufgrund der anatomischen Enge des seitlichen Gelenkspalts und wegen der Ausfüllung des Gelenkspalts mit dem Gewebe des Scheibenmeniskus sind bei der operativen Therapie oberflächliche Knorpelschäden an der Oberschenkelrolle und am Tibiaplateau schwerer zu vermeiden. Es müssen besonders schlanke Handinstrumente verwendet werden. Elektrische und Laser-Resektion erzeugt teilweise tiefe Gewebeschäden im Restmeniskus und sollten daher seltener zur Anwendung kommen. Bei geringer operativer Erfahrung bezüglich Scheibenmenisken werden die Menisken oft zu weitgehend reseziert und sind damit für ihre Aufgabe der Last-Dämpfung nicht mehr geeignet. Eine Korrektur ist nicht mehr möglich. Das Meniskusverlust-Syndrom kann später nur durch eine Meniskustransplantation beseitigt werden. In einigen Fällen treten – möglicherweise auch aufgrund der veränderten Dämpfungssituation nach Meniskusteilresektion – Schäden am seitlichen Femurkondylus (Oberschenkelrolle) auf, bei denen es sich nach allen Kriterien um eine echte Osteochondrosis dissecans (OD) handelt: So finden sich klinische Beschwerden in Form von belastungsabhängigen Schmerzen z. B. beim Sport und im kernspintomographischen Bild Zeichen von subchondralen (unter dem Knorpel gelegenen) Veränderungen des Knochengewebes. Diese Schäden können unter Sportpause gegebenenfalls ausheilen. Bei instabilen und langsam heilenden Befunden ist auch hier eine operative Therapie angezeigt.
Nachbehandlung
[Bearbeiten | Quelltext bearbeiten]Nach Arthroskopien wird üblicherweise für wenige Tage eine Teilentlastung an Unterarmgehstützen empfohlen, bis der Gelenkknorpel seinen durch die Arthroskopie erhöhten Wassergehalt wieder normalisiert hat. Diese Maßnahme ist allerdings bei jungen Kindern kaum umzusetzen. Anschließend wird das Gelenk durch eine Klettschiene für etwa zwei bis drei Wochen in Streckhaltung stabilisiert und kann belastet werden. Durch die axiale Belastung wird der sparsam getrimmte Meniskus weiter durch die Femurkondylenrolle geformt, an den Rändern abgeflacht und an seine Position gedrängt. Besonders bei zusätzlicher Nahtfixierung instabiler Meniskusteile muss diese Streckhaltung länger eingehalten werden, um ein Anheilen des Meniskus an der Kapsel zu ermöglichen. In der Folgezeit sind freie Bewegung und Belastung erlaubt, meist wird aber für zwei bis sechs Monate ein Sportverbot ausgesprochen. Wenn nach operativer Therapie wieder Beschwerden auftreten, kann häufig eine Kernspinuntersuchung Veränderungen zeigen, die einer Osteochondrosis dissecans entsprechen und wie diese behandelt werden müssen.
Literatur
[Bearbeiten | Quelltext bearbeiten]- C. R. Good, D. W. Green, M. H. Griffith, A. W. Valen, R. F. Widmann, S. A. Rodeo: Arthroscopic treatment of symptomatic discoid meniscus in children: classification, technique, and results. In: Arthroscopy, 2007; 23, S. 157–163. PMID 17276223
- E. B. Kaplan: Discoid lateral meniscus of the knee joint. Nature, mechanism, and operative treatment. In: J Bone Joint Surg Am., 1957, 39, S. 77–87. PMID 13385265
- T. Barthel, R. Pesch, M. J. Lippert u. a.: Arthroskopische Behandlung des lateralen Scheibenmeniskus. In: Arthroskopie, 1995, 8, S. 12–18.
- H. Ikeuchi: Arthroscopic treatment of the discoid lateral meniscus. Technique and long-term results. In: Clin Orthop., 1982, 167, S. 19–28. PMID 6896480
- J. C. Ihn, S. J. Kim, I. C. H. Park: In vitro study of contact area and pressure distribution in the human knee after partial and complete meniscectomy. In: Int Orthop., 1993, 17, S. 214–218.
- I. Smillie: The congenital discoid meniscus. In: J Bone Joint Surg Br., 1948, 30, S. 671–682. PMID 18894619
- P. Aglietti, F. A. Bertini, R. Buzzi u. a.: Arthroscopic meniscectomy for discoid lateral meniscus in children and adolescents: 10-year followup. In: Am J Knee Surg., 1999, 12, S. 83–87. PMID 10323498
- Hiroshi Mizuta, Eiichi Nakamura, Yutaka Otsuka, Satoshi Kudo, Katsumasa Takagi: Osteochondritis Dissecans of the Lateral Femoral Condyle Following Total Resection of the Discoid Lateral Meniscus. In: Arthroscopy, Vol 17, No 6 (July-August), 2001, S. 608–612. PMID 11447548
- Fabian Goetz Krause, Ulrich Haupt, Kai Ziebarth, Theddy Slongo: Mini-Arthrotomy for Lateral Discoid Menisci in Children. In: J Pediatr Orthop. Volume 29, Number 2, March 2009, S. 130–136. PMID 19352237
- F. Franceschi, U. G. Longo, L. Ruzzini, P. Simoni, B. B. Zobel, V. Denaro: Bilateral complete discoid medial meniscus combined with posterior cyst formation. In: Knee Surgery, Sports Traumatology, Arthroscopy, 2007, 15(3), S. 266–268. PMID 16917782
Weiterführende Literatur im freien Volltext
- J. G. Cha u. a.: Anomalous insertion of the medial meniscus into the anterior cruciate ligament: the MR appearance. In: Br J Radiol., 81, 2008, S. 20–24. PMID 17971476
- Y. Lu u. a.: Torn discoid lateral meniscus treated with arthroscopic meniscectomy: observations in 62 knees. In: Chinese Medical Journal (englisch), 120, 2007, S. 211–215. PMID 17355823
- D. Davidson u. a.: Discoid meniscus in children: treatment and outcome. (PDF) In: Can J Surg., 46, 2003, S. 350–358.
- K. N. Ryu u. a.: MR imaging of tears of discoid lateral menisci. (PDF) In: AJR Am J Roentgenol., 171, 1998, S. 963–967. PMID 9762976
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ R. B. Young: The external semilunar cartilage as a complete disc. In: J. Cleland u. a. (Hrsg.): Memoirs and Memoranda in Anatomy. Williams and Norgate, London 1889, S. 179.
- ↑ F. Adam: Orthopädie und orthopädische Chirurgie. Knie. D. Kohn (Hrsg.). Georg Thieme Verlag, 2005, ISBN 3-13-126231-1, eingeschränkte Vorschau in der Google-Buchsuche
- ↑ E. B. Kaplan: Discoid lateral meniscus of the knee joint; nature, mechanism, and operative treatment In: J Bone Joint Surg Am, 1957, 39-A, S. 77–87.
- ↑ M. J. Kaplan: Discoid lateral meniscus of the knee joint: nature, mechanism, and operative treatment. In: J Bone Joint Surg Am., 1957, 39, S. 77–87.
- ↑ J. T. Andrish: Meniscal injuries in children und adolescents: diagnosis and management. In: Journal of the American Academy of Orthopaedic Surgeons, 1996, 4, S. 231–237.
- ↑ P. E. Greis u. a.: Meniscal injury: I. Basic science and evaluation. In: J Am Acad Orthop Surg., 10, 2002, S. 168–176. PMID 12041938.
- ↑ H. Ikeuchi: Arthroscopic treatment of the discoid lateral meniscus. Technique and long-term results. In: Clin Orthop Relat Res., 167, 1982, S. 19–28. PMID 6896480
- ↑ P. A. Nathan, S. C. Cole: Discoid meniscus. A clinical and pathologic study. In: Clin Orthop Relat Res. 64, 1967, S. 107–113. PMID 5793003
- ↑ C. L. Jeannopoulos: Observations on discoid menisci. In: J Bone Joint Surg Am. 32, 1950, S. 649–652. PMID 15428488
- ↑ J. M. Dickason u. a.: A series of ten discoid medial menisci. In: Clin Orthop Relat Res., 168, 1982, S. 75–79.PMID 6896680
- ↑ a b M. Yaniv, N. Blumberg: The discoid meniscus. In: Journal of children’s orthopaedics, Band 1, Nummer 2, Juli 2007, S. 89–96, doi:10.1007/s11832-007-0029-1, PMID 19308479, PMC 2656711 (freier Volltext).
- ↑ E. S. Hart u. a.: Discoid lateral meniscus in children. In: Orthop Nurs., 27, 2008, S. 174–179. PMID 18521032.
- ↑ M. Jordan: Lateral meniscal variants: evaluation and treatment. In: J Am Acad Orthop Surg., 4, 1996, S. 191–200. PMID 10795054
- ↑ S. C. Dickhaut, J. C. DeLee: The discoid lateral meniscus syndrome. In: J Bone Joint Surg Am., 64, 1982, S- 1068–1073. PMID 7118974
- ↑ M. Jordan u. a.: Discoid lateral meniscus: a review. In: South Orthop J., 2, 1993, S. 239–253.
- ↑ M. S. und L. J. Micheli: The pediatric knee: evaluation and treatment. In: J. N. Insall, W. N. Scott (Hrsg.): Surgery of the kne. 3. Auflage. Churchill-Livingstone, 2001, ISBN 0-443-06545-4, S. 1356–1397.
- ↑ F. G. Krause, U. Haupt, K. Ziebarth, T. Slongo: Mini-Arthrotomy for Lateral Discoid Menisci in Children. In: J pediatr orthop. 2009; 29, S. 130–136.