Foliculogénesis
La foliculogénesis es el proceso de crecimiento y maduración del folículo ovárico,[1] que es la unidad funcional del ovario, compuesta por células de la capa granulosa y de la capa de la teca, que rodean al ovocito. El proceso de desarrollo y crecimiento del folículo ovárico, pasa por diversos estadios que se describen como: folículo primordial, folículo primario, folículo secundario, folículo terciario o antral y folículo ovulatorio o de Graaf.[2]
Aspectos históricos
[editar]En siglo XVII, William Harvey (1578-1686) imprimió la expresión latina Ex ovo omnia, que quiere decir "todo procede de un huevo". Harvey nunca llegó a ver los ovocitos, pero sugirió que los mamíferos y los seres humanos también provenían, al igual que las aves, los reptiles, anfibios, de una especie de huevo que contenía al individuo. Esta hipótesis fue muy criticada por la comunidad científica de la época.[3]
No fue hasta 1827 que se observaron por primera vez los ovocitos al microscopio, por Karl Ernst von Baer (1792-1876).[4]
En cuanto al folículo de Graaf, fue en la segunda mitad del siglo XVII cuando Reignier de Graaf observó y describió cavidades llenas de líquido en los ovarios de los animales, lo que hoy conocemos como el folículo que lleva su nombre.
Estructura
[editar]El folículo ovárico, es la unidad funcional del ovario, que se compone por células de la capa granulosa y de la capa de la teca que rodean al ovocito.
Las células de la granulosa proceden de la rete ovarii (la red de túbulos mesonéfricos) y rodean las ovogonias a partir del cuarto mes de gestación. Además las células de la granulosa son vitales para el desarrollo del ovocito.
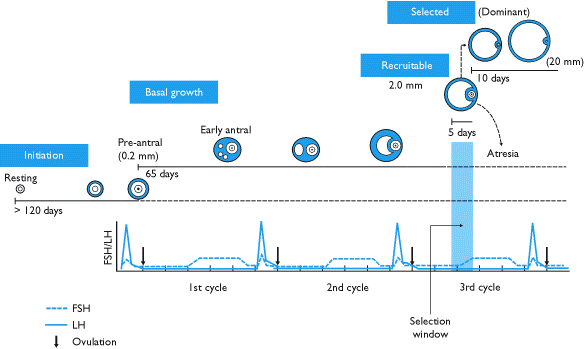
La foliculogénesis se desarrolla de manera paralela a la ovogénesis y durante este proceso el folículo pasa por diversos estadios:[5]
- folículo primordial (contiene al ovocito detenido en profase de la 1ª meiosis, envuelto por una monocapa de células de pregranulosa y por una membrana basal. Hasta la menarquia quedan detenidos en este estadio o entran en atresia),
- folículo primario, (que contiene el ovocito y el epitelio folicular. La diferencia con el anterior es que las células de la capa Granulosa pasan de una estructura plana a adoptar una forma cúbica).
Mide unas 50 µm.[cita requerida]
- folículo secundario o preantral (en este estadio varias hileras de células de la granulosa forman el stratum granulosum y segregan una capa glicoproteica que será la zona pelúcida, inmersas en la capa Teca del folículo. En la zona de las células de la teca es donde actúa la LH para la producción de andrógenos. Deriva del estroma ovárico, y está limitada por la lámina basal).
Mide unos 200 µm.[cita requerida]
- folículo terciario o antral (el cual contiene una cavidad, el antro folicular y el ovocito se encuentra en un lateral llamado cumulus oophorus. El núcleo del ovocito ocupa ahora el mismo diámetro que tiene un folículo primordial completo, además las células de la teca se diferencian en teca interna y externa).
Mide unos 500 µm.[cita requerida]
- folículo de Graaf es el folículo grande ya listo para la ovulación. Posee un antro folicular y un ovocito maduro en metafase II. Puede medir más de 20 milímetros (mm) (y el ovocito unos 80 micrómetros).[6]
Tras la ovulación, el folículo de Graaf se colapsa, y a partir de este momento, comienza la fase de cuerpo lúteo, y comienza a expresar receptores de LH.
Etapas del desarrollo folicular
[editar]Inicio del desarrollo folicular
[editar]Hasta la menarquía, los folículos quedan detenidos en el estadio de folículo primordial o entran en atresia.[6]

Posteriormente, de forma periódica, algunos de los folículos primordiales presentes en el ovario se ven estimulados por factores intraováricos, para comenzar su crecimiento y maduración, mientras que el resto permanece en quiescencia durante meses o quizás años. Esta etapa se produce de manera continuada desde el nacimiento hasta la senescencia, independientemente de la acción gonadotrópica. Por tanto, el número de folículos primordiales que posee una mujer al nacer y la proporción de ellos que degenerarán en atresia a lo largo de su vida fértil, vienen determinados genéticamente. Se estima que el 99,9 % de los folículos primordiales están destinados a la atresia.
Progresión del desarrollo folicular
[editar]Varios de los folículos primarios (pre-antrales), que iniciaron su crecimiento dos meses antes, son «reclutados» como candidatos para llegar a ovular, mediante un leve pico de la hormona foliculoestimulante (FSH) de la hipófisis, durante los últimos días del ciclo ovárico, este periodo se denomina fase de reclutamiento. Lo habitual es ver entre 3 y 11 folículos reclutados creciendo. El resto de los folículos que no hayan sido reclutados morirán por atresia.
La atresia folicular es un proceso del ciclo menstrual, que consiste en la degeneración y reabsorción de los folículos ováricos antes de alcanzar la madurez. Se produce por una disminución de la hormona FSH, que provoca la degeneración celular.
Maduración preovulatoria
[editar]Los folículos primordiales son aquellos que presentan el ovocito rodeado de una monocapa celular, constituida en lo general por cuatro a ocho células de la granulosa de forma fusiforme (alargadas). Estos folículos se forman a partir de la octava semana de gestación y miden 25 micrómetros (μm) de diámetro aproximadamente.
Durante los primeros días del ciclo menstrual, uno de los folículos primarios reclutados, el que presenta más receptores para la FSH, es seleccionado como folículo dominante. Este folículo dominante se vuelve independiente de la hormona FSH (es entonces autosuficiente), aumenta al doble su vascularización y comienza a secretar más inhibina y estrógenos que el resto de los folículos, inhibiendo de esa forma la producción de FSH por parte de la hipófisis y, por tanto, inhibiendo el crecimiento de estos folículos. Sus células granulosas se dividen, formando varias capas alrededor del ovocito y este complejo celular se convierte en un folículo secundario o folículo primario multilaminar. Estos tienen más de una capa de células de granulosa, y sobre estas se observan células de la teca (de forma alargada). Un folículo primario tardío o folículo secundario inicial, aumenta su diámetro de 30 a 120 micrómetros (μm).[7]
Las células granulosas segregan mucopolisacáridos que forman un halo protector, la zona pelúcida alrededor del ovocito.
Este folículo, el folículo antral, crece hasta alcanzar un diámetro de unos 150 μm y presenta una cavidad entre las células granulosas, que está llena de líquido folicular (rico en lípidos y algunas proteínas).[cita requerida]
Esta estructura, llamada antro, terminará rodeando completamente al ovocito hasta la ovulación.
Finalmente, los demás folículos se atresian; es decir, sufren una muerte celular programada (apoptosis) y el folículo antral alcanza el estadio final como « folículo
de Graaf, de entre 2 - 5 mm de diámetro», encontrándose listo para ovular.[cita requerida]
En la hembra humana el folículo de Graaf puede llegar a medir 25 milímetros (mm).[6]
Este proceso comienza en los dos ovarios, pero uno de ellos acaba dominando y es el que finaliza el proceso.
Ovulación
[editar]El estradiol secretado por el folículo dominante, actúa sobre la hipófisis y desata un pico de la hormona luteinizante (LH) y de la FSH. El pico de LH produce un aumento de AMPc intrafolicular lo cual suprime la división celular de las células de la granulosa, activa los genes de la inflamación que provocan la proteólisis de la pared del folículo, (produciendo así la liberación del ovocito que contiene), y por último, induce la conversión posterior del folículo en cuerpo lúteo.
Este ovocito liberado llamado ovocito secundario es recogido por las fimbrias de la trompa de Falopio, lugar en el que podrá ocurrir su fecundación. En humanos, los dos días anteriores y posteriores a la ovulación, así como el propio día de ovulación, constituyen los días más fértiles dado que los espermatozoides pueden permanecer vivos durante un máximo de dos días,[8] al mismo tiempo aproximadamente dos días tras la ovulación, el ovocito está receptivo para captar el espermatozoide. La ovulación normalmente ocurre hacia el día catorce de un ciclo menstrual de duración media (veintiocho días). Sin embargo es normal que el día en que se produce la ovulación no coincida, siendo comunes ovulaciones en el período entre el décimo y el décimo noveno día del ciclo menstrual.
El ciclo ovulatorio, por tanto, depende de muchas cosas: del ciclo circadiano, de la estación del año, del ejercicio, de la alimentación, del estrés, de la convivencia con otras mujeres (probablemente sea por las feromonas), etc.
Fase lútea
[editar]Tras la ovulación, las células restantes de la granulosa que componían el folículo, se mezclan con las células de la teca que lo rodeaban, dando origen a una glándula endócrina transitoria denominada cuerpo lúteo que funciona entre 10 y 12 días.
Este tejido endócrino es muy rico en colesterol y su color amarillento le dio el nombre de cuerpo lúteo, también conocido como cuerpo amarillo. Este tejido comienza a formar grandes cantidades de progesterona, cuya función principal es la de preparar al endometrio, engrosando sus paredes, para alimentar al embrión en caso de que se produzca la fecundación. La progesterona también estimula al cuello del útero para que segregue un moco muy espeso, que impide la entrada de gérmenes, para que no afecten al embrión en crecimiento.
Igualmente la progesterona secretada por el cuerpo lúteo inhibe a nivel local y central (hipófisis) el crecimiento de los folículos restantes. Si se produce la implantación, en lugar de secretar progesterona solo por 10 o 12 días, el cuerpo lúteo produce progesterona durante 90 días (tres meses), ésta es la etapa final del cuerpo lúteo que posteriormente será degradado, formando una cicatriz de tejido fibroso que se denomina cuerpo albicans.[9]
Control endocrino
[editar]Al igual que en la mayor parte de eventos fisiológicos que tienen lugar en el sistema reproductivo, la foliculogénesis está controlada por el sistema endocrino. En total, son cinco las diferentes hormonas que participan eventos de retroalimentación positiva y negativa para regular este proceso. A saber:
- Hormona liberadora de gonadotrofina (GnRH), que es secretada por el hipotálamo.
- Hormona Estimuladora del Folículo y hormona luteinizante, ambas secretadas por la glándula hipófisis.
- Estrógeno y progesterona, que son sintetizadas dentro del propio folículo ovárico.
La función folicular es el resultado de la secreción pulsátil de las gonadotropinas dependientes de la GnRH. Los primeros en activar la cascada hormonal son numerosos neuropéptidos y neurotransmisores que actúan sobre el hipotálamo, que en respuesta comienza a sintetizar la GnRH. Esta, en la hipófisis, induce la síntesis de FSH y LH. El ovario responde entonces a la LH y la FSH, produciendo estradiol (E2) y progesterona (P4).
Asimismo, el ovario también comienza a sintetizar inhibina, activina y folistina que regulan la producción hormonal de la hipófisis. Además, si ha ocurrido implantación del ovocito en el endometrio, se produce hCG (la hormona gonadotropina coriónica), concretamente en el trofoectodermo (la cubierta de la superficie interna del blasto, que generará la placenta).
A bajas concentraciones, los estrógenos inhiben a las gonadotropinas, sin embargo, a altas concentraciones el estrógeno estimula su formación. En consecuencia, cuanto más estrógeno es secretado, más receptores de LH son producidos en las células teca, produciendo en ellas más andrógenos, precursores de esta hormona sexual femenina. Tras la ovulación, LH estimula la formación del cuerpo lúteo. Puesto que el estrógeno se ha reducido a niveles bajos, esta concentración sirve para mantener la concentración de FSH y LH. La inhibina, que también es secretada por el cuerpo lúteo, contribuye a la inhibición de FSH.
Las concentraciones de cada hormona varían durante el ciclo menstrual. Así, en el periodo de aproximadamente 14 días que precede a la ovulación (fase folicular), se produce un pico de LH y FSH sincrónico 38 horas antes de la ovulación, y un pico de estradiol días antes. Tras la ovulación, si hay fecundación, se produce un nuevo pico de estradiol y otro de progesterona.
Véase también
[editar]Referencias
[editar]- ↑ OMS,OPS,BIREME (ed.). «Folículo ovárico». Descriptores en Ciencias de la Salud, Biblioteca Virtual en Salud.
- ↑ Bautista, Gerardo; De La Torre, José; Fernández, Ángel; Güiris, Dario; Lau, Alfredo; Velasco, Horacio; Macias, Guadalupe; Mendoza, Paula et al. (7 de diciembre de 2015). Yamasaki L.; Yamasaki A.; Yong G., eds. Reproducción animal: Temas selectos sobre biotecnología de la reproducción animal. Divulgación Universitaria. ISBN 9781310643187. Consultado el 22 de diciembre de 2017.
- ↑ «Harvey, William (1578-1657)». Biblioteca Nacional de España.
- ↑ Caínzos Cagiao J. M. Diseño de un medio definido para la maduración in vitro, de ovocitos bovinos en baja tensión de oxígeno (PDF) (Tesis). Universidad de Santiago de Compostela. p. 11.
- ↑ Comino R.; López G., eds. (2004). «2: Ciclo ovárico». Obstetricia y Ginecóloga. Ariel (GBS). p. 15. ISBN 9788434437203. Consultado el 22 de diciembre de 2017.
- ↑ a b c Sadler, T.W. (2007). Langman embriología médica: con orientación clínica (10a. edición). Médica Panamericana. ISBN 9789500600774. Consultado el 22 de diciembre de 2017.
- ↑ Vantman D.; Vega M. (2010). «Fisiología reproductiva y cambios evolutivos con la edad de la mujer». Revista Médica Clínica Las Condes 21 (3): 348-362. Consultado el 30 de marzo de 2022.
- ↑ García, Juan A. (2010). Estimulación ovárica en técnicas de reproducción asistida. Glosa S.L. p. 156. ISBN 9788474294477. Consultado el 22 de diciembre de 2017.
- ↑ Kühnel W. (2005). «Ovario, cuerpo albicans, lámina 556». Atlas color de citología e histología. Médica Panamericana. p. 408-409. Consultado el 29 de diciembre de 2019.