呼吸停止
| 呼吸停止 | |
|---|---|
 | |
| バッグバルブマスクによる用手換気を実演している医療従事者[1] | |
| 概要 | |
| 診療科 | 呼吸器学、麻酔科学、救急医学、集中治療医学 |
| 原因 | 昏睡や呼吸不全など |
| 合併症 | 心停止 |
| 治療 | バッグバルブマスクによる用手換気 |
| 分類および外部参照情報 | |
呼吸停止(こきゅうていし、英: Respiratory arrest)とは、無呼吸(呼吸の停止)や、生命を維持できないほど重度の呼吸機能障害(死戦期呼吸など)により起こる病的状態を表す医学用語である。
概要
[編集]無呼吸は、長時間呼吸が止まっている状態を指すが、必ずしも直ちに医学的介入を必要とする緊急事態を意味しない。一方、呼吸停止は、生命を脅かす医学的緊急事態であり、即座に医学的な処置と管理を必要とする。肺の呼吸ガス交換の突然の停止が5分以上続くと、重要臓器、特に脳に永久的な障害が残る可能性がある。脳への酸素供給が不足すると、意識を失う。呼吸停止が3分以上続くと脳障害が残る可能性が高く、5分以上続くとほぼ確実に重度の脳障害ないしは死亡に至る[注釈 1]。
早期に治療すれば、障害は可逆的である。呼吸停止状態の患者を救うには、適切な換気を回復させ、さらなる損傷を防ぐことが目標となる。医学的介入には、酸素の投与、気道確保、人工呼吸などが含まれる。呼吸停止が間近に迫っている場合は、呼吸努力の増加など、患者が示している兆候によって事前に判断できることもある。呼吸停止は、患者が体内貯蔵の酸素を使い果たし、呼吸努力能力を喪失したときに起こる。
呼吸停止は、呼吸不全とも区別する必要がある。前者は呼吸が完全に停止することであり、呼吸不全は身体の要求に対して十分な換気ができないことを指す。両者とも、介入しなければ、血中酸素濃度の低下(低酸素血症)、血中二酸化炭素濃度の上昇(高炭酸ガス血症)、組織への酸素供給不足(低酸素症)を引き起こし、致命的となる可能性がある。また、呼吸停止は、心筋の収縮不全である心停止とも異なるものであり、治療しない場合、一方が他方を引き起こす可能性がある[2]。
徴候と症状
[編集]呼吸停止の一般的な症状の1つであるチアノーゼは、血液中の酸素量が不十分なために、皮膚が青く変色することをいう。呼吸停止がそのまま続くと、数分間の低酸素血症または/と高炭酸ガス血症の後に心停止が起こる。この時点で、患者は意識が無いか、ほとんど意識が無くなっている[3]。
呼吸機能障害(Respiratory compromise)は、呼吸不全に移行する可能性の高い呼吸状態の悪化である[4]。患者ごとに症状が異なることがある。呼吸不全切迫による合併症は、医師の間で標準化されたガイドラインがない状況でオピオイドの使用が広がったことが一因となり、臨床領域全体で急速に増加している。呼吸不全切迫は、しばしば深刻で生命を脅かす可能性のある問題を引き起こすが、適切な手段とアプローチによって予防できる可能性がある。早期発見、介入、治療のためには、適切な患者モニタリングと治療戦略が必要である[5]。
原因
[編集]- 気道閉塞: 閉塞は上気道でも下気道でも起こりえる。
- 上気道:生後3ヶ月未満の乳児は鼻呼吸のため、上気道の閉塞がよくみられる。鼻が詰まると、乳幼児では上気道閉塞になりやすい。その他の年齢では、咽頭、喉頭、気管の異物や浮腫により上気道閉塞が起こることがある。意識が低下したり完全に喪失した場合、舌の筋緊張が失われ、上気道を閉塞することがある[2]。その他の閉塞の原因としては、上気道(口腔、咽頭、喉頭)の腫瘍、体液(血液、粘液、嘔吐物)、上気道の外傷などが考えられる[2]。上気道の腫瘍で最も多いのは扁平上皮癌で、その最大の危険因子はアルコールとタバコの使用であり、ヒトパピローマウイルス(遺伝子型16)も重要な危険因子である[6]。米国で救急外来を受診した頭頸部外傷の500万例以上を対象とした疫学調査によると、大半は転倒や鈍的外力によるもので、小児では異物損傷が多い[7]。
- 下気道:下気道閉塞は気管支痙攣、溺水、肺胞充満障害(肺炎、肺水腫、肺出血など)から生じることがある[8]。重症の喘息や慢性閉塞性肺疾患(COPD)など、下気道の閉塞状態も呼吸停止を生じることがある。増悪"exacerbations"と呼ばれるこれらのエピソードでは、肺の炎症性変化により気道抵抗が増加する。その結果、呼吸仕事量が増え、組織への酸素供給が減少する。喘息では細気管支が収縮し、COPDでは呼気時に小気道が虚脱し、呼気を吐ききれなくなる(air trapping)[9]。このような呼吸需要の増加を補おうとする身体の働きのひとつに呼吸数の増加があるが、これは横隔膜の呼吸筋疲労を悪化させ、時宜を得た医療介入がなければ最終的に呼吸停止に至り死亡する可能性がある[9]。
- 呼吸努力の低下:中枢神経系の障害は、呼吸努力の低下を招来する。脳の呼吸中枢は橋と延髄にあり、主に血中の二酸化炭素濃度の上昇(高炭酸ガス血症)により強く刺激され、酸素濃度の低下(低酸素血症)により、弱い刺激を受ける[10]。つまり、「息苦しい」感覚は主として低酸素血症よりもむしろ高炭酸ガス血症による。脳卒中や脳腫瘍などの中枢神経系疾患は、低換気を引き起こす可能性がある。また、オピオイド、鎮静剤、アルコールなどの薬物も呼吸努力を低下させることがある。これらの薬物は、脳の呼吸中枢の高炭酸ガス血症に対する反応を鈍らせることにより、呼吸衝動を低下させる[11]。代謝障害も呼吸努力を低下させる可能性がある。低血糖と低血圧は中枢神経系を抑制し、呼吸器系を損なう[12]。
- 呼吸筋力低下:脊髄損傷、神経筋疾患、神経筋遮断薬などによる神経筋障害は、呼吸筋力低下を引き起こす可能性がある。また、最大随意換気量の70%以上の呼吸が続くと、呼吸筋の疲労が呼吸筋力低下につながることがある。努力の限界に近い呼吸を長時間続けると、代謝性アシドーシスや低酸素血症を引き起こし、最終的に呼吸筋の衰弱につながることがある[13]。
診断
[編集]診断には、以下のような臨床的評価が必要である。

初期評価
[編集]現場が安全であると判断した後、患者に近づき、会話を試みる。患者が言葉で応答すれば、少なくとも気道は不完全ながらも確保されており、患者は呼吸している(したがって、現在呼吸停止状態ではない)ことが確認される。患者が無反応の場合は、呼吸が機能していることを示す胸郭の上下動を確認する。胸骨擦過(写真参照)は、反応性をさらに評価するために行われることもある。初期評価では、頚動脈、橈骨動脈、大腿動脈に2本の指を当てて脈を確認し、心肺停止ではなく、純粋に呼吸停止であることを確認することもある。しかし、反応しない患者に出会ってから脈を確認することは、医学的な訓練を受けた者以外には、もはや推奨されない[14]。患者が呼吸停止状態であることを確認したら、以下の手順で呼吸停止の原因をさらに特定することができる。

上気道を清掃し、開存させる(気道確保)
[編集]
呼吸停止の原因を特定するための最初のステップは、正しい頭頸部の位置で上気道を確保し、開放することである。救助者は、外耳道が胸骨と同じ平面にくるまで患者の頸部を伸ばし、高くする必要がある。顔は天井方向に向けている方が良い。下顎を持ち上げ、下顎骨を上方に押し上げることで、下顎を上方で保持する必要がある。これらのステップは、それぞれ頭部後屈、顎先挙上ないしは下顎挙上と呼ばれる[15]。頸部や脊椎の損傷が疑われる場合は、神経系にさらなる損傷が生じる可能性があるため、この操作を行ってはならない[15]。頸椎は、可能であれば、医療従事者によって頭部と頸部を用手的に、または頚椎カラーの装着によって安定化させる必要がある[16]。頚椎カラーを使用すると、気道確保が難しくなり、頭蓋内圧が上昇する可能性があるため、用手的な頚椎安定化のほうが望ましい[17]。異物が検出された場合、施術者は口腔咽頭を指で掃引し、吸引することで異物を取り除くことができる。異物は、患者の体のさらに奥に留まらせないことが重要である。患者の体内により深く留まった異物は、マギル鉗子または吸引で取り除くことができる。また、ハイムリック法も異物を取り除くのに有効な場合がある。ハイムリック法は、気道が開通するまで上腹部を手で突き上げるものである。意識のある成人の場合、施術者は患者の背後に立ち、腕を患者の腹部に回す。片方の拳を握り、もう片方の手でその拳をつかむ。両手を合わせ、両腕で引き上げるようにして、内側から上に突き上げる[18]。
治療
[編集]治療は、呼吸停止の原因によって異なる。多くの場合、代替気道の確保と人工呼吸が必要であり、人工呼吸器のモードも治療の内容に含まれる。気道の確保と呼吸補助には多くの方法がある。以下の一覧には、いくつかの選択肢が含まれている。
オピオイド過剰摂取
[編集]オピオイドの過剰摂取は、2016年から2017年にかけて米国で死亡率が12%増加し、依然として主要な死因となっている[19]。呼吸停止に至る過剰摂取の場合、2015年の米国心臓協会(AHA)のガイドラインによると、推奨される治療は、0.04~0.4 mgの初期用量で筋肉内または鼻腔内にナロキソンを投与することである。初回投与が効果的でない場合は、2 mgまで投与を繰り返すことができる。オピオイド依存症患者では、ナロキソンの投与が重度のオピオイド離脱を引き起こす可能性があるため、特別な配慮が必要であり、そのため、上記の開始用量が推奨されている[20]。ナロキソン治療の目標は、患者の自発呼吸を回復させることであるが、初期蘇生時には機械換気が必要な場合がある。

バッグバルブマスク換気
[編集]バッグバルブマスク換気中の抵抗(換気圧上昇)は、気道を閉塞している異物の存在を示唆している可能性があり、呼吸停止の診断ツールや治療法として一般的に認識されている。バッグバルブマスクは、自己膨張式のバッグと、顔面に装着するソフトマスクを備えた装置である。バッグを酸素供給装置に接続すると、患者には60~100%の吸入酸素を投与できる。バッグバルブマスクの目的は、一時的に十分な換気を行い、自力の気道制御能力回復を待つことである。しかし、バッグバルブマスクを5分以上装着したままにしておくと、胃の中に空気が入ってしまうことがある。その時は、経鼻胃管を挿入して溜まった空気を抜く必要がある。その際、バッグバルブマスクの位置や操作に注意し、気道を確保することが必要である。バッグバルブマスクを使用して換気する際に十分な密閉性を確保するために、通常、「ECクランプ法」が用いられる。医療従事者は、親指と人差し指をマスクの上に「C」の形に置き、残りの3本の指でマスクの下の顎を掴んで「E」の形にする(本稿冒頭の写真参照)。親指と人差し指でマスクを下方向に押さえ、残りの指は頭を後傾させ、下顎を上方に引き上げる力を維持する。Cの指は下方向、Eの指は上方向に力をかけることになる。空いている方の手で、バッグを使った換気を行うことができる[21]。小児の場合、小児用バッグを使用する。小児用バッグには、最大気道内圧を35~40 cmH2O程度に制限するバルブがある。低換気や過換気を避けるため、医師は患者一人ひとりを正確に判断してバルブの設定や換気の圧力を微調整する必要がある[22]。バッグバルブマスクで換気を行う場合、医療従事者は胸部の上昇を確認できる程度にバッグに圧力をかける必要がある[16]。過剰なバッグ圧は心臓や脳への血流を悪化させるので、心肺蘇生の際には、一回換気量の大きさに十分注意する必要がある[23]。用手換気の回数は、過換気を避けるため、1分間に12回、または5秒に1回を超えないようにする[16]。
エアウェイ
[編集]バッグバルブマスク換気では、舌などの軟組織が気道をふさぐのを防ぐため、口咽頭エアウェイまたは経鼻エアウェイが使用される。口咽頭エアウェイを使用すると、えづきや嘔吐の原因となることがある。したがって、口咽頭エアウェイは適切な大きさのものを選択する必要がある。不適切なサイズのエアウェイを使用すると、気道閉塞を悪化させることがある。患者の口角から顎または耳たぶの角までを測定した距離がエアウェイの大きさと一致する[21]。

ラリンジアルマスク
[編集]ラリンジアルマスクは、膨張式カフを備えたチューブである。ラリンジアルマスクエアウェイを口咽頭下部に装着することで、軟部組織による気道閉塞を防ぎ、換気のための安全な流路を確保することができる。気管挿管が不可能な場合、ラリンジアルマスクエアウェイは標準的な緊急代替換気手段となる。ラリンジアルマスクを患者に挿入するには、脱気したマスクを硬口蓋に押し当て、舌の付け根を越えて回転させ、咽頭部に到達させる必要がある。マスクが正しい位置に留置されたら、マスクを膨らませてよい。ラリンジアルマスクの利点には、胃への送気を最小限に抑え、逆流を防ぐことがある。ラリンジアルマスクエアウェイの潜在的な問題点として、膨らませすぎるとマスクが硬くなり、患者の解剖学的構造に適合しなくなるため、舌を圧迫して舌浮腫を引き起こすことが挙げられる。その場合は、マスク圧を下げるか、より大きなサイズのマスクを使用する必要がある。昏睡状態でない患者に、ラリンジアルマスク挿入前に筋弛緩剤を投与すると、薬剤が切れたときに嚥下や誤嚥を起こすことがある。このような場合、ラリンジアルマスクを直ちに抜去して咽頭反応をなくし、新しい代替の挿管法を開始する時間を稼ぐ必要がある[要出典]。
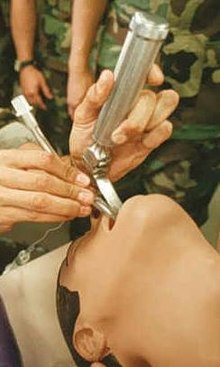
気管挿管
[編集]気管チューブは、口または鼻から気管に挿入される。気管チューブには、空気の漏れや誤嚥のリスクを最小限に抑えるため、高容量・低圧のバルーンカフが入っている。カフ付きチューブはもともと大人と8歳以上の小児用に作られたものであるが、空気の漏れを防ぐために、乳幼児にもカフ付きチューブが使われるようになった。カフ付きチューブは、空気の漏れを防ぐために必要な程度に膨らませることができる。気管チューブは、昏睡状態の患者に対して、気道確保、誤嚥の抑制、機械換気の導入のための確実な機構である。気管内チューブは、昏睡状態の患者、気道が閉塞している患者、機械的換気が必要な患者に最適な方法である。気管チューブは、内腔から下気道を吸引することも可能である。心停止時に気管チューブから薬剤を投与することは現代では推奨されない。気管挿管の前は、患者の体位は正しくとり、100%酸素で換気する必要がある。100%酸素による換気の目的は、患者を脱窒素し、気管挿管時に生じる無呼吸時間を十分安全な程度に延長することである。内径8 mm以上のチューブは、ほとんどの成人に使用可能である。挿入方法としては、喉頭蓋、喉頭後部の構造を確認し、気管への挿入が確実でない場合はチューブを進めない[24]。
外科的気道確保
[編集]外科的気道確保は、上気道が異物で閉塞している場合、重度の外傷が発生した場合、または前述の方法のいずれによっても換気ができない場合に必要となる。外科的気道の必要性は、一般に挿管に失敗した場合の対応として知られている。ラリンジアルマスクなどと比較すると、外科的気道確保は切開から換気まで100秒を要する。緊急輪状甲状靭帯切開では、患者は頸部を伸ばし、肩を後方に倒して仰向けになる。術者は片方の手で喉頭を押さえ、もう片方の手でメスを持ち、皮膚を皮下組織から輪状甲状靭帯の正中線まで切開して気管に到達する。中空のチューブ(細径の気管チューブなど)を気管に挿入し、気道を確保するために使用する。気管フックを開口部を維持するために使用してもよい。合併症として、出血、皮下気腫、縦隔気腫、気胸が起こることがある。輪状甲状腺切開術は、迅速かつ簡便であるため、緊急の外科的アクセスとして使用される。もう一つの外科的気道確保法は、気管切開術と呼ばれるものである。気管切開は、手術室で外科系医師が行う。長期間の人工呼吸が必要な患者には、この方法が望ましいとされている。経皮的気管切開では、気管切開チューブを挿入するために、セルディンガー法が用いられ、皮膚穿刺後にガイドワイヤーとダイレーターを使用する[25][26]。
挿管時に用いる薬剤
[編集]呼吸停止の患者は、薬物を使用しなくても挿管は可能である。しかし、患者に鎮静剤や筋弛緩剤を投与することで、不快感を最小限に抑え、挿管も容易になる。前処置として、100%酸素、リドカイン、アトロピンを投与する。100%酸素は3~5分間投与する。酸素投与の時間は脈拍、肺機能、赤血球数、その他の代謝因子によって異なる。リドカインは、鎮静・筋弛緩の数分前に1.5 mg/kgを静脈内投与してもよい。リドカイン投与の目的は、喉頭鏡操作による心拍数、血圧、頭蓋内圧の上昇という交感神経反応を緩和することである[注釈 2]。アトロピンは、小児の挿管時に生じる迷走神経反射、すなわち徐脈に対して投与して良い。脱分極性筋弛緩剤を投与すると、筋攣縮が起こり、覚醒時の筋肉痛をもたらす可能性がある。
喉頭展開や挿管は不快な処置なので、エトミデートを投与することがある(日本では未販売)。エトミデートは鎮静鎮痛作用のある短時間作用型の静脈注射薬である。この薬剤はよく効き、心血管系の抑制を引き起こしにくい。ケタミンも同様に使用できる麻酔薬だが、覚醒時に幻覚や異常行動を起こすことがある。チオペンタール[27]やプロポフォールも鎮静作用があるので使用することがあるが、低血圧を引き起こしやすい。
容量サイクル式換気
[編集]人工呼吸器による機械換気の目的は、呼吸ごとに一定の換気量、一定の圧力、またはその両方を組み合わせて呼吸ガスを供給することである。圧力-容積曲線上では、任意の容積が特定の圧力に対応し、その逆もまた然りである。各機械式人工呼吸器における設定には、呼吸数、一回換気量、トリガー感度、流量、波形、吸気/呼気比が含まれる場合がある。容量サイクル式換気は、換気量を制御、すなわち設定された一回換気量を送気する。気道内圧は固定された数値ではなく、呼吸器系の抵抗や肺コンプライアンスによって変化する。容量サイクル式人工呼吸は、他の機械換気方法と比較して、患者の気道に換気を提供する上で最も単純な方法である。設定された感度閾値を超える各吸気努力に対して、固定量の一回換気量が供給される。患者の呼吸が十分でない場合、容量サイクル式人工呼吸は、設定された最小呼吸数まで呼吸数を上げるために、強制換気を継続する。同期式間欠強制換気(SIMV)も同様の機械換気法で、患者の呼吸に対応した一定の速度と量で呼吸を行う。従量式換気とは異なり、SIMVでは、設定換気回数以上の患者の吸気努力は補助されない[28]。
圧サイクル式換気
[編集]この換気方式には、従圧式換気とプレッシャーサポート換気がある。どちらも吸気圧を設定する方法である。一回換気量は、呼吸器系の抵抗やエラスタンスに応じて変化する。従圧式換気は、肺の膨張圧を制限することにより、急性呼吸窮迫症候群の患者の呼吸管理に向いている。従圧式換気は、具体的にはアシスト・コントロール(A/C)式換気の圧サイクル型である。アシストコントロール換気方式は、患者が自発呼吸を開始するか否かにかかわらず、最小呼吸数を維持する人工呼吸器のモードの一種である。感度閾値を超える各吸気努力に対しては、一定の吸気時間の間、完全な加圧補助を受ける。最小呼吸数は維持される。プレッシャーサポート換気では、最小呼吸数は設定されない。代わりに、すべての呼吸は患者によってトリガーされる。プレッシャーサポート換気の仕組みは、患者の吸気流量が閾値を下回るまで、一定の圧力で患者を換気補助するものである。患者の吸気流量が長く、深くなると、一回換気量が大きくなる。この機械的換気の方法は、患者がより多くの呼吸仕事がなされるのを補助することになる[29]。

非侵襲的陽圧換気 (NIPPV)
[編集]非侵襲的陽圧換気 (Noninvasive positive pressure ventilation: NIPPV)とは、鼻と口を覆うぴったりとしたマスクを通して陽圧換気を行うことである。自発呼吸が可能な患者の呼吸を補助する。非侵襲的陽圧換気では、呼気終末圧と従量式換気を設定することができる。非侵襲的陽圧換気には、持続気道陽圧(CPAP)と二相性気道陽圧(BPAP)の2つのモードがある。CPAPでは、呼吸周期を通じて一定の圧力が維持され、追加の吸気圧の補助はない。BPAPでは、呼気陽圧と吸気陽圧の両方を別個に設定できる。NIPPVは、血行動態が不安定な患者、胃からの排出障害がある患者、腸閉塞のある患者、妊婦には実施しない方がよい。このような状況では、大量の空気を飲み込むと嘔吐し、場合によっては死に至る。不整脈、心筋虚血、ショック性不整脈が頻発する場合は、気管挿管または通常の機械換気に変更する必要がある。非侵襲的陽圧換気を使用してはならないのは、昏迷状態や分泌物の多い患者である、閉塞性睡眠時無呼吸症候群の患者には、外来[30]や自宅でNIPPVを行うことができる。
脚注
[編集]注釈
[編集]出典
[編集]- ^ Heilman, MD, James (2014-07-17), “Bagging”, Wikimedia Commons 2019年11月25日閲覧。
- ^ a b c “Overview of Respiratory Arrest - Critical Care Medicine”. Merck Manuals Professional Edition. 2019年11月25日閲覧。
- ^ Fish, D. R.; Howard, R. S.; Wiles, C. M.; Simon, Lindsay (May 1988). “Respiratory arrest: a complication of cerebellar ectopia in adults”. Journal of Neurology, Neurosurgery, and Psychiatry 51 (5): 714-716. doi:10.1136/jnnp.51.5.714. PMC 1033083. PMID 3404169.
- ^ Morris, Timothy A; Gay, Peter C; MacIntyre, Neil R; Hess, Dean R; Hanneman, Sandra K; Lamberti, James P; Doherty, Dennis E; Chang, Lydia et al. (2017-04). “Respiratory Compromise as a New Paradigm for the Care of Vulnerable Hospitalized Patients” (英語). Respiratory Care 62 (4): 497–512. doi:10.4187/respcare.05021. ISSN 0020-1324.
- ^ Marshall, Peter S. (26–27 February 2015). Examples of Respiratory Compromise (PDF). Conference on Respiratory Insufficiency.
- ^ “Head and Neck Cancers”. National Cancer Institute (2013年2月11日). 2019年11月25日閲覧。
- ^ Sethi, Rosh K. V.; Kozin, Elliott D.; Lee, Daniel J.; Shrime, Mark G.; Gray, Stacey T. (November 2014). “Epidemiological Survey of Head and Neck Injuries and Trauma in the United States”. Otolaryngology–Head and Neck Surgery 151 (5): 776-784. doi:10.1177/0194599814546112. ISSN 0194-5998. PMC 4481864. PMID 25139950.
- ^ “What Causes Respiratory Failure?”. National Heart, Lung, and Blood Institute. October 10, 2011時点のオリジナルよりアーカイブ。2011年10月10日閲覧。
- ^ a b Hill, M.D., Nicholas (2016). Murray and Nadel's Textbook of Respiratory Medicine. Philadelphia, PA 19103-2899: Elsevier. pp. 1723-1739. ISBN 978-1-4557-3383-5
- ^ Goldman, M.D., Lee; Schafer, M.D., Andrew (2020). Goldman-Cecil Medicine. Philadelphia, PA 19103-2899: Elsevier. pp. 622-625. ISBN 978-0-323-53266-2
- ^ Schumacher, Mark; Fukuda, Kazuhiko (2020). Miller's Anesthesia. Philadelphia, PA 19103-2899: Elsevier. pp. 680-741. ISBN 978-0-323-59604-6
- ^ Schindler, Margrid B.; Bohn, Desmond; Cox, Peter N.; McCrindle, Brian W.; Jarvis, Anna; Edmonds, John; Barker, Geoffrey (November 14, 1996). “Outcome of Out-of-Hospital Cardiac or Respiratory Arrest in Children”. The New England Journal of Medicine 335 (20): 1473-1479. doi:10.1056/NEJM199611143352001. PMID 8890097.
- ^ Moll, Vanessa. “Overview of respiratory arrest”. Merck Manual Professional Version. March 25, 2016閲覧。
- ^ Myerburg, Robert J; Goldberger, Jeffrey J (2019). Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine. Philadelphia, PA 19103-2899: Elsevier. pp. 807-847. ISBN 978-0-323-46342-3
- ^ a b Tibballs, James (2019). “Paediatric cardiopulmonary resuscitation”. Oh's Intensive Care Manual. Oxford: Elsevier. pp. 1365-1374. ISBN 978-0-7020-7221-5
- ^ a b c Wittels, M.D., Kathleen A. (September 17, 2019). “Basic airway management in adults”. UpToDate. December 13, 2019閲覧。
- ^ Kolb, JC; Summers, RL; Galli, RL (March 1999). “Cervical collar-induced changes in intracranial pressure.”. Am J Emerg Med 17 (2): 135-137. doi:10.1016/S0735-6757(99)90044-X. PMID 10102310.
- ^ Ward, Kevin R.; Kurz, Michael C.; Neumar, Robert W. (2014). “Chapter 9: Adult Resuscitation”. In Marx, John A.. Rosen's Emergency Medicine: Concepts and Clinical Practice. 1 (8th ed.). Philadelphia, PA: Elsevier Saunders. ISBN 978-1455706051
- ^ Scholl, L; Seth, P; Kariisa, M; Wilson, N; Baldwin, G (2019). “Drug and Opioid-Involved Overdose Deaths – United States, 2013–2017”. MMWR Morb Mortal Wkly Rep 67 (5152): 1419-1427. PMC 6334822. PMID 30605448.
- ^ Liang, Yafen; Nozari, Ala; Avinash B., Kumar; Rubertsson, Sten (2020). Miller's Anesthesia (9th ed.). Philadelphia, PA 19103-2899: Elsevier. pp. 2713-2744. ISBN 978-0-323-59604-6
- ^ a b Artime, Carlos A.; Hagberg, Carin A. (2020). “Airway Management in the Adult”. Miller's Anesthesia (9th ed.). Philadelphia, PA 19103-2899: Elsevier. pp. 1373-1412. ISBN 978-0-323-59604-6
- ^ “Breathing - slowed or stopped”. MedlinePlus. May 8, 2016閲覧。
- ^ Aufderheide, TP; Lurie, KG (September 2004). “Death by hyperventilation: a common and life-threatening problem during cardiopulmonary resuscitation.”. Critical Care Medicine 32(9 Suppl) (9 Suppl): S345-351. doi:10.1097/01.CCM.0000134335.46859.09. PMID 15508657.
- ^ “Respiratory arrest”. Right Diagnosis. Healthgrades. May 1, 2016閲覧。
- ^ Haluka, Judy. “ACLS Secondary Survey for a Patient in Respiratory Arrest”. ACLS Training Center. May 8, 2016閲覧。
- ^ 「気管切開および経皮的気道確保の適応と注意点」『日本耳鼻咽喉科学会会報』第120巻第9号、2017年、1178-1181頁、doi:10.3950/jibiinkoka.120.1178。
- ^ “Respiratory Arrest”. Ambulance Technician Study (May 8, 2016). May 13, 2005時点のオリジナルよりアーカイブ。2005年5月13日閲覧。
- ^ “Review of Respiratory Arrest”. acls-algorithms.com. May 8, 2016閲覧。
- ^ O'Rourke, P. P. (May 1986). “Outcome of children who are apneic and pulseless in the emergency room.”. Critical Care Medicine 14 (5): 466-468. doi:10.1097/00003246-198605000-00006. PMID 3698611.
- ^ O'Marcaigh, Aengus S.; Koenig, William J.; Rosekrans, Julia A.; Berseth, Carol Lynn (April 1993). “Cessation of Unsuccessful Pediatric Resuscitation—How Long Is Too Long?”. Mayo Clinic Proceedings 68 (4): 332-336. doi:10.1016/S0025-6196(12)60126-8. PMID 8455390.