Zerebrale Venen- und Sinusthrombose
| Klassifikation nach ICD-10 | |
|---|---|
| I67.6 | Nichteitrige Thrombose des intrakraniellen Venensystems |
| G08 | Intrakranielle und intraspinale Phlebitis und Thrombophlebitis, inklusive septische Embolie, septische Endophlebitis, septische Phlebitis, septische Thrombophlebitis, septische Thrombose der intrakraniellen oder intraspinalen venösen Sinus und Venen |
| O22.5 | Hirnvenenthrombose in der Schwangerschaft, Zerebrovenöse Sinusthrombose in der Schwangerschaft |
| O87.3 | Hirnvenenthrombose im Wochenbett, Zerebrovenöse Sinusthrombose im Wochenbett |
| ICD-10 online (WHO-Version 2019) | |

Zerebrale Venen- und Sinusthrombosen (auch: Zerebrale Sinus- und Venenthrombose, zerebrale Sinus-/Venenthrombose, Sinusvenenthrombose, englisch cerebral venous and sinus thrombosis, cerebral venous sinus thrombosis (CVST), cerebral venous thrombosis) sind eine seltene Form des Schlaganfalls, bei der sich Blutgerinnsel (Thrombosen) in den blutableitenden Gefäßen des Gehirns bilden, den Hirnvenen und Sinus. Die Gerinnsel behindern den Blutabfluss aus dem Gehirn, wodurch es anschwillt (Hirnödem) und sich Einblutungen bilden können. Das erste und häufigste Symptom der Schwellung sind starke, für die Betroffenen neuartige Kopfschmerzen. Je nachdem, welche Hirnregionen betroffen sind, kommt es zu Störungen der Hirnfunktion, die einem Schlaganfall durch den Verschluss von blutzuführenden Hirnarterien sehr ähnlich sind. Zu den Symptomen zählen z. B. Halbseitenlähmung, Lähmung von Hirnnerven, Gesichtsfeldausfälle, Krampfanfälle, Sprechstörungen, Störungen des Bewusstseins oder des Denkens.
Anhand von Symptomen oder Blutuntersuchungen kann die Diagnose nicht gestellt werden. In allen Verdachtsfällen ist eine CT- oder MRT-Untersuchung des Gehirns mit der Darstellung seiner Blutgefäße (Angiografie) zur sicheren Diagnosestellung und zur Abgrenzung von anderen Erkrankungen (z. B. ischämischer Schlaganfall, Hirnblutung, Hirntumor, Hirnabszess) erforderlich.
Die Ursachen und Risikofaktoren für das Auftreten von zerebralen Sinus-/Venenthrombosen sind vielfältig. Eine grobe Einteilung unterscheidet
- örtliche Ursachen am Schädel (Schädel-Hirn-Trauma, Entzündungen im Bereich der Schädelknochen, der Zähne, der Nase und der Ohren)
- hormonelle Faktoren bei Frauen (Schwangerschaft, „Pille“), sie sind in Industriestaaten die häufigsten Ursachen
- Erkrankungen, bei denen das gesamte Gerinnungssystem des Körpers in ein Ungleichgewicht gerät, z. B. Infektion (Sepsis, COVID-19), ein Tumorleiden oder rheumatische Erkrankungen (Morbus Behçet)
- genetisch bedingte Neigungen zu Gerinnselbildungen (Thrombophilie).
In einigen Fällen kann kein Risikofaktor ermittelt werden.
Im Rahmen der Impfkampagne gegen COVID-19 wurde 2021 über zerebrale Sinus- und Venenthrombose als sehr seltene Folge von Impfungen mit den vektorbasierten SARS-CoV-2-Impfstoffen von AstraZeneca und Johnson & Johnson berichtet. Ursache ist die Bildung von Antikörpern, welche die Blutplättchen aktivieren (s. Hauptartikel VITT).
Die Heilungsaussichten sind besser als bei ischämischen Schlaganfällen. Etwa 80 % der Patienten überstehen die Erkrankung ohne bleibende Behinderungen oder neurologische Ausfallsymptome. Nur wenige Patienten versterben in der Akutphase, zumeist an einer Einklemmung des Gehirns durch eine starke Hirndruckerhöhung oder einen Status epilepticus. Daher werden Erkrankte intensivmedizinisch überwacht, z. B. auf einer Schlaganfall-Station bzw. Stroke-Unit. Die Therapie besteht in einer Hemmung der Blutgerinnung (üblicherweise mit Marcumar), damit das körpereigene Gerinnungssystem die Blutgerinnsel abbauen kann. Sie wird im Regelfall für drei bis zwölf Monate fortgeführt. Eventuell ist ein neurochirurgischer Eingriff nötig, z. B. eine Dekompressions-Operation (zeitweise Eröffnung der Schädeldecke zur Senkung des Hirndrucks).
Begriffe
[Bearbeiten | Quelltext bearbeiten]Eine Hirnvenenthrombose betrifft eine Vene des Gehirns, eine Sinusthrombose einen Hirnsinus. Diese Begriffe sind nicht gleichbedeutend, auch wenn sie in der Laienpresse mitunter synonym verwendet werden, da die von harter Hirnhaut und Knochenhaut gebildeten Sinus zwar venöses Blut transportieren, sich aber anatomisch unter anderem durch das Fehlen von Gefäßmuskulatur und -klappen von Venen unterscheiden.[1] Gleichzeitig sind Hirnvenen- und Sinusthrombosen als Krankheitsbild kaum voneinander zu trennen, da sie üblicherweise gemeinsam auftreten. Als Überbegriff finden sich in der deutschsprachigen Fachliteratur die Begriffe zerebrale Sinus-/Venenthrombose[2] (SVT)[3] oder zerebrale Venen- und Sinusthrombose (CVST)[2]. Es findet sich auch die Schreibweise Sinusvenenthrombose. Man unterscheidet septische Thrombosen auf der Grundlage von Infektionen von aseptischen Thrombosen, die ohne Einfluss einer Infektion entstehen.
In der englischsprachigen Fachliteratur finden sich die Begriffe cerebral venous and sinus thrombosis[4], cerebral venous sinus thrombosis[5][6] und cerebral venous thrombosis[7][8][9][10][11] als Entsprechungen des deutschen Überbegriffs.
Häufigkeit
[Bearbeiten | Quelltext bearbeiten]Die Häufigkeit zerebraler Venen- und Sinusthrombosen wurde lange unterschätzt. Nach Studien aus den Niederlanden von 2012[7] und Australien von 2016[12] liegt die jährliche Neuerkrankungsrate (Inzidenz) bei 1,3 bis 1,6 Neuerkrankungen auf 100.000 Einwohnern.[8] Nach Schätzungen sind weltweit weniger als 1 % aller Schlaganfälle auf diese Erkrankung zurückzuführen.[9][10] Die meisten Erkrankten sind zwischen 20 und 50 Jahre alt, weniger als jeder zehnte ist älter als 65 Jahre. Somit sind zerebrale Venen- und Sinusthrombosen eine wichtige Ursache von Schlaganfällen bei jüngeren Menschen.[8] Sie können auch bei Kindern und Neugeborenen auftreten, vor allem im Rahmen von Infekten.[9]
In den meisten Untersuchungen zu dem Thema sind Frauen häufiger betroffen als Männer, in manchen Untersuchungen bis zu dreimal so häufig. Dies wird damit erklärt, dass wichtige Risikofaktoren wie Schwangerschaft, Geburt und hormonelle Verhütung (s. Abschnitt Ursachen) nur Frauen betreffen. Vermutlich ist aus diesem Grund in den afrikanischen und asiatischen Ländern mit hohen Geburtenraten die Inzidenz zerebraler Venen- und Sinusthrombosen häufiger als bislang bekannt.[8] Nur bei Neugeborenen sind männliche Neugeborene häufiger betroffen als weibliche.[9]
Das Risiko, eine Sinusvenenthrombose zu entwickeln, ist nach einer COVID-19-Infektion rund 100 Mal höher als in der Allgemeinbevölkerung und 8 bis 10 Mal höher als nach einer COVID-19-Impfung.[13]
Ursachen und Risikofaktoren
[Bearbeiten | Quelltext bearbeiten]| Angeborene Störungen der Blutgerinnung |
| Andere Zustände mit erhöhter Thromboseneigung |
Infektionen
|
| Inflammatorische Erkrankungen |
Erkrankungen des Blutes
|
Arzneimittel
|
Hinter einer Hirnvenen- oder Sinusthrombose steckt eine erhöhte Blutgerinnungsneigung, die wiederum vielfältige Ursachen haben kann. Etwa 85 % der Betroffenen haben einen identifizierbaren Risikofaktor, bei 15 % kann kein zugrundeliegender Risikofaktor festgestellt werden. Bei vielen Patienten (über 40 %) liegt mehr als ein Risikofaktor vor.[9] Die Risikofaktoren für eine Venen- oder Sinusthrombose sind häufig allgemeine Risikofaktoren für Thrombosen an anderer Stelle, wie tiefe Beinvenenthrombosen oder Lungenembolien. Andere Faktoren sind spezifisch für Hirnvenen- und Sinusthrombosen.
Allgemeine Risikofaktoren
[Bearbeiten | Quelltext bearbeiten]Zu den allgemeinen Risikofaktoren gehören angeborene Störungen der Blutgerinnung, die bei bis zu 4 von 10 Betroffenen einer zerebralen Thrombose vorliegen sollen. Frauen haben in der Schwangerschaft und rund um die Geburt des Kindes ein erhöhtes Risiko für Thrombosen. Die Häufigkeit von zerebralen Venen- und Sinusthrombosen der Mutter in der Zeit um die Geburt wird auf 12 von 100.000 Geburten[14] geschätzt. Eine ebenfalls häufige Ursache zerebraler Thrombosen bei Frauen ist eine hormonelle Verhütung („Antibabypille“). Chronisch-entzündliche Erkrankungen sind insgesamt seltene Ursachen. Eine Ausnahme bildet der Morbus Behçet, eine hauptsächlich die Gefäße betreffende Autoimmunerkrankung. In den Ländern Vorderasiens, in denen er besonders verbreitet ist, ist er eine wichtige Ursache.[8][11]
Kopfverletzungen und Infektionen
[Bearbeiten | Quelltext bearbeiten]Faktoren, die spezifisch das Risiko für zerebrale Venen- und Sinusthrombosen erhöhen, sind eher lokal begrenzt: Schädel-Hirn-Traumata, neurochirurgische Eingriffe und Infektionen im Kopfbereich.[8] So sind Sinus-cavernosus-Thrombosen fast immer Folge einer Nasennebenhöhlenentzündung, wenn sich Erreger durch die dünnen Knochenstrukturen und Venen auf die Sinus ausbreiten.[15] Gleichfalls kann sich bei einer Mittelohrentzündung oder Mastoiditis die Infektion als Thrombophlebitis über die abführenden Venen auf den Sinus transversus ausbreiten, was in Entwicklungsländern bis heute eine häufige Ursache von Sinus-transversus-Thrombosen ist. Insbesondere bei Kindern in Entwicklungsländern kann auch eine Austrocknung (Exsikkose) im Rahmen von Durchfall-Erkrankungen eine Sinus-/Venenthrombose verursachen. Infektionen spielen vor allem bei Kindern und weniger bei Erwachsenen eine Rolle.[11]
Arzneimittel und Impfstoffe
[Bearbeiten | Quelltext bearbeiten]Orale Kontrazeptiva
[Bearbeiten | Quelltext bearbeiten]Die Einnahme der Antibabypille erhöht das Risiko ungefähr auf das Siebenfache im Vergleich zu Frauen, die diese Methode der Empfängnisverhütung nicht anwenden.[16]
Heparin
[Bearbeiten | Quelltext bearbeiten]Eine prophylaktische oder therapeutische Gabe von Heparin kann als Komplikation eine Heparin-induzierte Thrombozytopenie (HIT) auslösen. Dieser liegt im Wesentlichen eine Bildung von Antikörpern gegen den Plättchenfaktor 4 zugrunde. Durch die Bindung der Antikörper werden die Blutplättchen aktiviert. Dabei können Thrombosen entstehen.
Impfstoffe
[Bearbeiten | Quelltext bearbeiten]Ein ähnlicher Entstehungsmechanismus wie für HIT, also die Bildung von blutplättchenaktivierenden Antikörpern gegen den Plättchenfaktor 4, wird als Ursache der so genannten Impfstoff-induzierten Thrombozytopenie (VITT) angenommen.[17] Das Phänomen wurde erstmals 2021 nach Impfungen mit COVID-19-Impfstoffen beschrieben:[18] Nach Impfung mit dem Impfstoff von AstraZeneca (Vaxzevria) entwickelten in seltenen Fällen (1:100.000) vor allem jüngere Frauen (< 60 Jahre) eine zerebrale Venen- oder Sinusthrombose. Gleiches betraf in noch selteneren Fällen (1:1.000.000) Impfungen mit dem Impfstoff von Johnson&Johnson (Ad26.COV2.S),[11] wobei diese Zahl unterschätzt sein könnte.[18]
Andere medikamentös-toxische Ursachen
[Bearbeiten | Quelltext bearbeiten]Sehr selten wurden zerebrale Venen- und Sinusthrombosen mit anderen medikamentös-toxischen Ursachen in Verbindung gebracht, z. B. als Komplikation bei Krebstherapien mit Tamoxifen oder Cisplatin[11], Behandlungen mit Androgenen, Corticosteroiden, Erythropoetin, Vitamin-A-Überdosierung, aus E. coli gewonnene Asparaginase in Kombination mit Prednison, Drogen.[2]
Pathophysiologie
[Bearbeiten | Quelltext bearbeiten]
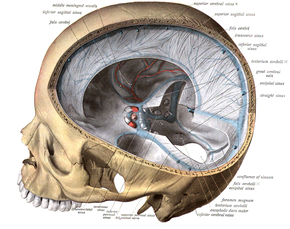
Das Blut fließt über ein System von Venen und Sinus aus dem Gehirn in die großen Halsvenen (Jugularvenen) ab (vgl. nebenstehende Abbildung).
Von der Hirnrinde (Kortex) fließt es über oberflächliche Venen in die Sinus: vom Frontal- und Parietallappen führen die Venae superiores zum Sinus sagittalis superior, vom Schläfenlappen leiten die Venae inferiores (in der Abbildung nicht dargestellt) das Blut in die Sinus transversi. Blut aus dem Inneren des Großhirns (u. a. Marklager, Basalganglien), dem Zwischenhirn und von der Hirnbasis fließt zum Großteil über die Vena magna cerebri in den Sinus rectus ab.[19] Es gibt mehrere Anastomosen, also Querverbindungen zwischen den verschiedenen Abflussgebieten. Die Anatomie kann von Mensch zu Mensch unterschiedlich sein.[5]
Ein Blutgerinnsel (Thrombose) entsteht, wenn das Gleichgewicht aus thrombusbildenden (prothrombotischen) und thrombuslösenden (thrombolytischen) Prozessen im Blut in Ungleichgewicht gerät und die thrombusbildenden Prozesse überwiegen. Meistens geschieht dies zuerst in einem Sinus. Von dort breitet es sich durch die weitere Anlagerung von Blutplättchen in die einmündenden Venen aus,[11] aber bei vielen Patienten bilden sich die Blutgerinnsel in Sinus und Venen auch gleichzeitig aus.[15] Die am häufigsten betroffenen Gefäße sind die Sinus transversi (86 %) und der Sinus sagittalis superior (62 %), mit Abstand folgen die Venen der Hirnrinde (17 %), der Sinus rectus (18 %) und die darin mündende V. magna cerebri und andere innere Hirnvenen (11 %).[15]
Durch die Verstopfung des Sinus kommt es wegen der Abflussbehinderung zunächst zu einem Anstieg des Hirndrucks. Durch die Thrombose der Venen kommt es zu einem Gewebeschaden: die Venen sind gestaut und vergrößert. Das umliegende Nervengewebe schwillt an (Ödem), was bei etwa 60 % der Patienten vorkommt und zwei Gründe hat: einerseits kommt es durch die Stauung zu einer Störung der Blut-Hirn-Schranke, folglich tritt Blutplasma in das Hirngewebe aus. Gleichzeitig wird das Gewebe schlechter durchblutet und nimmt Schaden (Ischämie), wodurch die Nervenzellen anschwellen. In der Fachsprache heißt das gemischt vasogenes und zytotoxisches Ödem. In vielen Ödemen (etwa zwei Drittel) kommt es auch zu Einblutungen, dies betrifft also etwa 40 % aller Patienten. Auch dies ist eine Folge der Störung der Blut-Hirn-Schranke, sodass auch Blutzellen in das Gewebe gelangen. Das Ausmaß dieser Einblutungen ist sehr variabel und reicht von punktförmigen, petechialen Einblutungen bis zu großen Hämatomen.[8][15]
Durch diese Abfolge erklärt sich auch die zeitliche Abfolge der Symptome: zunächst entwickelt sich Kopfschmerz, wenn der Hirndruck steigt, im Verlauf von Stunden oder Tagen kommen meist einseitige neurologische Ausfälle hinzu, die sich im weiteren Verlauf auch auf die andere Körperseite ausdehnen können, wenn örtliche Venen im Hirngewebe thrombosieren.[15]
Symptome
[Bearbeiten | Quelltext bearbeiten]Sinusthrombose mit Hirndruckerhöhung
|
Thrombose oberflächlicher Venen (Hirnrinde)
|
Thrombose tiefer Venen (Hirninneres)
|
Sinus-cavernosus-Thrombose
|
Die Symptome zerebraler Venen- und Sinusthrombosen können sehr vielfältig und oft mehrdeutig sein sowie in unterschiedlicher zeitlicher Abfolge und Kombinationen auftreten. Dies ist abhängig von den betroffenen Gefäßen. Bis zu 9 von 10 Patienten[8][5][15] haben als erstes Symptom Kopfschmerzen, die üblicherweise über Stunden bis Tage zunehmen. Bei manchen Patienten setzen die Kopfschmerzen wie bei einer Subarachnoidalblutung als sogenannter „Donnerschlag-Kopfschmerz“ plötzlich und mit höchster Stärke ein.[11] Bei etwa einem Drittel der Betroffenen bleiben Kopfschmerzen das einzige Symptom.[5]
Üblicherweise kommen erst nach dem Einsetzen der Kopfschmerzen neurologische Symptome wie Halbseitenlähmung (Hemiparese), Sprachstörungen, Verhaltensveränderungen, akute Verwirrtheit (Delir) oder Koma hinzu.[15] 40 % der Patienten haben epileptische Krampfanfälle. Von diesen sind etwa ein Viertel fokal, das heißt, auf eine Hirnregion begrenzt. Ein weiteres Viertel beginnt fokal und entwickelt sich zu generalisierten Anfällen, das heißt, sie beginnen in einer Region des Gehirns und breiten sich von dort auf das ganze Gehirn aus. Die restliche Hälfte der Anfälle beginnt bereits generalisiert.[5]
Die Symptome lassen sich auf die betroffenen Hirnstrukturen bzw. Blutgefäße zurückführen (s. Tabelle).[8] Die oben beschriebenen Kopfschmerzen sind Folge der Hirndruckerhöhung durch die Sinusthrombose. Die Lokalisation der Kopfschmerzen lässt dabei keine Rückschlüsse auf den Ort der Thrombose zu. Thrombosen der oberflächlichen Hirnvenen der Hirnrinde zeigen eine schlaganfallartige Symptomatik mit Lähmungen eines oder beider Beine oder einer Körperhälfte durch Infarkte im Frontal- und Parietallappen, oder von Sprachstörungen (Aphasie) und Verwirrtheit durch Infarkte im Schläfenlappen.[11] Diese Ausfallerscheinungen treten meistens kombiniert mit wiederkehrenden Krampfanfällen auf,[8] was zu einer sehr wechselhaften Symptomatik führen kann.[11] Eine Thrombose der Venen des Hirninneren (z. B. Vena magna cerebri) führt oft zu beidseitigen Ödemen im Bereich der Thalamus und Basalganglien, was mit unter anderem mit Bewusstseinseintrübung (z. B. Delir, Schläfrigkeit oder Koma) einhergehen kann. Sinus-cavernosus-Thrombosen bewirken häufig Schmerzen im Bereich der Augenhöhle (Orbita) und eine Lähmung der Augenmuskeln (Ophthalmoplegie) mit entsprechenden Sehstörungen.[8] Sinus-cavernosus-Thrombosen sind fast immer septisch bedingt, in der Regel durch Entzündungen der Nasennebenhöhlen oder im Bereich der Augenhöhlen oder des Gesichts, sodass die entsprechenden Beschwerden der Entzündung hinzukommen.[15] Bei den Sinus-transversus-Thrombosen, die durch eine Mastoiditis oder akute Mittelohrentzündung verursacht werden, kann eine Schwellung und verstärkte Venenzeichnung der Haut hinter dem Warzenfortsatz auftreten (Griesinger-Zeichen).[20][21]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Die klinische Diagnose der Sinusthrombose ist schwierig, weil es keine eindeutigen beweisenden klinischen Krankheitszeichen gibt und die auftretenden Symptome auch auf andere Erkrankungen wie etwa einen Abszess, eine Enzephalitis oder einen Hirntumor hinweisen können, sowie auf Schlaganfälle anderer Ursache.
Auch anhand von Laborwerten kann die Diagnose nicht gestellt werden. Die Bestimmung von D-Dimeren, die bei tiefen Beinvenenthrombosen und Lungenembolien insbesondere für die Ausschlussdiagnostik eingesetzt werden, hat sich für die Diagnostik zerebraler Venen- und Sinusthrombosen als nicht hilfreich erwiesen. Sind die D-Dimere nicht erhöht, schließt das eine Sinusvenenthrombose nicht aus. Sind die Dimere erhöht, ist dies kein Beweis für eine (wie auch immer geartete) Thrombose (niedriger negativ prädiktiver und positiv-prädiktiver Testwert).[5][2] Bei septischen Thrombosen finden sich häufig Entzündungszeichen im Labor, die aber nicht spezifisch sind (Leukozytose, C-reaktives Protein-Erhöhung etc.).
Wegen dieser Schwierigkeiten wird bei entsprechendem Verdacht frühzeitig eine Schnittbilddiagnostik des Schädels empfohlen. In der Computertomographie oder Kernspintomographie sind Infarktzonen und Blutungen erkennbar, die nicht den bekannten arteriellen Versorgungsgebieten entsprechen. In der nativen Computertomographie (ohne Kontrastmittel) kann sich das Gerinnsel im Sinus hell, also dichter als das umliegende Gewebe (hyperdens), darstellen. Mit Kontrastmittel lassen sich sowohl in der Computertomographie wie auch in der Kernspintomographie die Gerinnsel direkt als Aussparung in den ansonsten kontrastierten Sinus meist gut erkennen. Die Diagnose kann gelegentlich schon im CT gestellt werden. In der Regel ist aber eine CT-Angiographie oder Kernspintomographie erforderlich. Mittel der Wahl zur Diagnostik von Venen- und Sinusthrombosen ist die Kernspintomographie, sie ist aber nicht immer verfügbar. Die Kernspintomographie sollte auch suszeptibilitätsgewichtete Bilder und eine Time-of-flight-Angiographie enthalten, um alle Thrombosen zu erfassen.[22] Die interventionelle Angiografie mit einem Katheter kommt nur noch in Ausnahmefällen in Betracht und spielt im deutschsprachigen Raum fast keine Rolle mehr.[2] Bei Neugeborenen wird die Ultraschalluntersuchung des Gehirns über die Fontanelle vorgezogen.[5]
In der Befundung der Schnittbildgebung müssen Thromben von Aussparungen in den Sinus unterschieden werden, die durch Pacchionische Granulationen gebildet werden. Auch die häufigen anatomischen Varianten z. B. mit asymmetrisch oder nur einseitig angelegtem Sinus transversus müssen berücksichtigt werden, da diese zu falschen örtlichen Zuordnungen der Thrombosen führen können.[2]
- Bildgebung bei zerebralen Thrombosen (zum Vergrößern Bilder anklicken)
-
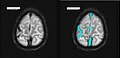
Axiales SWI-Bild der scheitelnahen Duravenen. Die Thrombose ist im rechten Bild blau hervorgehoben.
-
Andere SVT (gelbes Kreuz), Einzelschicht aus einer MR-Angiographie.
-
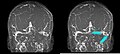
CT ohne Kontrastmittel (links), und der gleiche Fall im MR mit Kontrastmittel. Thrombus durch roten Pfeil gekennzeichnet.
Therapie
[Bearbeiten | Quelltext bearbeiten]Die initiale Diagnostik und Akuttherapie sollten auf einer Schlaganfall-Station (Stroke Unit) durchgeführt werden. Die wichtigste Maßnahme ist in der Regel die Einleitung einer blutgerinnungshemmenden Therapie (Antikoagulation) mit (niedermolekularem) Heparin in therapeutisch hinreichender Dosis, um ein weiteres Anwachsen des Thrombus zu verhindern und den Abbau des Gerinnsels durch körpereigene Prozesse zu erleichtern. Eine Hirnblutung spricht nicht gegen diese Behandlung. Treten Krampfanfälle auf, ist eine Therapie mit Beruhigungsmitteln (Sedativa, typischerweise Benzodiazepine) und Antikonvulsiva angezeigt. In den meisten Fällen muss der häufig erhöhte Hirndruck nicht besonders behandelt werden. Bei deutlicher Symptomatik sollte der Patient allerdings in ein Zentrum mit neurochirurgischen Behandlungsmöglichkeiten verlegt werden. Bei drohender Einklemmung kann eine Kraniotomie zur Druckentlastung durchgeführt werden.[2]
Um erneuten Thrombosen vorzubeugen, schließt sich an die Akutphase eine mehrmonatige gerinnungshemmende Therapie an, üblicherweise mit Phenprocoumon (Marcumar) über drei bis zwölf Monate. Bei einer angeborenen Blutgerinnungsneigung kann sie auch lebenslang notwendig sein. Nach klinischer Stabilisierung erfolgt eine ambulante Weiterbehandlung mit Kontrolle der Gerinnungswerte sowie Verlaufskontrolle der Rekanalisierung mittels Computertomographie (CT) oder Kernspintomographie (MRT) des Kopfes.[2]
Fallabhängig besteht daneben die Möglichkeit, den Thrombus chirurgisch zu entfernen (Thrombektomie) oder durch invasive Verfahren aufzulösen (Thrombolyse), indem beispielsweise über einen bis zum verschlossenen Gefäß vorgeschobenen Mikro-Katheter ein fibrinolytisches Enzym gespritzt wird, das den Thrombus auflöst. Diese Maßnahmen sind aber bisher aber am wenigsten erforscht[11] und werden nicht allgemein empfohlen.[2] Eine Ausnahme bilden septische Sinus-Transversus-Thrombosen bei Mastoiditis oder Mittelohrentzündung. Dann kann eine Eröffnung des Mastoids und die Entfernung des infizierten Thrombus sinnvoll sein.[20][21]
Komplikationen und Prognose
[Bearbeiten | Quelltext bearbeiten]Der Verlauf der Erkrankung ist in den ersten Tagen nach Diagnosestellung nicht individuell vorherzusagen. Bei etwa jedem vierten Patienten verschlechtert sich der Zustand zunächst. Etwa vier von 100 versterben in dieser Zeit, meistens an einer Einklemmung des Großhirns am Tentorium cerebelli durch eine starke Hirndruckerhöhung oder im Status epilepticus. Auf lange Sicht versterben weitere vier von 100, meistens allerdings an anderen Erkrankungen (zumeist Krebs) und nicht an den Folgen der Thrombose. Etwa drei von 100 bekommen eine erneute Thrombose.[8]
Etwa 15 % entwickeln in der Akutphase einen Hydrocephalus, meistens im Rahmen einer Thrombose der tiefen Hirnvenen. Diese sind mit schlechteren Heilungsaussichten assoziiert. Ebenfalls schlechtere Aussichten haben unter anderem ältere Patienten, Männer, Patienten mit Hirnblutungen, Patienten mit Infektionen des zentralen Nervensystems (bspw. Hirnhautentzündung), oder Krebskranke.[8]
Trotzdem haben überlebende Patienten im Vergleich zum arteriell bedingten ischämischen Schlaganfall eine günstige Prognose:[9] Mehr als 80 % behalten keine Behinderung oder neurologische Ausfälle zurück. Allerdings bleiben bei vielen chronische Beschwerden: Jeweils die Hälfte der Patienten leidet langfristig unter Kopfschmerzen oder kognitiven Einschränkungen und Depressionen. 20 bis 40 % können nicht im vollen Umfang wie vorher arbeiten.[8]
Historische Perspektive
[Bearbeiten | Quelltext bearbeiten]Die Erstbeschreibung der Erkrankung wird dem französischen Arzt François Ribes zugeschrieben, der 1825[23] den Fall eines 45-jährigen Mannes beschrieb, der nach sechs Monaten starker Kopfschmerzen, epileptischer Anfälle und Delirzuständen starb, und bei dessen Obduktion Thromben in den Sinus und Venen des Hirns gefunden wurden.[24] Der schottische Arzt John Abercrombie beschrieb 1828[25] den Fall einer 24-jährigen Frau, die zwei Wochen nach der Entbindung ihres Kindes Kopfschmerzen und Krampfanfälle erlitt und im Status epilepticus starb. Die Autopsie zeigte eine Thrombose des Sinus sagittalis und der Venen der Hirnrinde. Bis zur Mitte des 20. Jahrhunderts wurden immer wieder Fallserien publiziert, die meisten davon waren Autopsie-Studien. Diese post-mortem-Studien charakterisierten zerebrale Venen- und Sinusthrombosen als seltenes, schweres Krankheitsbild mit Kopfschmerzen, Papillenödem, Krampfanfällen, fokalen Ausfällen, fortschreitendem Koma und schließlich dem Tod. Durch die Entwicklung der Angiografie wurde in der zweiten Hälfte des 20. Jahrhunderts die Diagnose beim lebenden Menschen möglich, sodass größere Studien zu dem Erkrankungsbild möglich waren und deutlich wurde, dass viele Patienten mildere und variablere Verläufe haben.[24] Seit 1990 wurden große, multizentrische Studien mit mehreren hundert Patienten durchgeführt.[26]
Zerebrale Venen- und Sinusthrombose bei Tieren
[Bearbeiten | Quelltext bearbeiten]Zu spontanen zerebralen Venen- und Sinusthrombosen bei Tieren gibt es keine Angaben in der Literatur. Dies ist unter Umständen auf die wesentlich seltener durchgeführte Bildgebung in der Tiermedizin zurückzuführen. Thrombosen werden beim Hund gelegentlich in den Sinus der Wirbelkanalvenen beobachtet.[27] Größere Bedeutung haben experimentell ausgelöste zerebrale Venen- und Sinusthrombosen in der biomedizinischen Forschung. So existieren Tiermodelle an Maus, Ratte, Gerbil, Katze, Hund, Schwein und Rhesusaffe. Durch die prinzipiell andere Entstehungsweise als beim Menschen eignen sich solche Tiermodelle zwar für die Erforschung der Pathophysiologie, tragen aber kaum zu Erkenntnissen in Klinik, Diagnostik und Therapie bei.[28]
Literatur
[Bearbeiten | Quelltext bearbeiten]Leitlinien
[Bearbeiten | Quelltext bearbeiten]- S2k-Leitlinie Zerebrale Sinus- und Venenthrombose der Deutschen Gesellschaft für Neurologie (DGN). In: AWMF online (Stand 05/2018)
- J. M. Ferro, M.-G. Bousser, P. Canhão, J. M. Coutinho, I. Crassard: European Stroke Organization guideline for the diagnosis and treatment of cerebral venous thrombosis - endorsed by the European Academy of Neurology. In: European Journal of Neurology. Band 24, Nr. 10, Oktober 2017, S. 1203–1213, doi:10.1111/ene.13381.
- Gustavo Saposnik, Fernando Barinagarrementeria, Robert D. Brown, Cheryl D. Bushnell, Brett Cucchiara: Diagnosis and Management of Cerebral Venous Thrombosis: A Statement for Healthcare Professionals From the American Heart Association/American Stroke Association. In: Stroke. Band 42, Nr. 4, April 2011, ISSN 0039-2499, S. 1158–1192, doi:10.1161/STR.0b013e31820a8364.
Wissenschaftliche Übersichtsartikel
[Bearbeiten | Quelltext bearbeiten]- Hans-Christian Koennecke: Zerebrale Sinus- und Venenthrombosen. Auf: e.Medpedia. Springer. Deutschsprachige Übersicht, hier frei zugänglich (mit eingeschränkter Darstellung der Abbildungen)
- Espen Saxhaug Kristoffersen, Charlotte Elena Harper, Kjersti Grøtta Vetvik, Kashif Waqar Faiz: Cerebral venous thrombosis – epidemiology, diagnosis and treatment. In: Tidsskrift for Den norske legeforening. 21. August 2018, ISSN 0029-2001, doi:10.4045/tidsskr.17.1047 (tidsskriftet.no). Kompakte und frei zugängliche Übersichtsarbeit
- Suzanne M. Silvis, Diana Aguiar de Sousa, José M. Ferro, Jonathan M Coutinho: Cerebral venous thrombosis. In: Nature Reviews Neurology. Band 13, Nr. 9, September 2017, ISSN 1759-4758, S. 555–565, doi:10.1038/nrneurol.2017.104. Anspruchsvolles und umfassendes Review, frei verfügbar hier
- Allan H. Ropper, Joshua P. Klein: Cerebral Venous Thrombosis. In: New England Journal of Medicine. Band 385, Nr. 1, 1. Juli 2021, ISSN 0028-4793, S. 59–64, doi:10.1056/NEJMra2106545. Aktuelle Übersichtsarbeit mit einem Fokus auf Thrombosen nach Covid-19-Impfung (kostenpflichtig)
- Marie-Germaine Bousser, José M. Ferro: Cerebral venous thrombosis: an update. In: The Lancet Neurology. Band 6, Nr. 2, 1. Februar 2007, ISSN 1474-4422, S. 162–170, doi:10.1016/S1474-4422(07)70029-7, PMID 17239803. frei verfügbar hier
- Jan Stam: Thrombosis of the Cerebral Veins and Sinuses. In: New England Journal of Medicine. Band 352, Nr. 17, 28. April 2005, ISSN 0028-4793, S. 1791–1798, doi:10.1056/NEJMra042354. Ältere Übersichtsarbeit mit einem Fokus auf der Pathophysiologie, frei verfügbar hier
Weblinks
[Bearbeiten | Quelltext bearbeiten]- International Venous Sinus Thrombosis Consortium (englisch), stellt Informationen für Betroffene und Health Care Professionals bereit
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Karl Zilles, Bernhard N. Tillmann: Anatomie. Springer, Berlin/Heidelberg 2010, ISBN 978-3-540-69481-6, S. 663 f.
- ↑ a b c d e f g h i LL 030 098 Zerebrale Venen- und Sinusthrombose 2018 - Deutsche Gesellschaft für Neurologie e. V. Abgerufen am 31. März 2021 (deutsch).
- ↑ C. Geisbüsch et al.: Verlauf der zerebralen Sinus-/Venenthrombose. In: Der Nervenarzt. Band 85, Springer, Januar 2014, S. 211–220. doi:10.1007/s00115-013-4000-8
- ↑ K. Einhäupl et al.: EFNS guideline on the treatment of cerebral venous and sinus thrombosis. In: European Journal of Neurology. Band 13, Nr. 10, Juni 2006, doi:10.1111/j.1468-1331.2006.01398.x, PMID 16796579.
- ↑ a b c d e f g M. Capecchi, M. Abbattista, I. Martinelli: Cerebral venous sinus thrombosis. (Review) In: Journal of Thrombosis and Haemostasis. Band 16, Nr. 10, Oktober 2018, doi:10.1111/jth.14210, S. 1918–1931.
- ↑ C. Hughes et al.: Cerebral Venous Sinus Thrombosis as a Presentation of COVID-19. In: European Journal of Case Reports in Internal Medicine. Band 7, Nr. 5, 29. April 2020, doi:10.12890/2020_001691.
- ↑ a b Jonathan M. Coutinho et al.: The Incidence of Cerebral Venous Thrombosis. In: Stroke. Band 43, Nr. 12, 1. Dezember 2012, S. 3375–3377, doi:10.1161/STROKEAHA.112.671453.
- ↑ a b c d e f g h i j k l m n o Suzanne M. Silvis, Diana Aguiar de Sousa, José M. Ferro, Jonathan M Coutinho: Cerebral venous thrombosis. In: Nature Reviews Neurology. Band 13, Nr. 9, September 2017, ISSN 1759-4758, S. 555–565, doi:10.1038/nrneurol.2017.104.
- ↑ a b c d e f Marie-Germaine Bousser, José M. Ferro: Cerebral venous thrombosis: an update. In: The Lancet Neurology. Band 6, Nr. 2, 1. Februar 2007, ISSN 1474-4422, S. 162–170, doi:10.1016/S1474-4422(07)70029-7, PMID 17239803.
- ↑ a b Espen Saxhaug Kristoffersen, Charlotte Elena Harper, Kjersti Grøtta Vetvik, Kashif Waqar Faiz: Cerebral venous thrombosis – epidemiology, diagnosis and treatment. In: Tidsskrift for Den norske legeforening. 21. August 2018, ISSN 0029-2001, doi:10.4045/tidsskr.17.1047 (tidsskriftet.no [abgerufen am 11. Juli 2021]).
- ↑ a b c d e f g h i j Allan H. Ropper, Joshua P. Klein: Cerebral Venous Thrombosis. In: New England Journal of Medicine. Band 385, Nr. 1, 1. Juli 2021, ISSN 0028-4793, S. 59–64, doi:10.1056/NEJMra2106545.
- ↑ Devasagayam Sharon et al.: Cerebral Venous Sinus Thrombosis Incidence Is Higher Than Previously Thought. In: Stroke. Band 47, Nr. 9, 1. September 2016, S. 2180–2182, doi:10.1161/STROKEAHA.116.013617.
- ↑ Maxime Taquet, Masud Husain, John R Geddes, Sierra Luciano, Paul J Harrison: Cerebral venous thrombosis and portal vein thrombosis: a retrospective cohort study of 537,913 COVID-19 cases EClinicalMedicine. 2021 Sep; 39: 101061. (PMC 8324974 (freier Volltext), deutschsprachige zusammenfassende Darstellung hier)
- ↑ Douglas J. Lanska, Richard J. Kryscio: Risk Factors for Peripartum and Postpartum Stroke and Intracranial Venous Thrombosis. In: Stroke. Band 31, Nr. 6, 1. Juni 2000, S. 1274–1282, doi:10.1161/01.STR.31.6.1274.
- ↑ a b c d e f g h Jan Stam: Thrombosis of the Cerebral Veins and Sinuses. In: New England Journal of Medicine. Band 352, Nr. 17, 28. April 2005, ISSN 0028-4793, S. 1791–1798, doi:10.1056/NEJMra042354.
- ↑ Farnaz Amoozegar, Paul E. Ronksley, Reg Sauve, Bijoy K. Menon: Hormonal Contraceptives and Cerebral Venous Thrombosis Risk: A Systematic Review and Meta-Analysis. In: Front Neurol. 2015; 6: 7 doi:10.3389/fneur.2015.00007, PMC 4313700 (freier Volltext).
- ↑ Andreas Greinacher, Thomas Thiele et al., Thrombotic Thrombocytopenia after ChAdOx1 nCov-19 Vaccination. In: New England Journal of Medicine, 9. April 2021, doi:10.1056/NEJMoa2104840.
- ↑ a b Gowthami M. Arepally, Thomas L. Ortel: Vaccine-induced immune thrombotic thrombocytopenia: what we know and do not know. In: Blood. Band 138, Nr. 4, 29. Juli 2021, ISSN 0006-4971, S. 293–298, doi:10.1182/blood.2021012152, PMID 34323940, PMC 8172307 (freier Volltext) – (ashpublications.org [abgerufen am 13. September 2021]).
- ↑ Gerhard Aumüller et al.: Anatomie, 2. Auflage. Georg Thieme Verlag, Stuttgart 2010, ISBN 978-3-13-152862-9, S. 1062 f.
- ↑ a b U. Fickweiler, H. Müller, A. Dietz: Die akute Mastoiditis heute. In: HNO. Band 55, Nr. 1, Januar 2007, ISSN 0017-6192, S. 73–81, doi:10.1007/s00106-006-1468-6.
- ↑ a b Eike Krause: Noch banal oder schon riskant? In: HNO Nachrichten. Band 45, Nr. 3, Juni 2015, ISSN 0177-1000, S. 16–19, doi:10.1007/s00060-015-0335-z.
- ↑ Pratibha Issar, Sirasapalli Chinna, Sanjeev Kumar Issar: Evaluation of Cerebral Venous Thrombosis by CT, MRI and MR Venography. In: The Journal of the Association of Physicians of India. Band 65, Nr. 11, November 2017, ISSN 0004-5772, S. 16–21, PMID 29322704.
- ↑ François Ribes: Des recherches faites sur la phlébite. Revue Médicale Française et Etrangère et Journal de Clinique de l’Hôtel-Dieu et de la Charité de Paris 1825; 3: 5. [1]; Google Scholar
- ↑ a b M G Bousser, J Chiras, J Bories, P Castaigne: Cerebral venous thrombosis--a review of 38 cases. In: Stroke. Band 16, Nr. 2, 1. März 1985, S. 199–213, doi:10.1161/01.STR.16.2.199.
- ↑ John Abercrombie: Pathological and Practical Researches on Diseases of the Brain and Spinal Cord. Edinburgh: Waugh and Innes, 1828.
- ↑ J. M. Coutinho: Cerebral venous thrombosis. In: Journal of Thrombosis and Haemostasis. Band 13, Juni 2015, S. S238–S244, doi:10.1111/jth.12945.
- ↑ K. E. Rhue, A. R. Taylor, R. C. Cole, R. L. Winter: Bilateral Vertebral Venous Sinus Thrombosis Causing Cervical Spinal Cord Compression in a Dog. In: Frontiers in veterinary science. Band 4, 2017, S. 8, doi:10.3389/fvets.2017.00008, PMID 28229071, PMC 5296347 (freier Volltext).
- ↑ M. Yenigün, M. Jünemann, T. Gerriets, E. Stolz: Sinus thrombosis-do animal models really cover the clinical syndrome? In: Annals of translational medicine. Band 3, Nummer 10, Juni 2015, S. 138, doi:10.3978/j.issn.2305-5839.2015.05.14, PMID 26207231, PMC 4486916 (freier Volltext) (Review).