Ngộ độc paracetamol
| Ngộ độc paracetamol | |
|---|---|
| Tên khác | ngộ độc paracetamol, ngộ độc acetaminophen, quá liều paracetamol, quá liều acetaminophen |
 | |
| Paracetamol | |
| Khoa/Ngành | Độc chất học |
| Triệu chứng | Sớm: Triệu chứng không đặc hiệu, cảm thấy mệt mỏi, đau bụng, buồn nôn Muộn: Vàng da, rối loạn đông máu, bệnh não gan |
| Biến chứng | Suy gan, suy thận, viêm tụy, hạ đường huyết, nhiễm acid lactic. |
| Khởi phát | Sau 24 giờ (gây độc)[1] |
| Nguyên nhân | Paracetamol (acetaminophen) > 7 g[2][1] |
| Yếu tố nguy cơ | Nghiện rượu, suy dinh dưỡng, một vài thuốc gây độc cho gan[1] |
| Phương pháp chẩn đoán | Xét nghiệm nồng độ paracetamol trong máu theo các giai đoạn[1] |
| Chẩn đoán phân biệt | Nghiện rượu, viêm gan virus, viêm dạ dày ruột[1] |
| Điều trị | Than hoạt tính, acetylcystein, ghép gan[1] |
| Tiên lượng | Tử vong ~0.1%[1] |
| Dịch tễ | >100,000 mỗi năm (tại Hoa Kỳ)[1] |
Ngộ độc paracetamol, còn được gọi là ngộ độc acetaminophen, là tình trạng dùng quá liều thuốc paracetamol (acetaminophen).[2] Hầu hết bệnh nhân có ít triệu chứng hoặc có triệu chứng không đặc hiệu trong 24 giờ đầu sau khi dùng quá liều thuốc này. Các triệu chứng này có thể bao gồm cảm giác mệt mỏi, đau bụng hoặc buồn nôn. Triệu chứng biến mất trong vài ngày, sau đó mới bắt đầu xuất hiện vàng da nhẹ, rối loạn đông máu và thậm chí là gây lú lẫn do bệnh não gan, nguyên nhân của tất cả các triệu chứng trên là suy gan. Các biến chứng khác có thể bao gồm suy thận, viêm tụy, hạ đường huyết và nhiễm acid lactic. Nếu không tử vong, bệnh nhân có xu hướng hồi phục hoàn toàn trong một vài tuần.[3][4] Nếu không điều trị, tử vong do nhiễm độc có thể xảy ra trong khoảng ngày 4 đến ngày 18 từ lúc uống quá liều.[5]
Ngộ độc paracetamol có thể do sơ ý uống quá liều hoặc là cố ý để thực hiện hành vi tự sát. Các yếu tố nguy cơ gây ngộ độc bao gồm nghiện rượu, suy dinh dưỡng và dùng một số loại thuốc gây độc cho gan.[1] Tổn thương gan không phải do bản thân paracetamol mà do một trong các chất chuyển hóa là N-acetyl-p-benzoquinone imin (NAPQI).[6] NAPQI làm giảm glutathione của gan và gây tổn hại trực tiếp đến các tế bào trong gan.[7] Chẩn đoán dựa trên nồng độ paracetamol trong máu vào những thời điểm cụ thể sau khi dùng thuốc.[1] Các giá trị này thường được vẽ trên biểu đồ Rumack-Matthew để xác định mức độ ngộ độc.[1]
Có thể dùng than hoạt tính để điều trị ngộ độc nếu người đó đến cơ sở y tế ngay sau khi dùng quá liều.[1] Không khuyến cáo gây nôn.[6] Nếu bệnh nhân uống paracetamol với liều có thể gây độc, nên dùng thuốc giải độc acetylcystein.[1] Thuốc thường được dùng trong ít nhất 24 giờ.[6] Trong giai đoạn phục hồi, bệnh nhân có thể cần được chăm sóc sức khỏe tâm thần.[1] Có thể sẽ phải ghép gan nếu tổn thương gan nghiêm trọng. Nhu cầu cấy ghép dựa trên toan hóa máu, tăng lactat máu, rối loạn quá trình đông máu hoặc bệnh não gan nghiêm trọng. Nếu được điều trị sớm, suy gan rất hiếm khi xảy ra.[6] Khoảng 0,1% trường hợp ngộ độc dẫn đến tử vong.[1]
Ngộ độc paracetamol lần đầu được mô tả vào những năm 1960.[6] Tỷ lệ ngộ độc khác nhau đáng kể giữa các khu vực trên thế giới.[8] Tại Hoa Kỳ, hơn 100 000 ca ngộ độc paracetamol xảy ra mỗi năm.[1] Ở Vương quốc Anh, đây là loại thuốc có số lượng bệnh nhân sử dụng quá liều lớn nhất.[7] Trẻ nhỏ là đối tượng hay bị ngộ độc.[1] Tại Hoa Kỳ và Vương quốc Anh, paracetamol là nguyên nhân phổ biến nhất gây suy gan cấp.[9][1]
Triệu chứng cơ năng và triệu chứng thực thể
[sửa | sửa mã nguồn]Triệu chứng cơ năng và triệu chứng thực thể của ngộ độc paracetamol xảy ra theo 3 giai đoạn. Giai đoạn đầu tiên bắt đầu trong vòng vài giờ sau khi dùng quá liều, gồm các triệu chứng: buồn nôn, nôn, da tái nhợt và vã mồ hôi.[10] Tuy nhiên, bệnh nhân thường không có triệu chứng đặc hiệu hoặc chỉ có triệu chứng nhẹ trong 24h đầu, Sau khi dùng quá liều lượng lớn, bệnh nhân có thể xuất hiện các triệu chứng của toan chuyển hóa và hôn mê sớm trong quá trình ngộ độc, nhưng hiếm khi xảy ra.[11][12]
Giai đoạn hai xảy ra vào thời gian giữa 24 giờ và 72 giờ sau khi dùng quá liều, gồm các dấu hiệu gợi ý sự tổn thương gan. Nói chung, tổn thương xảy ra ở các tế bào gan khi chuyển hóa paracetamol. Bệnh nhân bị đau bụng ở góc phần tư phía trên bên phải (đau hạ sườn phải). Tổn thương gan ngày càng tăng cũng làm thay đổi sinh hóa về chức năng gan. Thời gian prothrombin được chuẩn hóa quốc tế (INR) và transaminase (ALT và AST) tăng cao bất thường.[13] Suy thận cấp cũng có thể xảy ra trong giai đoạn này, thường do hội chứng gan thận hoặc hội chứng rối loạn chức năng đa cơ quan gây ra. Trong một số trường hợp, suy thận cấp có thể là biểu hiện lâm sàng chính của nhiễm độc. Trong những trường hợp này, người ta cho rằng chất chuyển hóa gây độc được sản xuất ở thận nhiều hơn ở gan.[14]
Giai đoạn ba diễn ra sau 3 đến 5 ngày và được biểu hiện bởi biến chứng hoại tử gan dẫn đến suy gan tối cấp với các biến chứng về rối loạn đông máu, hạ đường huyết, suy thận, bệnh não gan, phù não, nhiễm trùng huyết, suy đa cơ quan và tử vong.[10] Nếu bệnh nhân sống sót qua giai đoạn ba, quá trình hoại tử gan vẫn sẽ diễn ra, chức năng gan và thận thường trở lại bình thường sau vài tuần.[15]
Nguyên nhân
[sửa | sửa mã nguồn]Liều gây độc của paracetamol rất khác nhau. Nói chung liều tối đa khuyến cáo hàng ngày cho người lớn khỏe mạnh là 4 gam.[16][17] Liều cao hơn dẫn đến tăng nguy cơ độc tính. Ở người lớn, uống liều duy nhất trên 10 gam hoặc 200 mg/kg khối lượng cơ thể (tính theo giá trị nào thấp hơn) đều có khả năng gây ngộ độc.[18][19] Độc tính cũng có thể xảy ra khi dùng nhiều liều nhỏ trong vòng 24 giờ mà vượt quá các mức này.[19] Nếu bệnh nhân uống 4 lần mỗi ngày, mỗi lần 1 gam paracetamol, duy trì trong hai tuần, khi xét nghiệm bệnh nhân có thể tăng alanine transaminase (ALT) trong gan, thường là gấp khoảng ba lần so với giá trị bình thường.[20] Không rõ liệu rằng liều lượng này sẽ dẫn đến suy gan.[21] Các nghiên cứu đã chỉ ra rằng ở những bệnh nhân dùng liều cao hơn bình thường trong 3 đến 4 ngày thì ít xảy ra ngộ độc gan.[22] Ở người lớn, liều 6 gram một ngày, dùng trong 48 giờ có khả năng gây ngộ độc,[19] trong khi ở trẻ em liều cấp tính trên 200 mg/kg có khả năng gây ngộ độc.[23] Quá liều paracetamol cấp tính ở trẻ em hiếm khi phát bệnh hoặc tử vong, và rất hiếm trường hợp trẻ em ngộ độc ở mức cần điều trị. Trẻ em dùng liều thuốc cao hơn mức bình thường và sử dụng kéo dài mới là nguyên nhân chính gây ngộ độc paracetamol ở trẻ em.[19]
Bệnh nhân có chủ ý dùng quá liều (tự đầu độc do bệnh nhân có ý tưởng tự sát) thường liên quan đến ngộ độc paracetamol.[24] Trong một tổng quan năm 2006 về các trường hợp tự đầu độc mình để thực hiện hành vi tự sát, paracetamol là hợp chất hay được sử dụng nhất.[25]
Ở một số ít người, ngộ độc paracetamol có thể xảy ra ngay ở liều thông thường.[26] Nguyên nhân có thể là do có sự khác biệt của từng cá thể trong sự biểu hiện và hoạt động của một số enzym thuộc một trong các con đường chuyển hóa paracetamol.
Yếu tố nguy cơ
[sửa | sửa mã nguồn]Một số yếu tố có khả năng làm tăng nguy cơ nhiễm độc paracetamol. Uống rượu quá nhiều trong thời gian dài có thể gây tăng cảm ứng CYP2E1, làm tăng độc tính tiềm tàng của paracetamol. Trong một nghiên cứu về những bệnh nhân bị tổn thương gan, 64% bệnh nhân báo cáo uống nhiều hơn 80 gram rượu mỗi ngày, trong khi đó 35% uống 60 gram mỗi ngày hoặc ít hơn.[27] Một số nhà độc học lâm sàng vẫn tranh luận liệu nghiện rượu mãn tính có nên được coi là một yếu tố nguy cơ hay không.[28][29] Đối với những người nghiện rượu mạn tính (lâu năm), việc uống rượu ngay vào thời điểm quá liều paracetamol có thể có tác dụng bảo vệ.[28] Đối với những người nghiện rượu không mạn tính, uống rượu ngay vào thời điểm quá liều paracetamol thì lại không có tác dụng bảo vệ.[30]
Nhịn ăn là một yếu tố rủi ro, có thể do dự trữ glutathione ở gan bị cạn kiệt.[19] Việc sử dụng đồng thời chất gây cảm ứng CYP2E1 như isoniazid (INH) làm tăng nguy cơ nhiễm độc gan, mặc dù liệu cảm ứng 2E1 có liên quan đến nhiễm độc gan trong trường hợp này hay không vẫn còn chưa rõ ràng.[31][32] Việc sử dụng đồng thời các loại thuốc khác gây cảm ứng enzym CYP, chẳng hạn như thuốc chống động kinh carbamazepine, phenytoin và barbiturat, cũng đã được báo cáo đây là các yếu tố nguy cơ.[33]
Sinh lý bệnh
[sửa | sửa mã nguồn]
Khi dùng ở liều điều trị bình thường, paracetamol được chứng minh là an toàn.[13] Sau một liều điều trị, nó chủ yếu được chuyển đổi thành các chất chuyển hóa không độc thông qua quá trình chuyển hóa Giai đoạn II bằng cách liên hợp với sulfat và glucuronide, với một phần nhỏ bị oxy hóa thông qua hệ thống enzyme cytochrom P450.[34] Cytochrom P450 2E1 và 3A4 chuyển hóa khoảng 5% paracetamol thành chất chuyển hóa trung gian có hoạt tính cao, N-acetyl-p-benzoquinone imine (NAPQI).[34][13][35][36][37] Trong điều kiện bình thường, NAPQI được giải độc bằng cách liên hợp với glutathione để tạo thành dạng liên hợp của cystein và acid mercapturic.[34][38]
Trong trường hợp quá liều paracetamol, con đường sulfat và glucuronide trở nên bão hòa, và nhiều paracetamol được chuyển hóa qua hệ thống cytochrom P450 để tạo ra NAPQI. Kết quả là, nguồn cung cấp glutathione của tế bào gan trở nên cạn kiệt, do nhu cầu về glutathione cao hơn khả năng tái tạo của nó.[38] Lúc này, NAPQI vẫn ở dạng độc hại trong gan sẽ phản ứng với các phân tử màng tế bào, dẫn đến tổn thương và chết tế bào gan trên diện rộng, dẫn đến hoại tử gan cấp tính.[34][39] Trong các nghiên cứu trên động vật, dự trữ glutathione trong gan phải cạn kiệt xuống dưới 70% mức bình thường trước khi xảy ra ngộ độc gan.[35]
Chẩn đoán
[sửa | sửa mã nguồn]
Tiền sử dùng paracetamol của bệnh nhân có thể hỗ trợ phần nào cho chẩn đoán ngộ độc.[40] Cách hiệu quả nhất để chẩn đoán ngộ độc là đo nồng độ paracetamol trong máu. Biểu đồ Rumack-Matthew (Toán đồ Rumack-Matthew) ra đời năm 1975 có chức năng ước tính nguy cơ nhiễm độc dựa trên nồng độ paracetamol trong huyết thanh vào một số giờ nhất định sau khi uống.[10] Để xác định nguy cơ nhiễm độc gan tiềm ẩn và tổn thương gan cần tra nồng độ paracetamol trong biểu đồ.[19] Định lượng paracetamol trong 4 giờ đầu tiên sau khi uống có thể làm việc đánh giá liều thuốc được sử dụng thấp hơn so với lượng thuốc thực tế. Nguyên nhân là bởi vì ống tiêu hóa lúc này vẫn đang hấp thu paracetamol. Do đó, không khuyến khích xét nghiệm nồng độ paracetamol huyết thanh lấy trước 4 giờ.[18]
Bằng chứng lâm sàng hoặc bằng chứng hóa sinh nhiễm độc gan có thể xuất hiện sau 1-4 ngày, mặc dù trong những trường hợp nghiêm trọng thì có thể thấy rõ sau 12 giờ.[41] Triệu chứng đau bụng ở góc phần tư trên-phải có thể xuất hiện và hỗ trợ chẩn đoán. Các nghiên cứu trong phòng thí nghiệm có thể cho thấy các bằng chứng về hoại tử tế bào gan như tăng AST, ALT, bilirubin, thời gian đông máu kéo dài, đặc biệt là thời gian prothrombin tăng.[42] Sau khi dùng quá liều paracetamol, khi AST và ALT vượt quá 1000 IU/L, có thể chẩn đoán ngộ độc gan do paracetamol.[41] Trong một số trường hợp, mức AST và ALT có thể vượt quá 10.000 IU/L.[43]
Phát hiện trong dịch cơ thể
[sửa | sửa mã nguồn]Có thể định lượng paracetamol trong máu, huyết tương hoặc nước tiểu để chẩn đoán trong những tình huống ngộ độc trên lâm sàng hoặc để hỗ trợ điều tra pháp y đối với trường hợp tử vong nghi do ngộ độc. Nồng độ trong huyết thanh sau một liều paracetamol điển hình thường đạt đỉnh dưới 30 mg/L, tương đương với 200 μmol/L.[44] Nồng độ 30–300 mg/L (200–2000 μmol/L) thường thấy ở những bệnh nhân dùng quá liều. Nồng độ chất trong máu sau khi chết dao động từ 50 đến 400 mg/L ở những người tử vong do quá liều cấp tính. Các kỹ thuật dùng máy so màu, sắc ký khí và sắc ký lỏng hiện đang được sử dụng để phân tích thuốc trong mẫu vật có tại phòng thí nghiệm.[45][46]
Phòng ngừa
[sửa | sửa mã nguồn]
Hạn chế khả năng tiếp cận với thuốc
[sửa | sửa mã nguồn]Một số quốc gia hạn chế bày bán viên nén paracetamol. Ở Anh, bán paracetamol không kê đơn chỉ giới hạn ở số lượng 32 viên 500 mg ở hiệu thuốc, và 16 viên 500 mg ở các cửa hàng ngoài hiệu thuốc. Dược sĩ có thể cung cấp tối đa 100 viên thuốc cho những người mắc bệnh mạn tính.[47][48] Ở Ireland, bán paracetamol không kê đơn chỉ giới hạn ở số lượng 24 viên 500 mg ở hiệu thuốc, và 12 viên 500 mg ở các cửa hàng ngoài hiệu thuốc.[49] Nghiên cứu sau đó cho thấy rằng việc giảm khả năng tiếp cận thuốc này có tác dụng đáng kể trong việc giảm tỷ lệ tử vong do ngộ độc quá liều paracetamol.[50]
Một phương pháp phòng ngừa được đề xuất là biến paracetamol thành loại thuốc chỉ bán theo đơn thuốc hoặc loại bỏ hoàn toàn loại thuốc này khỏi thị trường. Tuy nhiên, sử dụng quá liều chỉ là một vấn đề tương đối nhỏ; ví dụ, 0,08% dân số Vương quốc Anh (hơn 50 nghìn người) bị quá liều paracetamol mỗi năm. Ngược lại, paracetamol là một loại thuốc an toàn và rất hiệu quả, được hàng triệu người dùng mà không có biến chứng.[51] Ngoài ra, các loại thuốc giảm đau thay thế như aspirin có khả nặng gây độc hơn khi dùng quá liều, trong khi thuốc chống viêm không steroid (NSAIDs) có liên quan đến nhiều tác dụng phụ hơn kể cả khi sử dụng liều bình thường.[52]
Kết hợp với các liều thuốc khác
[sửa | sửa mã nguồn]
Một chiến lược để giảm tác hại do dùng quá liều paracetamol là bán paracetamol dạng viên phối hợp sẵn với thuốc gây nôn[51] hoặc thuốc giải độc. Viên nén Paradote lưu hành ở Anh là thuốc kết hợp 500 mg paracetamol với 100 mg methionin,[53] một amino acid trước đây[19] được sử dụng để điều trị quá liều paracetamol.
Cho đến nay chưa có nghiên cứu nào về hiệu quả của paracetamol khi dùng kết hợp với thuốc giải độc được sử dụng phổ biến nhất là acetylcystein.[54]
Calcitriol, chất chuyển hóa có hoạt tính của vitamin D3, dường như là chất xúc tác để sản xuất glutathione.[55] Calcitriol được phát hiện làm tăng nồng độ glutathione trong tế bào thần kinh đệm hình sao sơ cấp của chuột nuôi cấy, làm tăng nồng độ protein glutathione từ 29 nmol/mg lên 41 nmol/mg trong 24 và 48 giờ sau khi dùng. Calcitriol vẫn tiếp tục ảnh hưởng đến nồng độ glutathione trong 96 giờ sau khi dùng.[56]
Thuốc thay thế paracetamol
[sửa | sửa mã nguồn]Tiền chất ester của paracetamol với acid L-pyroglutamic (PCA - một tiền chất sinh tổng hợp của glutathione), có vai trò giảm độc tính trên gan của paracetamol và cải thiện sinh khả dụng. Các nghiên cứu về độc tính của các ester paracetamol khác nhau cho thấy rằng L-5-oxo-pyrrolidine-2-paracetamol carboxylat làm giảm độc tính sau khi cho chuột dùng quá liều paracetamol. Lượng glutathione trong gan ở chuột sau tiêm ester này vào phúc mạc chuột tăng đáng kể so với lượng glutathione được ghi nhận trong nhóm chứng (chuột không được tiêm). Nhóm cá thể chuột được điều trị bằng liều tương đương paracetamol (nhóm chứng) có nồng độ glutathione giảm 35% so với nhóm chuột được điều trị bằng ester (p<0,01). Liều gây chết trung bình (LD50) qua đường miệng có giá trị > 2000 mg/kg, trong khi LD50 trong phúc mạc là 1900 mg/kg. Những kết quả thí nghiệm trên động vật trên cùng với dữ liệu thủy phân thuốc tốt và sinh khả dụng cho thấy rằng ester này là một ứng cử viên tiềm năng thay thế paracetamol.[57]
Điều trị
[sửa | sửa mã nguồn]Loại bỏ chất độc qua đường tiêu hóa
[sửa | sửa mã nguồn]
Ở người lớn, điều trị ban đầu khi quá liều paracetamol là loại bỏ chất độc qua đường tiêu hóa. Sự hấp thu paracetamol từ đường tiêu hóa hoàn tất trong vòng 2 giờ trong những trường hợp bình thường, vì vậy việc khử độc hữu ích nhất nếu được thực hiện trong khoảng thời gian này. Có thể cân nhắc rửa dạ dày nếu lượng thuốc uống có khả năng đe dọa tính mạng. Thủ thuật này nên thực hiện trong vòng 60 phút kể từ khi uống thuốc.[60] Sử dụng than hoạt tính là quy trình loại bỏ chất độc đường tiêu hóa phổ biến nhất vì than hoạt tính hấp thụ paracetamol rất hiệu quả, làm giảm hấp thu thuốc qua đường tiêu hóa.[61][62] Sử dụng than hoạt tính cũng ít gây nguy cơ viêm phổi hít hơn so với rửa dạ dày.[63]
Than hoạt tính rất có tác dụng nếu được sử dụng trong vòng 30 phút đến 2 giờ sau khi uống thuốc.[63][64] Cho uống than hoạt tính trong thời gian muộn hơn 2 giờ có thể được cân nhắc ở những bệnh nhân chậm làm rỗng dạ dày, nguyên nhân là do uống đồng thời với các loại thuốc khác, hoặc uống các chế phẩm paracetamol giải phóng kéo dài hoặc giải phóng chậm. Than hoạt tính cũng có thể được sử dụng nếu cần loại bỏ các loại thuốc dùng chung với paracetamol.[41] Tuy nhiên việc sử dụng than hoạt tính khi dùng quá liều paracetamol cũng cần phải cân nhắc kỹ lượng, vì có lo ngại cho rằng than hoạt tính cũng có thể hấp thụ thuốc giải độc paracetamol là acetylcystein đường uống.[65] Các nghiên cứu đã chỉ ra rằng acetylcystein được hấp thụ vào cơ thể ít hơn 39% khi dùng với than hoạt tính.[66] Có nhiều khuyến cáo trái ngược nhau về việc liệu có nên thay đổi liều lượng acetylcystein đường uống sau khi dùng than hoạt tính hay không.[66][67] Acetylcystein tĩnh mạch không có tương tác với than hoạt tính.
Gây nôn bằng siro ipecac không có vai trò trong quá liều paracetamol vì gây nôn làm chậm hiệu quả sử dụng than hoạt tính và acetylcystein đường uống.[18] Tổn thương gan cực kỳ hiếm gặp ở trẻ em dưới 6 tuổi sau khi vô tình nuốt phải. Trẻ em vô tình uống phải không cần phải khử độc đường tiêu hóa bằng rửa dạ dày, than hoạt tính hoặc siro ipecac.[19]
Acetylcystein
[sửa | sửa mã nguồn]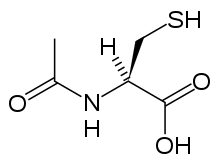
Acetylcystein, còn được gọi là N-acetylcystein hoặc NAC, có tác dụng làm giảm độc tính của paracetamol bằng cách bổ sung lượng dự trữ glutathione chống oxy hóa trong cơ thể. Glutathione có vai phản ứng với chất chuyển hóa NAPQI độc hại để NAPQI không làm tổn thương tế bào và được đào thải ra ngoài một cách an toàn.[68] Điều trị NAC dựa trên các đường điều trị trên biểu đồ Rumack–Matthew (phụ thuộc vào bênh nhân có có/không có yếu tố nguy cơ) nhưng việc sử dụng biểu đồ này không còn được khuyến nghị vì cơ sở bằng chứng còn kém, không nhất quán; và việc xác định các yếu tố nguy cơ còn gặp nhiều khó khăn và có thể không chuẩn xác trong thực hành lâm sàng.[69] Cysteamin và methionin cũng được sử dụng để ngăn ngừa ngộ độc gan,[70] mặc dù các nghiên cứu cho thấy rằng cả hai đều có nhiều tác dụng phụ nhiều hơn acetylcystein.[19] Ngoài ra, acetylcystein đã được chứng minh là một thuốc giải độc hiệu quả hơn, đặc biệt ở những bệnh nhân đến viện trong thời gian > 8 giờ kể từ khi uống[71] và đối với những bệnh nhân có triệu chứng suy gan.[62]
Bệnh nhân đến viện trong thời gian < 8 giờ kể từ khi uống quá liều paracetamol, thì acetylcystein làm giảm đáng kể nguy cơ ngộ độc gan nặng và cải thiện tiên lượng sống còn.[19] Bệnh nhân được dùng acetylcystein tại thời điểm > 8 giờ sau khi uống, thì hiệu quả của acetylcystein giảm mạnh do hiện tượng "dòng thác độc chất" (cascade of toxic) trong gan đã kích hoạt. Lúc này nguy cơ hoại tử gan cấp tính và tiên lượng tử vong tăng lên đáng kể. Mặc dù acetylcystein có hiệu quả nhất nếu được dùng sớm, nhưng chất vẫn còn tác dụng có lợi nếu dùng muộn nhất là 48 giờ sau khi uống.[72] Nếu bệnh nhân đến viện trong thời gian > 8 giờ sau khi dùng quá liều paracetamol, thì than hoạt tính không còn hữu ích và cần dùng acetylcystein ngay lập tức. Như đã đề cập ở trên, cho bệnh nhân dùng than hoạt tính khi bệnh nhân đến viện và dùng acetylcystein trong thời gian chờ kết quả xét nghiệm nồng độ paracetamol.[19]
Trong thực tế tại Hoa Kỳ, NAC tiêm tĩnh mạch và NAC uống có hiệu quả và an toàn như nhau nếu bệnh nhân được sử dụng trong thời gian 8 giờ kể từ lúc uống quá liều paracetamol.[73][74] Tuy nhiên, tại Australia và Anh, tiêm tĩnh mạch là đường dùng được khuyến nghị duy nhất.[19][75] Acetylcystein đường uống có liều nạp là 140 mg/kg, sau đó dùng liều duy trì là 70 mg/kg mỗi 4 giờ, tổng cộng là 17 liều duy trì. Nếu bệnh nhân nôn trong vòng 1 giờ sau khi dùng NAC, phải dùng lại liều.[76][77] Acetylcystein đường uống có thể khó dung nạp do thuốc có vị, mùi khó chịu và có xu hướng gây buồn nôn và nôn.[73] Trong trường bệnh nhân uống một loại thuốc khác mà cũng cần được khử độc bằng than hoạt tính nhiều lần, thì có thể phối hợp khử độc bằng than hoạt tính và acetylcystein.[41]
Acetylcystein tĩnh mạch được truyền liên tục trong 20 giờ với tổng liều 300 mg/kg, protocol khuyến cáo là dùng liều nạp là 150 mg/kg truyền trong 15 đến 60 phút, tiếp theo là 50 mg/kg truyền trong 4 giờ; cuối cùng là 100 mg/kg truyền trong 16 giờ còn lại.[19] Acetylcystein dùng đường tĩnh mạch có ưu điểm là rút ngắn thời gian nằm viện, tăng sự thuận tiện cho cả bác sĩ và bệnh nhân, đồng thời cho phép sử dụng than hoạt tính để giảm hấp thu paracetamol và các loại thuốc khác mà không bị ảnh hưởng nhiều tới hiệu quả acetylcystein khi so với dùng đường uống.[78] Liều tiêm tĩnh mạch thay đổi theo cân nặng, đặc biệt ở trẻ em. Đối với bệnh nhân dưới 20 kg, liều nạp là 150 mg/kg pha trong thể tích dịch truyền là 3 mL/kg cân nặng, dùng trong 60 phút; liều thứ hai là 50 mg/kg pha trong thể tích dịch là 7 mL/kg trong 4 giờ; và liều thứ ba và liều cuối cùng là 100 mg/kg pha trong thể tích dịch là 14 mL/kg trong 16 giờ.[77]
Tác dụng phụ phổ biến nhất của acetylcystein là phản vệ, biểu hiện phát ban, thở khò khè hoặc hạ huyết áp nhẹ. Tác dụng phụ hay gặp hơn ở những người được điều trị bằng acetylcystein đường tĩnh mạch, xảy ra ở 20% bệnh nhân.[79][80] Phản vệ hay gặp khi bệnh nhân sử dụng liều đầu tiên (liều nạp).[79] Phản ứng hày hiếm khi đe dọa tính mạng, thường ở những đối tượng nguy cơ như bệnh nhân hen phế quản hoặc viêm da cơ địa, gây suy hô hấp, sưng mặt và thậm chí tử vong.[79][81][82]
Nếu có phản vệ, cần ngừng hoặc giảm tốc độ truyền acetylcystein tạm thời và cho truyền thuốc kháng histamin kèm các biện pháp chăm sóc hỗ trợ khác.[79][83][84] Ví dụ, có thể chỉ định truyền chất chủ vận beta dạng khí dung như salbutamol trong trường hợp bệnh nhân co thắt phế quản nghiêm trọng (hoặc dự phòng ở những bệnh nhân có tiền sử co thắt phế quản thứ phát do acetylcystein). Cần theo dõi chặt chẽ lượng dịch cơ thể và điện giải.[79]
Ghép gan
[sửa | sửa mã nguồn]Ở những người bị suy gan cấp tính hoặc những người được cho là sẽ tử vong vì suy gan, phương pháp điều trị chính là ghép gan.[51] Ghép gan được thực hiện tại các trung tâm chuyên khoa. Các bác sĩ tại Bệnh viện King's College ở London đã phát triển các tiêu chí để có chỉ định ghép gan. Bệnh nhân được khuyến nghị cấy ghép nếu họ có pH máu động mạch dưới 7,3 sau khi bù dịch truyền hoặc nếu bệnh nhân mắc bệnh não độ III hoặc IV, thời gian prothrombin kéo dài lớn hơn 100 giây và creatinin huyết thanh lớn hơn 300 mmol/L trong 24 giờ.[85] Hình thức hỗ trợ gan khác gồm ghép gan một phần. Những kỹ thuật này có ưu điểm là hỗ trợ bệnh nhân trong khi chờ đợi gan ban đầu của chính họ tái tạo lại. Khi chức năng gan trở lại, cần chỉ định thuốc ức chế miễn dịch và bệnh nhân phải dùng thuốc ức chế miễn dịch suốt đời.[86][87]
Tiên lượng
[sửa | sửa mã nguồn]Tỷ lệ tử vong do quá liều paracetamol tăng lên 2 ngày sau khi uống, đạt đỉnh vào ngày 4, sau đó giảm dần. Nhiễm toan là chỉ số quan trọng nhất về tiên lượng tử vong và nhu cầu ghép gan. Nếu không được ghép gan ở những bệnh nhân có độ pH được ghi nhận dưới 7,30, thì tỷ lệ tử vong được báo cáo là 95%. Các dấu hiệu tiên lượng xấu bao gồm bệnh thận mạn (giai đoạn 3 hoặc nặng hơn), bệnh não gan, thời gian prothrombin kéo dài rõ rệt hoặc nồng độ acid lactic trong máu tăng cao (nhiễm acid lactic).[85][88] Một nghiên cứu đã chỉ ra rằng mức độ yếu tố V thấp hơn 10% so với mức bình thường cho thấy tiên lượng xấu (tỷ lệ tử vong 91%), trong khi tỷ lệ yếu tố VIII so với yếu tố V dưới 30 cho thấy tiên lượng tốt (tỷ lệ sống sót 100%).[89] Bệnh nhân có tiên lượng xấu thường được xác định là cần ghép gan.[85] Những bệnh nhân qua được giai đoạn này thì có thể hồi phục hoàn toàn và có tuổi thọ cũng như chất lượng cuộc sống bình thường.[90]
Dịch tễ học
[sửa | sửa mã nguồn]Nhiều loại thuốc không kê đơn và thuốc kê đơn có chứa paracetamol. So với ibuprofen và aspirin, do tính sẵn có rộng rãi của thuốc kết hợp với độc tính tương đối cao, nên khả năng quá liều cao hơn nhiều.[91] Ngộ độc paracetamol là một trong những nguyên nhân phổ biến nhất gây ngộ độc trên toàn thế giới.[24] Tại Hoa Kỳ, Vương quốc Anh, Úc và New Zealand, paracetamol là nguyên nhân phổ biến nhất gây ra tình trạng dùng quá liều.[19][92][93] Ở Hoa Kỳ và Vương quốc Anh, đây là nguyên nhân phổ biến nhất gây suy gan cấp tính.[94][9]
Ở Anh và xứ Wales, ước tính có 41 200 trường hợp ngộ độc paracetamol xảy ra từ năm 1989 đến 1990, với tỷ lệ tử vong là 0,4%. Người ta ước tính rằng 150 đến 200 ca tử vong và 15 đến 20 ca cần ghép gan do ngộ độc mỗi năm ở Anh và xứ Wales.[80] Ở Hoa Kỳ, số cuộc gọi đến các trung tâm chống độc do nguyên nhân quá liều paracetamol nhiều hơn nguyên nhân quá liều các dược chất khác, chiếm hơn 100 000 cuộc gọi, 56 000 lượt thăm khám tại phòng cấp cứu, 2 600 ca nhập viện và 458 ca tử vong do suy gan cấp tính mỗi năm.[95] Một nghiên cứu về các trường hợp suy gan cấp tính từ tháng 11 năm 2000 đến tháng 10 năm 2004 của Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ cho thấy paracetamol là nguyên nhân của 41% trường hợp suy gan cấp tính ở người lớn và 25% trường hợp suy gan cấp tính ở trẻ em.[96]
Tham khảo
[sửa | sửa mã nguồn]- ^ a b c d e f g h i j k l m n o p q r Ferri, Fred F. (2016). Ferri's Clinical Advisor 2017 E-Book: 5 Books in 1 (bằng tiếng Anh). Elsevier Health Sciences. tr. 11. ISBN 9780323448383. Bản gốc lưu trữ 10 tháng Chín năm 2017. Truy cập 6 tháng Bảy năm 2017.
- ^ a b Woolley, David; Woolley, Adam (2017). Practical Toxicology: Evaluation, Prediction, and Risk, Third Edition (bằng tiếng Anh). CRC Press. tr. 330. ISBN 9781498709309. Bản gốc lưu trữ 10 tháng Chín năm 2017. Truy cập 5 tháng Bảy năm 2017.
- ^ Proudfoot, A. T.; Wright, N. (5 tháng 9 năm 1970). “Acute Paracetamol Poisoning”. BMJ. 3 (5722): 557–558. doi:10.1136/bmj.3.5722.557. PMC 1701561. PMID 5311516.
- ^ Ferner, R. E.; Dear, J. W.; Bateman, D. N. (19 tháng 4 năm 2011). “Management of paracetamol poisoning”. BMJ. 342 (apr19 2): d2218. doi:10.1136/bmj.d2218. PMID 21508044.
- ^ Chun L.J., Tong M.J., Busuttil R.W., Hiatt J.R. Acetaminophen hepatotoxicity and acute liver failure. J Clin Gastroenterol. 2009;43:342–349.
- ^ a b c d e Webb, Andrew; Gattinoni, Luciano (2016). Oxford Textbook of Critical Care (bằng tiếng Anh). Oxford University Press. tr. 1518. ISBN 9780199600830. Bản gốc lưu trữ 10 tháng Chín năm 2017. Truy cập 6 tháng Bảy năm 2017.
- ^ a b Prout, Jeremy; Jones, Tanya; Martin, Daniel (2014). Advanced Training in Anaesthesia (bằng tiếng Anh). OUP Oxford. tr. 166. ISBN 9780191511776. Bản gốc lưu trữ 10 tháng Chín năm 2017.
- ^ Yamada, Tadataka (2011). Textbook of Gastroenterology (bằng tiếng Anh). John Wiley & Sons. tr. PT4008. ISBN 9781444359411. Bản gốc lưu trữ 10 tháng Chín năm 2017.
- ^ a b Ryder SD, Beckingham IJ (tháng 2 năm 2001). “Other causes of parenchymal liver disease”. BMJ (Clinical Research Ed.). 322 (7281): 290–2. doi:10.1136/bmj.322.7281.290. PMC 1119531. PMID 11157536.
- ^ a b c Rumack B, Matthew H (1975). “Acetaminophen poisoning and toxicity”. Pediatrics. 55 (6): 871–76. doi:10.1542/peds.55.6.871. PMID 1134886.
- ^ Zezulka A, Wright N (tháng 9 năm 1982). “Severe metabolic acidosis early in paracetamol poisoning”. British Medical Journal (Clinical Research Ed.). 285 (6345): 851–2. doi:10.1136/bmj.285.6345.851. PMC 1499688. PMID 6811039.
- ^ Roth B, Woo O, Blanc P (tháng 4 năm 1999). “Early metabolic acidosis and coma after acetaminophen ingestion”. Annals of Emergency Medicine. 33 (4): 452–6. doi:10.1016/S0196-0644(99)70312-4. PMID 10092726.
- ^ a b c Heard KJ (tháng 7 năm 2008). “Acetylcysteine for Acetaminophen Poisoning”. The New England Journal of Medicine. 359 (3): 285–92. doi:10.1056/NEJMct0708278. PMC 2637612. PMID 18635433.
- ^ Boutis K, Shannon M (2001). “Nephrotoxicity after acute severe acetaminophen poisoning in adolescents”. Journal of Toxicology: Clinical Toxicology. 39 (5): 441–5. doi:10.1081/CLT-100105413. PMID 11545233.
- ^ Linden CH, Rumack BH (tháng 2 năm 1984). “Acetaminophen overdose”. Emergency Medicine Clinics of North America. 2 (1): 103–19. doi:10.1016/S0733-8627(20)30837-3. PMID 6394298.
- ^ Research, Center for Drug Evaluation and. “Drug Safety and Availability - Notice to Industry: Final Guidance for Over-the-Counter Products that Contain Acetaminophen”. www.fda.gov (bằng tiếng Anh). Lưu trữ bản gốc ngày 22 tháng 7 năm 2017. Truy cập ngày 22 tháng 8 năm 2017.
- ^ “Paracetamol for adults: painkiller to treat aches, pains and fever - NHS.UK”. NHS.UK (bằng tiếng Anh). Lưu trữ bản gốc ngày 22 tháng 8 năm 2017. Truy cập ngày 22 tháng 8 năm 2017.
- ^ a b c Dart RC, Erdman AR, Olson KR, Christianson G, Manoguerra AS, Chyka PA, Caravati EM, Wax PM, Keyes DC, Woolf AD, Scharman EJ, Booze LL, Troutman WG; American Association of Poison Control Centers (2006). “Acetaminophen poisoning: an evidence-based consensus guideline for out-of-hospital management”. Clinical Toxicology. 44 (1): 1–18. doi:10.1080/15563650500394571. PMID 16496488.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ a b c d e f g h i j k l m n Daly FF, Fountain JS, Murray L, Graudins A, Buckley NA (tháng 3 năm 2008). “Guidelines for the management of paracetamol poisoning in Australia and New Zealand—explanation and elaboration. A consensus statement from clinical toxicologists consulting to the Australasian poisons information centres”. The Medical Journal of Australia. 188 (5): 296–301. doi:10.5694/j.1326-5377.2008.tb01625.x. PMID 18312195. Lưu trữ bản gốc ngày 23 tháng 7 năm 2008.
- ^ Watkins PB, Kaplowitz N, Slattery JT, và đồng nghiệp (tháng 7 năm 2006). “Aminotransferase elevations in healthy adults receiving 4 grams of acetaminophen daily: a randomized controlled trial”. JAMA: The Journal of the American Medical Association. 296 (1): 87–93. doi:10.1001/jama.296.1.87. PMID 16820551.
- ^ Dart RC, Bailey E (2007). “Does therapeutic use of acetaminophen cause acute liver failure?”. Pharmacotherapy. 27 (9): 1219–30. doi:10.1592/phco.27.9.1219. PMID 17723075.
- ^ Daly FF, O'Malley GF, Heard K, Bogdan GM, Dart RC (tháng 10 năm 2004). “Prospective evaluation of repeated supratherapeutic acetaminophen (paracetamol) ingestion”. Annals of Emergency Medicine. 44 (4): 393–8. doi:10.1016/j.annemergmed.2004.05.005. PMID 15459622.
- ^ Tenenbein M (2004). “Acetaminophen: the 150 mg/kg myth”. Journal of Toxicology: Clinical Toxicology. 42 (2): 145–8. doi:10.1081/CLT-120030939. PMID 15214618.
- ^ a b Gunnell D, Murray V, Hawton K (2000). “Use of paracetamol (acetaminophen) for suicide and nonfatal poisoning: worldwide patterns of use and misuse”. Suicide and Life-Threatening Behavior. 30 (4): 313–26. PMID 11210057.
- ^ Kapur, Navneet; Turnbull, Pauline; Hawton, Keith; Simkin, Sue; Mackway-Jones, Kevin; Gunnel, David (tháng 6 năm 2006). “The Hospital Management of Fatal Self-Poisoning in Industrialized Countries: An Opportunity for Suicide Prevention?”. Suicide and Life-Threatening Behavior. 36 (3): 302–12. doi:10.1521/suli.2006.36.3.302. PMID 16805658.
- ^ Vuppalanchi R, Liangpunsakul S, Chalasani N (tháng 3 năm 2007). “Etiology of new-onset jaundice: how often is it caused by idiosyncratic drug-induced liver injury in the United States?”. Am. J. Gastroenterol. 102 (3): 558–62, quiz 693. doi:10.1111/j.1572-0241.2006.01019.x. PMID 17156142.
- ^ Zimmerman HJ, Maddrey WC (1995). “Acetaminophen (paracetamol) hepatotoxicity with regular intake of alcohol: analysis of instances of therapeutic misadventure”. Hepatology. 22 (3): 767–73. doi:10.1002/hep.1840220312. PMID 7657281.
- ^ a b Dargan PI, Jones AL (2002). “Should a lower treatment line be used when treating paracetamol poisoning in patients with chronic alcoholism?: a case against”. Drug Safety. 25 (9): 625–32. doi:10.2165/00002018-200225090-00002. PMID 12137557.
- ^ Buckley NA, Srinivasan J (2002). “Should a lower treatment line be used when treating paracetamol poisoning in patients with chronic alcoholism?: a case for”. Drug Safety. 25 (9): 619–24. doi:10.2165/00002018-200225090-00001. PMID 12137556.
- ^ Schmidt LE, Dalhoff K, Poulsen HE (tháng 4 năm 2002). “Acute versus chronic alcohol consumption in acetaminophen-induced hepatotoxicity”. Hepatology. 35 (4): 876–82. doi:10.1053/jhep.2002.32148. PMID 11915034.
- ^ Crippin JS (tháng 4 năm 1993). “Acetaminophen hepatotoxicity: potentiation by isoniazid”. The American Journal of Gastroenterology. 88 (4): 590–2. PMID 8470644.
- ^ Nolan CM, Sandblom RE, Thummel KE, Slattery JT, Nelson SD (1994). “Hepatotoxicity associated with acetaminophen usage in patients receiving multiple drug therapy for tuberculosis”. Chest. 105 (2): 408–11. doi:10.1378/chest.105.2.408. PMID 7508362.
- ^ Bray GP, Harrison PM, O'Grady JG, Tredger JM, Williams R (tháng 7 năm 1992). “Long-term anticonvulsant therapy worsens outcome in paracetamol-induced fulminant hepatic failure”. Human & Experimental Toxicology. 11 (4): 265–70. doi:10.1177/096032719201100405. PMID 1354974.
- ^ a b c d “Metabolism of Paracetamol (Acetaminophen), Acetanilide and Phenacetin | Medicinal Chemistry | PharmaXChange.info”. pharmaxchange.info (bằng tiếng Anh). 25 tháng 8 năm 2012. Lưu trữ bản gốc ngày 30 tháng 8 năm 2012. Truy cập ngày 11 tháng 6 năm 2023.
- ^ a b Richardson, JA (July–September 2000). “Management of acetaminophen and ibuprofen toxicoses in dogs and cats” (PDF). Journal of Veterinary Emergency and Critical Care. 10 (4): 285–291. doi:10.1111/j.1476-4431.2000.tb00013.x. Bản gốc (PDF) lưu trữ ngày 22 tháng 11 năm 2008.
- ^ Rumbeiha WK, Lin YS, Oehme FW (tháng 11 năm 1995). “Comparison of N-acetylcysteine and methylene blue, alone or in combination, for treatment of acetaminophen toxicosis in cats”. American Journal of Veterinary Research. 56 (11): 1529–33. PMID 8585668.
- ^ Corcoran GB, Mitchell JR, Vaishnav YN, Horning EC (tháng 11 năm 1980). “Evidence that acetaminophen and N-hydroxyacetaminophen form a common arylating intermediate, N-acetyl-p-benzoquinoneimine”. Molecular Pharmacology. 18 (3): 536–42. PMID 7464816.
- ^ a b Mitchell JR, Jollow DJ, Potter WZ, Gillette JR, Brodie BB (tháng 10 năm 1973). “Acetaminophen-induced hepatic necrosis. IV. Protective role of glutathione”. The Journal of Pharmacology and Experimental Therapeutics. 187 (1): 211–7. PMID 4746329.
- ^ Dai Y, Cederbaum AI (tháng 6 năm 1995). “Cytotoxicity of acetaminophen in human cytochrome P4502E1-transfected HepG2 cells”. The Journal of Pharmacology and Experimental Therapeutics. 273 (3): 1497–505. PMID 7791125.
- ^ Camilleri, R. (tháng 6 năm 2015). “A meta-analysis of the reliability of the history in suspected poisoning”. The Journal of Emergency Medicine. 48 (6): 679–84. doi:10.1016/j.jemermed.2014.12.067. PMID 25827782.
- ^ a b c d Farrell, Susan E. (3 tháng 10 năm 2007). “Acetaminophen Toxicity: Practice Essentials, Background, Pathophysiology”. emedicine. Lưu trữ bản gốc ngày 29 tháng 10 năm 2008. Truy cập ngày 9 tháng 11 năm 2008.
- ^ Bartlett D (tháng 6 năm 2004). “Acetaminophen toxicity”. Journal of Emergency Nursing. 30 (3): 281–3. doi:10.1016/j.jen.2004.01.023. PMID 15192687.
- ^ Jones AL (tháng 3 năm 2000). “Recent advances in the management of late paracetamol poisoning”. Emergency Medicine Australasia. 12 (1): 14–21. doi:10.1046/j.1442-2026.2000.00088.x.
- ^ Marx, John; Walls, Ron; Hockberger, Robert (2013). Rosen's Emergency Medicine - Concepts and Clinical Practice. Elsevier Health Sciences. ISBN 9781455749874.
- ^ Shihana F, Dissanayake D, Dargan P, Dawson A (2010). “A modified low-cost colorimetric method for paracetamol (acetaminophen) measurement in plasma”. Clin Toxicol. 48 (1): 42–46. doi:10.3109/15563650903443137. PMC 3145116. PMID 20095813.
- ^ Baselt, R. (2011). Disposition of Toxic Drugs and Chemicals in Man (ấn bản thứ 9). Seal Beach, California: Biomedical Publications. tr. 9–12.
- ^ Hughes B, Durran A, Langford NJ, Mutimer D (tháng 8 năm 2003). “Paracetamol poisoning—impact of pack size restrictions”. Journal of Clinical Pharmacy and Therapeutics. 28 (4): 307–10. doi:10.1046/j.1365-2710.2003.00497.x. PMID 12911683.
- ^ Sheen CL, Dillon JF, Bateman DN, Simpson KJ, Macdonald TM (tháng 9 năm 2002). “Paracetamol toxicity: epidemiology, prevention and costs to the health-care system”. QJM: Monthly Journal of the Association of Physicians. 95 (9): 609–19. doi:10.1093/qjmed/95.9.609. PMID 12205339.
- ^ Laffoy M, Scallan E, Byrne G (2001). “Paracetamol availability and overdose in Ireland”. Irish Medical Journal. 94 (7): 212–4. PMID 11693213.
- ^ Gunnell D, Hawton K, Bennewith O, Cooper J, Simkin S, Donovan J, Evans J, Longson D, O'Connor S, Kapur N (tháng 10 năm 2013). “3. Studies to evaluate the impact of the 1998 UK legislation restricting pack sizes of paracetamol”. A multicentre programme of clinical and public health research in support of the National Suicide Prevention Strategy for England. NIHR Journals Library.
- ^ a b c Dargan PI, Jones AL (tháng 4 năm 2003). “Management of paracetamol poisoning”. Trends in Pharmacological Sciences. 24 (4): 154–7. doi:10.1016/S0165-6147(03)00053-1. PMID 12706999.
- ^ Jones A (2002). “Over-the-counter analgesics: a toxicology perspective”. Am J Ther. 9 (3): 245–57. doi:10.1097/00045391-200205000-00010. PMID 11941384.
- ^ Heptonstall JP (tháng 4 năm 2006). “Time to make paracetamol with methionine available”. BMJ (Clinical Research Ed.). 332 (7544): 795. doi:10.1136/bmj.332.7544.795-b. PMC 1420701. PMID 16575097.
- ^ Chang, Matthew (3 tháng 3 năm 2015). “Acetaminophen in Combination with N-Acetylcysteine (NAC) vs. Placebo in the Treatment of Fever: A Double-Blind, Randomized Control Study”. Lưu trữ bản gốc ngày 19 tháng 10 năm 2012. Truy cập ngày 17 tháng 11 năm 2012.
- ^ Garcion, E.; Wion-Barbot, N.; Montero-Menei, C.; Berger, F.; Wion, D. (2002). “New clues about vitamin D functions in the nervous system”. Trends in Endocrinology and Metabolism. 13 (3): 100–5. doi:10.1016/S1043-2760(01)00547-1. PMID 11893522.
- ^ Garcion, E.; Sindji, L.; Leblondel, G.; Brachet, P.; Darcy, F. (2002). “1,25-Dihydroxyvitamin D3 Regulates the Synthesis of γ-Glutamyl Transpeptidase and Glutathione Levels in Rat Primary Astrocytes”. Journal of Neurochemistry. 73 (2): 859–866. doi:10.1046/j.1471-4159.1999.0730859.x. PMID 10428085.,
- ^ Bousquet E, Marrazzo A, Puglisi G, Spadaro A (1996). “Synthesis, physical properties, toxicological studies and bioavailability of L-pyroglutamic and L-glutamic acid esters of paracetamol as potentially useful prodrugs”. J Pharm Pharmacol. 48 (5): 479–85. doi:10.1111/j.2042-7158.1996.tb05958.x. PMID 8799871.
- ^ Daly, Frank F. S.; Fountain, John S.; Murray, Lindsay; Graudins, Andis; Buckley, Nicholas A. (3 tháng 3 năm 2008). “Guidelines for the management of paracetamol poisoning in Australia and New Zealand — explanation and elaboration”. Medical Journal of Australia. 188 (5). ISSN 0025-729X.
- ^ Bộ Y tế Việt Nam (31 tháng 8 năm 2015). “Hướng dẫn chẩn đoán và xử trí Ngộ độc” (PDF). Bộ Y tế - Cục Quản lý Khám chữa bệnh. Truy cập ngày 18 tháng 6 năm 2023.
- ^ Vale JA, Kulig K; American Academy of Clinical Toxicology; European Association of Poisons Centres and Clinical Toxicologists (2004). “Position paper: gastric lavage”. Journal of Toxicology: Clinical Toxicology. 42 (7): 933–43. doi:10.1081/CLT-200045006. PMID 15641639.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ Spiller HA, Sawyer TS (tháng 8 năm 2007). “Impact of activated charcoal after acute acetaminophen overdoses treated with N-acetylcysteine”. The Journal of Emergency Medicine. 33 (2): 141–4. doi:10.1016/j.jemermed.2007.02.016. PMID 17692765.
- ^ a b Chiew, AL; Gluud, C; Brok, J; Buckley, NA (23 tháng 2 năm 2018). “Interventions for paracetamol (acetaminophen) overdose”. The Cochrane Database of Systematic Reviews. 2018 (2): CD003328. doi:10.1002/14651858.CD003328.pub3. PMC 6491303. PMID 29473717.
- ^ a b Buckley NA, Whyte IM, O'Connell DL, Dawson AH (1999). “Activated charcoal reduces the need for N-acetylcysteine treatment after acetaminophen (paracetamol) overdose”. Journal of Toxicology: Clinical Toxicology. 37 (6): 753–7. doi:10.1081/CLT-100102452. PMID 10584587.
- ^ Isbister G, Whyte I, Dawson A (2001). “Pediatric acetaminophen overdose”. Journal of Toxicology: Clinical Toxicology. 39 (2): 169–72. doi:10.1081/CLT-100103834. PMID 11407504.
- ^ Renzi FP, Donovan JW, Martin TG, Morgan L, Harrison EF (tháng 6 năm 1985). “Concomitant use of activated charcoal and N-acetylcysteine”. Annals of Emergency Medicine. 14 (6): 568–72. doi:10.1016/S0196-0644(85)80781-2. PMID 3994080.
- ^ a b Ekins BR, Ford DC, Thompson MI, Bridges RR, Rollins DE, Jenkins RD (tháng 11 năm 1987). “The effect of activated charcoal on N-acetylcysteine absorption in normal subjects”. The American Journal of Emergency Medicine. 5 (6): 483–7. doi:10.1016/0735-6757(87)90166-5. PMID 3663288.
- ^ Spiller HA, Krenzelok EP, Grande GA, Safir EF, Diamond JJ (tháng 3 năm 1994). “A prospective evaluation of the effect of activated charcoal before oral N-acetylcysteine in acetaminophen overdose”. Annals of Emergency Medicine. 23 (3): 519–23. doi:10.1016/S0196-0644(94)70071-0. PMID 8135427.
- ^ Piperno E, Berssenbruegge DA (tháng 10 năm 1976). “Reversal of experimental paracetamol toxicosis with N-acetylcysteine”. Lancet. 2 (7988): 738–9. doi:10.1016/S0140-6736(76)90030-1. PMID 61415.
- ^ “Paracetamol overdose: new guidance on treatment with intravenous acetylcysteine”. Drug Safety Update. 6 (2): A1. tháng 9 năm 2012. Bản gốc lưu trữ ngày 27 tháng 10 năm 2012.
- ^ Mant TG, Tempowski JH, Volans GN, Talbot JC (tháng 7 năm 1984). “Adverse reactions to acetylcysteine and effects of overdose”. British Medical Journal (Clinical Research Ed.). 289 (6439): 217–9. doi:10.1136/bmj.289.6439.217. PMC 1442311. PMID 6234965.
- ^ Alsalim W, Fadel M (tháng 7 năm 2003). “Oral methionine compared with intravenous n-acetyl cysteine for paracetamol overdose”. Emergency Medicine Journal. 20 (4): 366–7. doi:10.1136/emj.20.4.366. PMC 1726135. PMID 12835357.
- ^ Keays R, Harrison P, Wendon J, Forbes A, Gove C, Alexander G, Williams R (1991). “Intravenous acetylcysteine in paracetamol induced fulminant hepatic failure: a prospective controlled trial”. BMJ. 303 (6809): 1026–9. doi:10.1136/bmj.303.6809.1026. PMC 1671790. PMID 1954453.
- ^ a b Kanter MZ (tháng 10 năm 2006). “Comparison of oral and i.v. acetylcysteine in the treatment of acetaminophen poisoning”. American Journal of Health-System Pharmacy. 63 (19): 1821–7. doi:10.2146/ajhp060050. PMID 16990628.
- ^ Schwarz, E.; Cohn, B. (2014). “Is Intravenous Acetylcysteine More Effective Than Oral Administration for the Prevention of Hepatotoxicity in Acetaminophen Overdose?”. Annals of Emergency Medicine. 63 (1): 79–80. doi:10.1016/j.annemergmed.2013.07.002. PMID 23927960.
- ^ Selvan VA, Calvert SH, Cavell G, Glucksman E, Kerins M, Gonzalez J (tháng 7 năm 2007). “Weight-based N-acetylcysteine dosing chart to minimise the risk of calculation errors in prescribing and preparing N-acetylcysteine infusions for adults presenting with paracetamol overdose in the emergency department”. Emergency Medicine Journal. 24 (7): 482–4. doi:10.1136/emj.2006.043141. PMC 2796160. PMID 17582039.
- ^ Woo OF, Mueller PD, Olson KR, Anderson IB, Kim SY (tháng 4 năm 2000). “Shorter duration of oral N-acetylcysteine therapy for acute acetaminophen overdose”. Annals of Emergency Medicine. 35 (4): 363–8. doi:10.1016/S0196-0644(00)70055-2. PMID 10736123.
- ^ a b “Acetaminophen Overdose and NAC Dosing”. MDCalc. Lưu trữ bản gốc ngày 4 tháng 2 năm 2014. Truy cập ngày 10 tháng 2 năm 2014.
- ^ Buckley N, Whyte I, O'Connell D, Dawson A (1999). “Oral or intravenous N-acetylcysteine: which is the treatment of choice for acetaminophen (paracetamol) poisoning?”. Journal of Toxicology: Clinical Toxicology. 37 (6): 759–67. doi:10.1081/CLT-100102453. PMID 10584588.
- ^ a b c d e Warren, Gemma (tháng 2 năm 2016). “Trust Wide Intravenous Acetylcysteine for Paracetamol Toxicity in Adults Guideline”. Nottingham University Hospitals.
- ^ a b Buckley N, Eddleston M (tháng 12 năm 2005). “Paracetamol (acetaminophen) poisoning”. Clinical Evidence (14): 1738–44. PMID 16620471.
- ^ Appelboam AV, Dargan PI, Knighton J (tháng 11 năm 2002). “Fatal anaphylactoid reaction to N-acetylcysteine: caution in patients with asthma”. Emergency Medicine Journal. 19 (6): 594–5. doi:10.1136/emj.19.6.594. PMC 1756296. PMID 12421803.
- ^ Schmidt LE, Dalhoff K (tháng 1 năm 2001). “Risk factors in the development of adverse reactions to N-acetylcysteine in patients with paracetamol poisoning”. British Journal of Clinical Pharmacology. 51 (1): 87–91. doi:10.1046/j.1365-2125.2001.01305.x. PMC 2014432. PMID 11167669.
- ^ Prescott LF, Park J, Ballantyne A, Adriaenssens P, Proudfoot AT (tháng 8 năm 1977). “Treatment of paracetamol (acetaminophen) poisoning with N-acetylcysteine”. Lancet. 2 (8035): 432–4. doi:10.1016/S0140-6736(77)90612-2. PMID 70646.
- ^ Bailey B, McGuigan MA (tháng 6 năm 1998). “Management of anaphylactoid reactions to intravenous N-acetylcysteine”. Annals of Emergency Medicine. 31 (6): 710–5. doi:10.1016/S0196-0644(98)70229-X. PMID 9624310.
- ^ a b c O'Grady JG, Alexander GJ, Hayllar KM, Williams R (tháng 8 năm 1989). “Early indicators of prognosis in fulminant hepatic failure”. Gastroenterology. 97 (2): 439–45. doi:10.1016/0016-5085(89)90081-4. PMID 2490426.
- ^ Jaeck D, Boudjema K, Audet M, Chenard-Neu MP, Simeoni U, Meyer C, Nakano H, Wolf P (2002). “Auxiliary partial orthotopic liver transplantation (APOLT) in the treatment of acute liver failure”. Journal of Gastroenterology. 37 Suppl 13: 88–91. doi:10.1007/BF02990107. PMID 12109674.
- ^ Lodge JP, Dasgupta D, Prasad KR, Attia M, Toogood GJ, Davies M, Millson C, Breslin N, Wyatt J, Robinson PJ, Bellamy MC, Snook N, Pollard SG (tháng 2 năm 2008). “Emergency subtotal hepatectomy: a new concept for acetaminophen-induced acute liver failure: temporary hepatic support by auxiliary orthotopic liver transplantation enables long-term success”. Annals of Surgery. 247 (2): 238–49. doi:10.1097/SLA.0b013e31816401ec. PMID 18216528.
- ^ Bernal W, Donaldson N, Wyncoll D, Wendon J (tháng 2 năm 2002). “Blood lactate as an early predictor of outcome in paracetamol-induced acute liver failure: a cohort study”. Lancet. 359 (9306): 558–63. doi:10.1016/S0140-6736(02)07743-7. PMID 11867109.
- ^ Pereira LM, Langley PG, Hayllar KM, Tredger JM, Williams R (1992). “Coagulation factor V and VIII/V ratio as predictors of outcome in paracetamol induced fulminant hepatic failure: relation to other prognostic indicators”. Gut. 33 (1): 98–102. doi:10.1136/gut.33.1.98. PMC 1373872. PMID 1740285.
- ^ Ding GK, Buckley NA (tháng 9 năm 2008). “Evidence and consequences of spectrum bias in studies of criteria for liver transplant in paracetamol hepatotoxicity”. QJM: Monthly Journal of the Association of Physicians. 101 (9): 723–9. doi:10.1093/qjmed/hcn077. PMID 18606611.
- ^ Sheen C, Dillon J, Bateman D, Simpson K, Macdonald T (2002). “Paracetamol toxicity: epidemiology, prevention and costs to the health-care system”. QJM: Monthly Journal of the Association of Physicians. 95 (9): 609–19. doi:10.1093/qjmed/95.9.609. PMID 12205339.
- ^ Hawkins LC, Edwards JN, Dargan PI (2007). “Impact of restricting paracetamol pack sizes on paracetamol poisoning in the United Kingdom: a review of the literature”. Drug Safety. 30 (6): 465–79. doi:10.2165/00002018-200730060-00002. PMID 17536874.
- ^ Khashab M, Tector AJ, Kwo PY (tháng 3 năm 2007). “Epidemiology of acute liver failure”. Current Gastroenterology Reports. 9 (1): 66–73. doi:10.1007/s11894-008-0023-x. PMID 17335680.
- ^ Larson AM, Polson J, Fontana RJ, Davern TJ, Lalani E, Hynan LS, Reisch JS, Schiødt FV, Ostapowicz G, Shakil AO, Lee WM; Acute Liver Failure Study Group. (tháng 12 năm 2005). “Acetaminophen-induced acute liver failure: results of a United States multicenter, prospective study”. Hepatology. 42 (6): 1364–72. doi:10.1002/hep.20948. PMID 16317692.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ Lee WM (tháng 7 năm 2004). “Acetaminophen and the U.S. Acute Liver Failure Study Group: lowering the risks of hepatic failure”. Hepatology. 40 (1): 6–9. doi:10.1002/hep.20293. PMID 15239078.[liên kết hỏng]
- ^ Bower WA, Johns M, Margolis HS, Williams IT, Bell BP (tháng 11 năm 2007). “Population-based surveillance for acute liver failure”. The American Journal of Gastroenterology. 102 (11): 2459–63. doi:10.1111/j.1572-0241.2007.01388.x. PMID 17608778.
Liên kết ngoài
[sửa | sửa mã nguồn]- Gerth, Jeff; T. Christian Miller (20 tháng 9 năm 2013). “Use Only as Directed”. ProPublica. Truy cập ngày 12 tháng 10 năm 2013.
- Bộ Y tế Việt Nam (31 tháng 8 năm 2015). “Hướng dẫn chẩn đoán và xử trí ngộ độc” (PDF). Bộ Y tế - Cục Quản lý Khám chữa bệnh. Truy cập ngày 11 tháng 6 năm 2023.
 GIẢM
33%
GIẢM
33%
 GIẢM
23%
GIẢM
23%
 GIẢM
10%
GIẢM
10%
 GIẢM
50%
GIẢM
50%
 GIẢM
24%
GIẢM
24%

![[Review] Đường Mây Qua Xứ Tuyết: Điểm giống và khác giữa Phật giáo Tây Tạng với Phật giáo Việt Nam](https://down-bs-vn.img.susercontent.com/d582778a882305f006031617fc0a69d5.webp)



