Ung thư
| Ung thư | |
|---|---|
| Tên khác | Khối u ác tính |
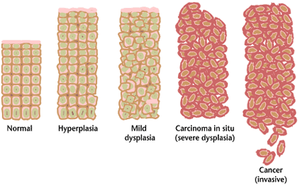 | |
| Quá trình phát triển của ung thư từ giai đoạn hình thành đến các giai đoạn bao gồm tăng sản, loạn sản nhẹ, ung thư tại chỗ và ung thư xâm lấn | |
| Khoa/Ngành | Ung thư học |
| Triệu chứng | U bướu, chảy máu bất thường, ho kéo dài, sụt cân không rõ lý do, thay đổi trong đại tiện[1] |
| Yếu tố nguy cơ | Thuốc lá, béo phì, thiếu dinh dưỡng, không vận động, sử dụng quá mức thức uống có cồn, một số dạng phơi nhiễm.[2][3] |
| Điều trị | Xạ trị, phẫu thuật, hóa trị và điều trị đích.[2][4] |
| Tiên lượng | Trung bình tỷ lệ sống 5 năm 66% (Mỹ)[5] |
| Dịch tễ | 90,5 triệu người (2015)[6] |
Ung thư (tiếng Anh: cancer) là một nhóm các bệnh liên quan đến việc tăng sinh tế bào một cách mất kiểm soát và những tế bào đó có khả năng xâm lấn những mô khác bằng cách phát triển trực tiếp vào mô lân cận hoặc di chuyển đến những bộ phận khác trong cơ thể (di căn).[2][7] Không phải tất cả các khối u đều là ung thư, có một số khối u thuộc vào nhóm lành tính, tức là khối u không xâm lấn các bộ phận khác của cơ thể.[7] Một số dấu hiệu và triệu chứng của khối u ác tính bao gồm chảy máu bất thường, ho kéo dài không rõ nguyên nhân, sụt cân và những bất thường trong đại tiểu tiện.[1] Mặc dù các triệu chứng này có thể là dấu hiệu của ung thư, chúng cũng có thể có các nguyên nhân khác.[1] Hiện nay có khoảng hơn 100 loại ung thư ảnh hưởng đến cuộc sống con người.[7]
Việc sử dụng thuốc lá là nguyên nhân gây ra 22% số ca tử vong vì ung thư.[2] Ngoài ra còn có thêm 10% khác là do béo phì, kém ăn, lười vận động và sử dụng thức uống có cồn quá mức.[2][8][9] Một số nguyên nhân khác của ung thư bao gồm một số dạng phơi nhiễm, tiếp xúc với bức xạ và ô nhiễm môi trường.[3] Ở các nước đang phát triển, gần 20% bệnh ung thư là do phơi nhiễm với các vi khuẩn hoặc virus như Helicobacter pylori, viêm gan B, viêm gan C, virus Epstein–Barr, nhiễm virus papilloma ở người và HIV.[2] Các nhân tố này tác động bằng cách, ít nhất là góp phần, làm thay đổi các gen trong tế bào.[10] Thông thường, tế bào cần tích lũy một lượng không nhỏ những biến đổi về gen trước khi phát triển thành ung thư.[10] Cũng có khoảng 5-10% bệnh ung thư là do di truyền các khuyết tật về gen từ trong gia đình.[11] Ung thư thường được phát hiện nhờ vào các dấu hiệu và triệu chứng hoặc từ tầm soát ung thư. Những kết quả tầm soát ban đầu này thường sẽ được đánh giá kỹ hơn bằng chẩn đoán hình ảnh và được xác nhận bằng sinh thiết.[12]
Nhiều loại ung thư có thể được phòng ngừa bằng cách không hút thuốc, duy trì cân nặng khỏe mạnh, không uống quá nhiều rượu, ăn nhiều rau, trái cây và ngũ cốc nguyên hạt, tiêm phòng các bệnh truyền nhiễm nhất định, không ăn quá nhiều thịt chế biến và thịt đỏ cũng như tránh phơi nắng quá nhiều.[13][14] Phát hiện ung thư sớm rất có ích, nhất là với ung thư cổ tử cung hay ung thư đại tràng.[15] Ung thư thường được điều trị sự kết hợp của các phương pháp khác nhau như xạ trị, phẫu thuật, hóa trị và điều trị đích.[4][15] Quản lý đau cũng như các triệu chứng là một phần quan trọng trong điều trị ung thư. Chăm sóc giảm nhẹ là thiết yếu đối với những người có ung thư ở các giai đoạn muộn. Cơ hội sống còn phụ thuộc vào loại ung thư và mức độ của bệnh khi bắt đầu điều trị.[10] Ở trẻ em dưới 15 tuổi ở thời điểm chẩn đoán, tỷ lệ sống sót 5 năm ở các nước phát triển trung bình vào khoảng 80%.[16] Đối với bệnh ung thư ở Hoa Kỳ, tỷ lệ sống 5 năm trung bình năm là 66%.[5]
Thế giới
[sửa | sửa mã nguồn]Vào năm 2015, trên thế giới có khoảng 90,5 triệu người bị ung thư.[6] Tính đến năm 2019, mỗi năm thế giới ghi nhận thêm 18 triệu ca mắc mới.[17] Ung thư cướp đi sinh mạng của 8,8 triệu người (tỉ lệ tử vong là 15,7%).[18] Các loại ung thư phổ biến nhất ở nam giới là ung thư phổi, ung thư tuyến tiền liệt, ung thư đại trực tràng và ung thư dạ dày.[10] Ở nữ giới, các loại phổ biến nhất là ung thư vú, ung thư đại trực tràng, ung thư phổi và ung thư cổ tử cung.[10] Trong năm 2012, khoảng 165.000 trẻ em dưới 15 tuổi được chẩn đoán mắc bệnh ung thư.[10] Tỷ lệ mắc ung thư tăng lên đáng kể cùng với độ tăng của tuổi tác và nhiều bệnh ung thư thường gặp hơn ở các nước phát triển.[10] Ở các nước đang phát triển, tỷ lệ mắc ung thư cũng đang tăng lên do quá trình lão hóa dân số cũng như các thay đổi trong lối sống.[19] Bệnh ung thư ước tính đã tiêu tốn khoảng 1,16 nghìn tỷ USD mỗi năm kể từ năm 2010.[20]
Việt Nam
[sửa | sửa mã nguồn]Năm 2020, Việt Nam ghi nhận 182.563 ca mắc mới ung thư. Trong đó 5 loại ung thư phổ biến nhất hiện nay gồm ung thư gan (14,5%), phổi (14,4%), ung thư vú ở nữ (11,8 %), dạ dày (9,8%), đại trực tràng (9%). Năm 2018, Việt Nam ở vị trí 99 toàn cầu, tỷ lệ mắc ung thư 151,4 trên 100.000 dân. Sau hai năm, Việt Nam tăng 7 bậc trên xếp hạng ung thư thế giới. [21]
Định nghĩa
[sửa | sửa mã nguồn]Ung thư là một nhóm lớn các bệnh liên quan đến sự tăng sinh bất thường của tế bào với khả năng xâm lấn hoặc lan sang các bộ phận khác của cơ thể.[2][7] Chúng tạo nên một tập hợp các khối u (neoplasm hoặc tumour). Khối u là một nhóm tế bào bị phân chia mất kiểm soát và thường sẽ tạo thành một khối hoặc u bướu rõ ràng, nhưng đôi khi khối u cũng có thể được phân bố đều (không tạo nên bướu rõ ràng).[22][23]
Tất cả các tế bào khối u cho thấy sáu đặc trưng của ung thư. Những đặc điểm này đều cần để tạo nên một khối u ác tính. Chúng bao gồm:[24]
- Tăng sinh tế bào khi không có tín hiệu phù hợp
- Tăng sinh liên tục ngay cả khi đã có tín hiệu kiểm soát
- Tránh được quá trình chết theo chương trình
- Tế bào có thể phân chia vô hạn lần
- Kích thích hình thành mạch máu
- Xâm lấn mô và hình thành di căn[24]
Sự tiến triển từ "tế bào bình thường" đến "tế bào có thể tạo khối u rõ ràng" cho đến "ung thư hoàn toàn" cần có nhiều bước và còn được gọi là quá trình tiến triển ác tính.[24][25]
Dấu hiệu và triệu chứng của ung thư
[sửa | sửa mã nguồn]
Khi ung thư mới xuất hiện, chúng thường không tạo ra triệu chứng gì. Các dấu hiệu và triệu chứng bắt đầu xuất hiện khi khối u lớn dần hoặc bị loét. Kết quả của quá trình chẩn đoán phụ thuộc vào loại và vị trí của ung thư. Một số triệu chứng là đặc trưng của khối u ác tính, một số triệu chứng khác lại thường xuyên bắt gặp ở những bệnh khác. Ung thư có thể rất khó chẩn đoán và sẽ không sai nếu coi nó là một "kẻ ngụy trang vĩ đại" (tức rất khó để bị "vạch mặt").[26]
Bệnh nhân có thể trở nên lo lắng hoặc trầm cảm sau khi chẩn đoán ung thư. Nguy cơ tự tử ở những người bị ung thư cao gần gấp đôi so với những người bình thường.[27]
Triệu chứng cục bộ
[sửa | sửa mã nguồn]Các triệu chứng cục bộ có thể xuất hiện do khối u hoặc sự loét của nó. Ví dụ, khối u từ ung thư phổi có thể chẹn phế quản dẫn đến ho hoặc viêm phổi; ung thư thực quản có thể làm hẹp thực quản, gây khó khăn hoặc đau khi nuốt; và ung thư đại trực tràng có thể dẫn đến hẹp hoặc tắc nghẽn trong ruột, ảnh hưởng đến việc đi đại tiện. Ung thư ở vú hoặc tinh hoàn có thể tạo ra các cục u quan sát được bằng mắt thường. Vết loét có thể gây chảy máu dẫn đến các triệu chứng như ho ra máu (ung thư phổi), thiếu máu hoặc chảy máu ruột (ung thư ruột kết), tiểu ra máu (ung thư bàng quang) hoặc chảy máu âm đạo bất thường (ung thư nội mạc tử cung hoặc cổ tử cung). Đau cục bộ có thể xuất hiện ở ung thư giai đoạn sau, khối u ban đầu thường sẽ không đau. Một số bệnh ung thư có thể gây tích dịch trong ngực hoặc bụng.[26]
Triệu chứng toàn thân
[sửa | sửa mã nguồn]Các triệu chứng toàn thân có thể xảy ra do phản ứng của cơ thể với ung thư. Một số ví dụ có thể kể đến như mệt mỏi, giảm cân không chủ ý hoặc xuất hiện những thay đổi trên da.[28] Một số bệnh ung thư có thể gây ra tình trạng viêm toàn thân dẫn đến mất và yếu cơ liên tục, được gọi là cachexia (đôi khi được dịch là "hội chứng suy kiệt").[29]
Một số loại ung thư như u lympho Hodgkin, bệnh bạch cầu và ung thư gan hoặc thận có thể gây sốt dai dẳng.[26]
Một số triệu chứng toàn thân của bệnh ung thư là do nội tiết tố hoặc các phân tử khác do khối u tạo ra, được gọi là hội chứng cận ung thư. Các hội chứng cận ung thư phổ biến bao gồm tăng calci huyết dẫn đến trạng thái tinh thần thay đổi, táo bón và mất nước, hoặc hạ natri huyết cũng có thể khiến tâm trạng thay đổi, nôn mửa, đau đầu hoặc co giật.[30]
Di căn
[sửa | sửa mã nguồn]Ung thư có thể lây lan từ vị trí ban đầu của nó bằng cách lây lan cục bộ, lan truyền theo đường bạch huyết đến các hạch bạch huyết cục bộ hoặc lan truyền trong mạch máu để đến với các vị trí cách xa vị trí ban đầu, được gọi là di căn. Khi các tế bào ung thư đã xâm nhập được vào mạch máu, chúng có thể di chuyển và lây lan khắp cơ thể song mỗi loại ung thư thường có xu hướng lan truyền đến một số khu vực nhất định. Các triệu chứng của ung thư di căn phụ thuộc vào vị trí khối u và có thể kể đến như sưng hạch bạch huyết (có thể sờ hoặc nhìn thấy dưới da và thường cứng), gan hoặc lá lách phình to (có thể cảm nhận được ở vùng bụng), đau hoặc gãy các xương bị ảnh hưởng (với các ung thư liên quan đến xương) và các triệu chứng thần kinh.[26]
Nguyên nhân
[sửa | sửa mã nguồn]
Đại đa số các bệnh ung thư, tức khoảng 90–95% các trường hợp, là do các đột biến gen do các yếu tố môi trường và lối sống.[3] 5–10% còn lại là do các yếu tố di truyền.[3] Yếu tố môi trường ở đây muốn đề cập đến bất kỳ nguyên nhân nào không phải do di truyền, chẳng hạn như lối sống, kinh tế và các yếu tố hành vi chứ không chỉ là ô nhiễm nói chung.[32] Các yếu tố môi trường phổ biến góp phần gây tử vong do ung thư bao gồm thuốc lá (25–30%), chế độ ăn uống và béo phì (30–35%), nhiễm trùng (15–20%), bức xạ (cả ion hóa và không ion hóa, lên đến 10%), thiếu hoạt động thể chất, và ô nhiễm.[3][33] Căng thẳng tâm lý dường như không phải là một yếu tố gây khởi phát ung thư,[34][35] nhưng chúng có thể làm trầm trọng bệnh trạng ở những người đã bị chẩn đoán mắc bệnh.[34]
Nhìn chung, không thể chỉ rõ đích xác nguyên nhân gì đã dẫn đến một dạng ung thư cụ thể vì các nguyên nhân khác nhau không để lại các dấu ấn đặc hiệu để phân biệt. Ví dụ, nếu một người sử dụng thuốc lá lâu ngày bị chẩn đoán mắc ung thư phổi thì nguyên nhân có thể xuất phát từ việc sử dụng thuốc lá, nhưng vì mọi người đều có xác suất nhỏ mắc ung thư phổi do ô nhiễm không khí hoặc bức xạ, ung thư cũng có thể đến từ một trong những lý do này. Ngoại trừ một số trường hợp lây truyền hiếm gặp xảy ra với những người mang thai hoặc hiến tạng, ung thư nói chung không phải là một bệnh truyền nhiễm.[36]
Các chất hóa học
[sửa | sửa mã nguồn]
Một số các chất hóa học đã được chứng minh là có thể gây nên một số các loại ung thư cụ thể nếu con người phơi nhiễm với chúng. Những chất hóa học này được gọi là tác nhân gây ung thư.
Ví dụ, 90% ung thư phổi có liên quan đến khói thuốc lá.[37] Ngoài ra, khói thuốc cũng là nguyên nhân gây ung thư ở thanh quản, đầu, cổ, dạ dày, bàng quang, thận, thực quản và tuyến tụy.[38] Khói thuốc lá chứa hơn năm mươi chất gây ung thư mà nhân loại được biết đến, bao gồm nitrosamine và các hydrocarbon thơm đa vòng.[39]
Thuốc lá chịu trách nhiệm cho khoảng 20% số ca tử vong do ung thư trên toàn thế giới,[39] con số này là 33% ở các nước phát triển.[40] Mối tương quan giữa tỷ lệ tử vong do ung thư phổi và tiêu thụ thuốc lá trở nên rất rõ ràng khi được đặt lên biểu đồ, khi tiêu thụ thuốc là tăng mạnh thì tỷ lệ tử vong do ung thư phổi cũng nhảy vọt và gần đây, sự giảm trong tiêu thụ thuốc lá vào những năm 1950 được theo sau bởi sự giảm tỷ lệ tử vong do ung thư phổi ở nam giới vào những năm 1990.[41][42]
Ở Tây Âu, 10% ung thư ở nam và 3% ung thư ở nữ có nguyên nhân liên quan đến rượu, đặc biệt là ung thư gan và đường tiêu hóa.[43] Ung thư do tiếp xúc với chất liên quan đến công việc có thể chiếm từ 2 đến 20% trong tổng số các ca,[44] với ít nhất là 200.000 ca tử vong.[45] Các bệnh ung thư như ung thư phổi và ung thư trung mạc có thể xuất phát từ việc hít phải khói thuốc lá hoặc sợi amiăng, một ví dụ khác là ung thư bạch cầu có thể có nguyên nhân từ việc tiếp xúc với benzen.[45]
Chế độ dinh dưỡng và tập luyện
[sửa | sửa mã nguồn]Chế độ dinh dưỡng, lười vận động và béo phì có liên quan đến 30–35% trường hợp tử vong do ung thư.[3][46] Tại Hoa Kỳ, thừa cân có liên quan đến sự phát triển của nhiều loại ung thư và có liên quan đến 14–20% các ca tử vong do ung thư.[46] Một nghiên cứu của Vương quốc Anh với dữ liệu từ 5 triệu người cho thấy: chỉ số khối cơ thể (BMI) cao có liên quan đến ít nhất 10 loại ung thư và chịu trách nhiệm cho khoảng 12.000 ca mỗi năm tại cùng quốc gia.[47] Lười vận động cũng được cho là góp phần vào nguy cơ ung thư, không chỉ vì chúng có ảnh hưởng đến khối lượng cơ thể mà còn thông qua các tác động tiêu cực đến hệ miễn dịch và hệ nội tiết.[46] Hơn một nửa ảnh hưởng từ chế độ ăn uống là do thừa dinh dưỡng (ăn quá nhiều), chứ không phải do ăn quá ít rau hoặc các thực phẩm có lợi cho sức khỏe khác.
Một số loại thực phẩm cụ thể có liên quan đến một số các bệnh ung thư đặc thù. Chế độ ăn nhiều muối có liên quan đến ung thư dạ dày.[48] Aflatoxin B1, một tập chất thường có trong thực phẩm, gây ung thư gan.[48] Nhai hạt cau có thể gây ung thư miệng.[48] Nền ẩm thực đa dạng ở các quốc gia khác nhau có thể giải thích phần nào sự khác biệt về tỷ lệ mắc bệnh ung thư. Ví dụ, ung thư dạ dày phổ biến hơn ở Nhật Bản do chế độ ăn nhiều muối[49] trong khi ung thư ruột kết phổ biến hơn ở Hoa Kỳ. Hồ sơ ung thư của những người nhập cư có xu hướng giống với đất nước mà họ đến, thường là sau một thế hệ.[50]
Phơi nhiễm
[sửa | sửa mã nguồn]Trên phạm vi toàn cầu, khoảng 18% số ca tử vong do ung thư là có liên quan đến các bệnh truyền nhiễm.[3] Tỷ lệ này dao động từ mức cao 25% ở châu Phi đến dưới 10% ở các nước phát triển.[3] Trong số các tác nhân truyền nhiễm có thể gây ung thư thì virus là thường được nhắc đến nhất, nhưng vi khuẩn ung thư và ký sinh trùng có lẽ cũng đóng một vai trò nào đó.
Một số loại virus sinh ung (virus có thể gây ung thư, tiếng Anh: Oncovirus) có thể kể đến như virus papilloma ở người (ung thư cổ tử cung), virus Epstein – Barr (bệnh tăng sinh lympho bào B và ung thư vòm họng), virus herpes Kaposi's sarcoma (ung thư Kaposi và u lympho tràn dịch nguyên phát), virus viêm gan B và viêm gan C (ung thư biểu mô tế bào gan) và virus gây bệnh bạch cầu tế bào T ở người loại 1 (ung thư lympho bào T). Nhiễm vi khuẩn cũng có thể làm tăng nguy cơ bị một số dạng ung thư nhất định, như ta đã thấy trong ví dụ ung thư biểu mô dạ dày do vi khuẩn Helicobacter pylori gây ra.[51][52] Một số loại ký sinh trùng có liên quan đến ung thư bao gồm sán máng Schistosoma haematobium (ung thư bàng quang) và sán lá gan, Opisthorchis viverrini và Clonorchis sinensis (ung thư biểu mô đường mật).[53]
Bức xạ
[sửa | sửa mã nguồn]
Tiếp xúc với các loại bức xạ như tia cực tím và các chất phóng xạ là một yếu tố tiềm ẩn nguy cơ gây ung thư.[54][55][56] Rất nhiều loại ung thư da không phải ung thư hắc tố có nguyên nhân đến từ bức xạ tử ngoại, chủ yếu tới từ ánh sáng mặt trời.[55] Bức xạ ion hóa có thể đến từ một số nguồn như chụp ảnh y tế (chẳng hạn như sử dụng X quang) và khí radon.[55]
Chỉ riêng bức xạ ion hóa thì không phải là một tác nhân gây đột biến quá mạnh.[57] Ví dụ, tiếp xúc với khí radon trong khu dân cư có nguy cơ ung thư tương tự như hút thuốc lá thụ động.[57] Tuy nhiên, chúng là nguồn gây ung thư mạnh hơn khi kết hợp với các tác nhân gây ung thư khác, chẳng hạn như vừa tiếp xúc với radon và vừa hút thuốc lá.[57] Bức xạ có thể gây ung thư ở hầu hết các bộ phận của cơ thể, ở tất cả các loài động vật và ở mọi lứa tuổi. Trẻ em có nguy cơ mắc bệnh bạch cầu do bức xạ cao gấp hai lần so với người lớn; con số này là mười lần nếu như bị phơi nhiễm bức xạ trước khi sinh.[57]
Sử dụng bức xạ ion hóa trong y tế là một nguồn nhỏ nhưng cũng tiềm tàng nguy cơ gây ung thư. Bức xạ ion hóa có thể được sử dụng để điều trị một số các bệnh ung thư, nhưng trong một số trường hợp, chúng có thể kích ứng tạo ra một dạng ung thư mới.[57] Như đã nói, bức xạ ion hóa cũng được sử dụng trong một số dạng chụp ảnh y khoa.[58]
Tiếp xúc lâu dài với bức xạ tia cực tím từ mặt trời có thể dẫn đến ung thư hắc tố và các loại u ác tính khác về liên quan đến da.[59] Các bằng chứng khoa học chỉ rõ rằng bức xạ tử ngoại, đặc biệt là bức xạ không ion hóa của tia tử ngoại B, là nguyên nhân của hầu hết các loại ung thư da không phải ung thư hắc tố, là dạng ung thư phổ biến nhất trên thế giới.[59]
Bức xạ tần số vô tuyến không ion hóa có từ các nguồn như điện thoại di động, truyền tải điện và các nguồn tương tự khác được Cơ quan Nghiên cứu Ung thư Quốc tế của Tổ chức Y tế Thế giới cho là tác nhân gây ung thư tiềm năng.[60] Tuy nhiên, không có những bằng chứng xác đáng hỗ trợ luận điểm này.[54][61] Đã có nhiều nghiên cứu không tìm thấy hoặc chỉ ra được mối liên hệ nhất quán giữa bức xạ điện thoại di động và nguy cơ ung thư.[62]
Di truyền
[sửa | sửa mã nguồn]Phần lớn các bệnh ung thư là không di truyền (ung thư đơn lẻ). Các bệnh ung thư có thể di truyền chủ yếu đến từ các khiếm khuyết di truyền. Có dưới 0,3% dân số là những người mang những đột biến di truyền có ảnh hưởng đáng kể đến nguy cơ ung thư và những nguyên nhân này chiếm chưa đến 3–10% trong tổng số ca ung thư.[63] Một số hội chứng có thể kể đến như các đột biến di truyền ở các gen BRCA1 và BRCA2, những người mang các khiếm khuyết này có nguy cơ mắc ung thư vú và ung thư buồng trứng vào khoảng 75%.[63] Một ví dụ khác là ung thư đại trực tràng không polyp di truyền (còn được gọi là hội chứng Lynch) chiếm tỷ lệ khoảng 3% trong tổng số người bị ung thư đại trực tràng,[64] ngoài ra còn một số các bệnh ung thư khác.
Theo thống kê đối với các bệnh ung thư gây tử vong nhiều nhất, tỷ số nguy cơ mắc ung thư đại trực tràng khi họ hàng gần nhất (first-degree relative, tức cha mẹ, anh chị em ruột hoặc con cái) đã được chẩn đoán mắc bệnh này là khoảng 2.[65] Tỷ số nguy cơ tương ứng là 1,5 đối với ung thư phổi,[66] và 1,9 đối với ung thư tuyến tiền liệt.[67] Đối với ung thư vú, tỷ số nguy cơ là 1,8 khi họ hàng gần nhất bị chẩn đoán mắc bệnh lúc 50 tuổi trở lên và 3,3 khi họ hàng phát bệnh khi dưới 50 tuổi.[68]
Những người cao có nguy cơ ung thư cao hơn vì họ có nhiều tế bào hơn so với những người thấp hơn. Do chiều cao được quy định một phần nhiều bởi các yếu tố di truyền, những người cao cũng có nguy cơ mắc các bệnh ung thư di truyền lớn hơn.[69]
Các tác nhân vật lý
[sửa | sửa mã nguồn]Một số chất gây ung thư chủ yếu thông qua các tác động vật lý chứ không phải hóa học.[70] Một ví dụ nổi bật là việc tiếp xúc lâu dài với amiăng - một loại sợi khoáng tự nhiên - là nguyên nhân chính gây nên ung thư trung mạc (ung thư màng thanh dịch), thường là màng thanh dịch bao quanh phổi.[70] Một số các tác nhân khác thuộc nhóm này có thể kể đến là các loại sợi (cả tự nhiên và nhân tạo) giống như sợi amiăng, chẳng hạn như wollastonite, attapulgite, sợi bông thủy tinh và bông khoáng; chúng được cho là có tác động giống như amiăng.[70] Bên cạnh các loại sợi, một số các tác nhân vật lý gây ung thư khác bao gồm các loại bột kim loại như coban, niken và silica tinh thể (thạch anh, cristobalite và tridymite).[70] Thông thường, các chất gây ung thư bằng tác động vật lý phải xâm nhập vào bên trong cơ thể (chẳng hạn như qua đường hô hấp) và cần nhiều năm tiếp xúc để gây nên ung thư.[70]
Chấn thương cơ học dẫn đến ung thư là tương đối hiếm.[71] Chẳng hạn, những báo cáo cho rằng rằng việc gãy xương dẫn đến ung thư xương là chưa được xác minh bằng khoa học.[71] Tương tự, chấn thương cơ học không được chấp nhận là nguyên nhân gây ra ung thư cổ tử cung, ung thư vú hoặc ung thư não.[71] Một nguyên nhân được chấp nhận là việc cơ thể tiếp xúc với vật có nhiệt độ cao liên tục và trong một thời gian dài. Các vết bỏng lặp đi lặp lại trên cùng một phần của cơ thể, chẳng hạn như các vết bỏng gây ra bởi lò sưởi kanger và kairo (máy sưởi tay chạy bằng than), có thể là nguyên nhân dẫn đến ung thư da, đặc biệt là khi các hóa chất gây ung thư cũng hiện diện.[71] Uống trà quá nóng thường xuyên cũng có thể gây ung thư thực quản.[71] Nhìn chung, người ta tin rằng ung thư phát sinh (hoặc nếu đã có ung thư từ trước thì là tiến triển) trong quá trình phục hồi của cơ thể hơn là trực tiếp do chấn thương.[71] Tuy nhiên, chấn thương lặp đi lặp lại đối với các mô giống nhau có thể thúc đẩy sự tăng sinh tế bào quá mức, tiềm ẩn nguy cơ tăng tỷ lệ xuất hiện các đột biến gây ung thư.
Viêm mãn tính được giả thuyết là trực tiếp gây ra đột biến.[71][72] Viêm có thể góp phần vào quá trình tăng sinh, tồn tại, hình thành mạch và di cư của tế bào ung thư bằng cách ảnh hưởng đến vi môi trường của khối u.[73][74] Các gen sinh ung thư cũng có khả năng dựng nên một vi môi trường viêm để tạo tiền đề cho khối u phát triển.[75]
Nội tiết tố
[sửa | sửa mã nguồn]Một số loại nội tiết tố (hay hormone) có vai trò trong sự tiến triển của ung thư do thúc đẩy tăng sinh tế bào.[76] Các yếu tố tăng trưởng giống insulin (IGF) và các protein bám với yếu tố này đóng vai trò thiết yếu trong quá trình tăng sinh, biệt hóa và chết theo chương trình của tế bào ung thư, gợi ý về mối liên quan giữa chúng và quá trình sinh ung thư.[77]
Hormone là tác nhân quan trọng trong các bệnh ung thư liên quan đến giới tính, chẳng hạn như ung thư vú, nội mạc tử cung, tuyến tiền liệt, buồng trứng và tinh hoàn cũng như ung thư tuyến giáp và ung thư xương.[76] Ví dụ, con gái của những phụ nữ bị ung thư vú có nồng độ estrogen và progesterone cao hơn đáng kể so với con gái của những phụ nữ không bị ung thư vú. Nồng độ hormone cao có thể là lý do khiến nguy cơ ung thư vú của những người này cao hơn mức bình thường, ngay cả khi họ không có gen ung thư vú.[76] Tương tự, nam giới gốc Phi có mức testosterone cao hơn đáng kể so với nam giới gốc Âu và họ cũng có mức độ ung thư tuyến tiền liệt cao hơn tương ứng.[76] Đàn ông gốc Á, có nồng độ androstanediol glucuronide được hoạt hóa bởi testosterone là thấp nhất, có mức độ ung thư tuyến tiền liệt thấp nhất.[76]
Một số yếu tố khác có thể có liên quan như: những người béo phì có nồng độ của hormone liên quan đến ung thư cao hơn người bình thường và tỷ lệ mắc các bệnh ung thư đó cũng cao hơn.[76] Phụ nữ áp dụng liệu pháp hormone thay thế có nguy cơ cao mắc các bệnh ung thư liên quan đến các hormone đó.[76] Ngược lại, những người thường xuyên tập thể dục có lượng hormone này thấp hơn và nguy cơ ung thư cũng thấp hơn.[76] Ung thư xương có thể được thúc đẩy bởi các hormone tăng trưởng.[76] Căn cứ vào nguyên nhân này, một trong số những cách phòng và chữa ung thư xương là chủ động làm giảm nồng độ hormone và nhờ đó ngăn ngừa loại ung thư nhạy cảm với hormone này.[76]
Bệnh tự miễn
[sửa | sửa mã nguồn]Có một mối liên quan giữa việc mắc bệnh celiac và sự tăng nguy cơ mắc tất cả các bệnh ung thư. Những người bị bệnh celiac không được điều trị có nguy cơ mắc ung thư cao hơn, nhưng nguy cơ này giảm dần theo thời gian sau khi chẩn đoán và điều trị nghiêm ngặt; nguyên nhân cho sự giảm này có thể là do áp dụng chế độ ăn không có gluten, dường như có vai trò bảo vệ chống lại sự phát triển của bệnh ác tính ở những người bị bệnh celiac. Tuy nhiên, việc chẩn đoán và bắt đầu chế độ ăn không có gluten muộn có vẻ sẽ làm tăng nguy cơ mắc các khối u ác tính.[78] Tương tự như vậy, tỷ lệ ung thư đường tiêu hóa là cao hơn ở những người bị bệnh Crohn và viêm loét đại tràng, liên quan đến viêm mãn tính. Ngoài ra, các chất điều hòa miễn dịch và các tác nhân sinh học được sử dụng để điều trị những bệnh này có thể thúc đẩy phát triển các khối u ác tính ngoài ruột.[79]
Sinh bệnh học
[sửa | sửa mã nguồn]Di truyền học
[sửa | sửa mã nguồn]
Về cơ bản, ung thư là một loại bệnh liên quan đến việc kiểm soát sự tăng sinh của mô. Để một tế bào bình thường chuyển dạng thành tế bào ung thư, các gen quy định sự phát triển và biệt hóa của tế bào phải bị biến đổi.[80]
Các gen bị ảnh hưởng được chia thành hai nhóm lớn. Các gen sinh ung thư là gen thúc đẩy sự phát triển và nhân lên của tế bào. Các gen ức chế khối u là gen ức chế sự phân chia và tồn tại của tế bào. Sự chuyển dạng ác tính có thể đến từ việc hình thành các gen sinh ung thư mới, sự biểu hiện quá mức của các gen sinh ung thư bình thường, hoặc do sự biểu hiện thiếu hụt hoặc không biểu hiện của các gen ức chế khối u. Thông thường, cần có nhiều thay đổi trong nhiều gen để tế bào bình thường chuyển thành tế bào ung thư.[81]
Sự thay đổi di truyền có thể xảy ra ở các mức độ khác nhau và theo các cơ chế khác nhau. Việc thêm hoặc mất toàn bộ nhiễm sắc thể có thể xuất hiện thông qua các sai sót trong nguyên phân. Loại thay đổi phổ biến hơn là các đột biến, tức những thay đổi trong trình tự nucleotide của phân tử DNA trong bộ gen.
Đột biến quy mô lớn liên quan đến việc mất hoặc thêm một phần của nhiễm sắc thể.[82] Sự lặp gen xảy ra khi một tế bào có thêm các bản sao (thường là 20 hoặc nhiều hơn) của một locus nhiễm sắc thể nhỏ, thường chứa một hoặc nhiều gen sinh ung thư cũng như các vật liệu di truyền liền kề. Chuyển đoạn xảy ra khi hai vùng nhiễm sắc thể riêng biệt dung hợp với nhau theo một cách bất thường, thường ở một số vị trí đặc trưng. Một ví dụ nổi tiếng về chuyển đoạn gây ung thư là nhiễm sắc thể Philadelphia, xuất hiện từ đột biến chuyển đoạn của nhiễm sắc thể 9 và 22, có mặt trong bệnh bạch cầu myeloid mãn tính. Nguyên nhân là do sự chuyển đoạn bất thường này đã tạo nên protein dung hợp BCR-abl, một tyrosine kinase gây ung thư.[83]
Đột biến quy mô nhỏ thường gồm các đột biến điểm, mất hoặc thêm một số đoạn nhỏ.[82] Đột biến có thể xảy ra tại vùng khởi động (promoter) và làm ảnh hưởng đến sự biểu hiện của gen hoặc có thể xảy ra trong vùng mã hóa của gen và làm thay đổi chức năng hoặc tính ổn định của sản phẩm protein. Một gen cũng có thể bị gián đoạn khi bị vật liệu di truyền của virus DNA hoặc retrovirus xen cài vào giữa, điều này làm cho gen sinh ung thư của virus có thể được biểu hiện trong tế bào bị ảnh hưởng cũng như các tế bào thế hệ sau của nó.[84]
Việc sao chép dữ liệu chứa trong DNA của các tế bào sống luôn có xác suất để tạo nên những sai khác hay đột biến. Tuy nhiên, tế bào cũng sẵn có những hệ thống phức tạp nhằm phòng tránh cũng như sửa chữa những lỗi sai này, giúp bảo vệ tế bào trước nguy cơ trở thành ung thư. Nếu một sai hỏng nghiêm trọng xảy ra, tế bào bị tổn thương có thể tự hủy thông qua quá trình chết rụng tế bào, hay còn gọi là "quá trình chết theo chương trình".[85] Nếu sai hỏng có thể vượt qua được hệ thống kiểm soát này, chúng sẽ tồn tại và được truyền lại sang các tế bào con.
Một số môi trường làm cho đột biến dễ phát sinh và lan truyền hơn. Một số ví dụ có thể kể đến như sự hiện diện của các tác nhân gây ung thư, chấn thương cơ thể lặp đi lặp lại, nhiệt, bức xạ ion hóa hoặc tình trạng thiếu oxy.[86]
Các sai hỏng dẫn đến ung thư thường có khả năng tự khuếch đại và cộng gộp với nhau, chẳng hạn như:
- Đột biến ở hệ thống kiểm soát lỗi của tế bào có thể khiến chính nó và những đời con của nó tích lũy thêm nhiều đột biến khác.
- Một đột biến nữa ở gen sinh ung thư có thể khiến tế bào tăng sinh với tốc độ và tần suất lớn hơn so với các tế bào cùng nhóm bình thường.
- Một đột biến sau đó có thể làm bất hoạt gen ức chế khối u, khiến quá trình chết theo chương trình không thể thực hiện được và làm tế bào trở nên bất tử.
- Một đột biến tiếp đó trong bộ máy truyền tín hiệu của tế bào có thể gửi tín hiệu gây lỗi đến các tế bào lân cận.
Sự biến đổi từ tế bào bình thường thành tế bào ung thư giống như một phản ứng dây chuyền được châm ngòi bởi những sai hỏng ban đầu, những sai hỏng này lại tiếp tục là nguyên nhân dẫn đến những đột biến ngày càng nghiêm trọng hơn, từng bước cho phép tế bào thoát khỏi các chốt kiểm soát đang duy trì phát triển bình thường của mô. Kịch bản này là một dạng chọn lọc tự nhiên mà ta không hề mong muốn vì các tế bào có cơ hội được giữ lại cao hơn là các tế bào càng có khả năng tăng sinh nhiều, hay nói cách khác, càng giống ung thư. Một khi ung thư bắt đầu phát triển, quá trình liên tục này, được gọi là tiến hóa dòng, đẩy ung thư nhanh đến các giai đoạn xâm lấn hơn.[87] Sự tiến hóa dòng dẫn đến sự không đồng nhất về mặt di truyền của các tế bào trong khối u (các tế bào khác nhau có các kiểu đột biến khác nhau, không đồng nhất, ngay cả là trong cùng một khối u) gây khó khăn cho việc thiết kế các chiến lược điều trị hiệu quả.
Có một số các đặc điểm là điển hình của tế bào ung thư được chia thành các nhóm chính như sau: trốn tránh chết rụng tế bào, tự cung cấp tín hiệu tăng trưởng, không nhạy cảm với tín hiệu ức chế sinh trưởng, hình thành các mạch máu bền vững, có khả năng nhân lên vô hạn, di căn, tái lập trình bộ máy trao đổi chất và lách khỏi sự tấn công đến từ hệ miễn dịch.[24][25]
Các yếu tố ngoại di truyền
[sửa | sửa mã nguồn]
Các quan điểm cổ điển thường coi ung thư là tập hợp các bệnh được thúc đẩy bởi các bất thường về di truyền như các đột biến gen (đặc biệt là ở gen ức chế khối u và gen sinh ung) và đột biến nhiễm sắc thể. Sau này, vai trò của các yếu tố ngoại di truyền (hoặc còn gọi là các yếu tố di truyền biểu sinh) mới được xác định.[88]
Biến đổi ngoại di truyền muốn nói đến những thay đổi có liên quan về mặt chức năng đối với bộ gen mà không làm thay đổi trình tự nucleotide. Một số ví dụ biến đổi ngoại di truyền là những thay đổi trong quá trình methyl hóa DNA (methyl hóa nhiều hơn và methyl hóa ít hơn), biến đổi protein histone[89] và tái cấu trúc nhiễm sắc thể (xuất hiện sự biểu hiện không phù hợp của các protein như HMGA2 hoặc HMGA1).[90] Những biến đổi như vậy đều điều chỉnh sự biểu hiện gen mà không làm thay đổi trình tự DNA cơ bản. Những thay đổi này có thể vẫn tồn tại qua các lần phân bào, kéo dài qua nhiều thế hệ và có thể được coi là những ngoại đột biến hoặc "đột biến biểu sinh" (tương đương với đột biến).
Những biến đổi biểu sinh xuất hiện thường xuyên trong các bệnh ung thư. Ví dụ, một nghiên cứu đã liệt kê các gen cấu trúc thường xuyên bị thay đổi mức độ methyl hóa có liên quan đến ung thư ruột kết. Danh sách này bao gồm 147 gen bị methyl hóa quá mức và 27 gen methyl hóa dưới mức. Trong số các gen bị methyl hóa quá mức, 10 gen bị methyl hóa quá mức trong 100% trường hợp ung thư ruột kết và nhiều gen khác bị methyl hóa quá mức trong hơn 50% trường hợp.[91]
Trong số các thay đổi ngoại di truyền được tìm thấy trong các bệnh ung thư, những thay đổi biểu sinh trong các gen sửa chữa DNA, gây giảm biểu hiện của các protein sửa chữa DNA, có thể có tầm quan trọng đặc biệt. Những biến đổi như vậy được cho là đã xuất hiện sớm trong quá trình tiến triển bệnh và có khả năng là nguyên nhân dẫn đến sự bất ổn định di truyền thường thấy ở ung thư.[92][93][94]
Giảm biểu hiện của các gen sửa chữa DNA làm gián đoạn quá trình sửa chữa DNA. Điều này được thể hiện ở hàng thứ 4 từ trên xuống trên hình. (Trong hình, những chữ màu đỏ thể hiện vai trò trung tâm của các sai hỏng DNA và các khiếm khuyết trong quá trình sửa chữa DNA trong quá trình dẫn tới ung thư.) Khi quá trình sửa chữa DNA không được thực hiện hoàn chỉnh, các tổn thương DNA sẽ tồn tại trong tế bào ở mức cao hơn bình thường (hàng thứ 5) và tần số của các đột biến và/hoặc ngoại đột biến cũng sẽ tăng lên (hàng số 6). Tỷ lệ đột biến tăng lên đáng kể ở các tế bào bị lỗi trong quá trình sửa chữa bắt cặp nhầm DNA [95][96] hoặc trong quá trình sửa chữa tái tổ hợp tương đồng (HRR).[97] Tái sắp xếp nhiễm sắc thể và thể dị bội cũng được bắt gặp nhiều hơn ở các tế bào khiếm khuyết cơ chế HRR.[98]
Mức độ tổn thương DNA cao hơn gây ra sự tăng của các đột biến (bên phải của hình vẽ) và các ngoại đột biến. Trong quá trình sửa chữa đứt mạch kép DNA, hoặc sửa chữa các tổn thương DNA khác, các vị trí chưa được sửa hoàn toàn có thể gây tắt sự biểu hiện của gen.[99][100]
Sự biểu hiện thiếu hụt của các protein sửa chữa DNA do đột biến di truyền có thể làm tăng nguy cơ ung thư. Những người bị khiếm khuyết di truyền ở bất kỳ gen nào trong số 34 gen sửa chữa DNA có nguy cơ ung thư cao hơn người bình thường. Ở một số gen, sai hỏng nhất thiết sẽ dẫn đến ung thư (ví dụ như đột biến p53).[101] Các đột biến sửa chữa DNA dòng mầm được ghi ở phía bên trái của hình. Tuy nhiên, những đột biến dòng mầm như vậy (gây ra các hội chứng ung thư có độ thâm nhập cao) chỉ là nguyên nhân của khoảng 1% các ca ung thư.[102]
Trong các ca ung thư đơn lẻ, khiếm khuyết trong quá trình sửa chữa DNA có thể do đột biến tại các gen sửa chữa DNA gây ra song nguyên nhân phổ biến hơn nhiều là do các thay đổi biểu sinh làm giảm hoặc tắt biểu hiện của các gen sửa chữa DNA. Điều này được chỉ ra trong hình ở hàng thứ 3. Nhiều nghiên cứu về quá trình sinh ung thư do kim loại nặng cho thấy các kim loại nặng này gây ra sự giảm biểu hiện của các enzyme sửa chữa DNA, một số thông qua cơ chế ngoại di truyền. Sự ức chế sửa chữa DNA được đề xuất là một cơ chế chủ yếu gây nên ung thư do kim loại nặng. Ngoài ra, nhiều thay đổi ngoại di truyền xảy ra tại các trình tự DNA mã hóa các RNA nhỏ được gọi là microRNA (hoặc miRNA). miRNA không mã hóa protein, nhưng có thể "nhắm mục tiêu" đến các gen mã hóa protein và giảm biểu hiện của chúng.
Ung thư thường phát sinh từ một tập hợp các đột biến và biểu hiện tạo ra lợi thế chọn lọc dẫn đến sự mở rộng dòng. Tuy nhiên, các đột biến có thể không thường hiện diện ở các bệnh ung thư như các thay đổi biểu sinh. Trung bình, ung thư vú hoặc đại tràng có khoảng 60 đến 70 đột biến thay đổi protein, trong đó chỉ có ba hoặc bốn đột biến có thể được coi là các đột biến "tài xế" (tức những thay đổi chủ chốt, "cầm đầu", thúc đẩy các biến đổi sau đó) còn những đột biến còn lại có thể là các đột biến "hành khách" (là hệ quả, đi theo sau các đột biến chủ chốt).[103]
Di căn
[sửa | sửa mã nguồn]
Di căn là sự phát tán của ung thư đến các vị trí khác trong cơ thể. Các khối u tại các vị trí mới được gọi là khối u di căn còn khối u ban đầu được gọi là khối u nguyên phát. Hầu như tất cả các bệnh ung thư đều có thể di căn.[104] Hầu hết các ca tử vong liên quan đến ung thư là do khối u đã di căn.[105]
Di căn thường gặp ở giai đoạn cuối của ung thư, con đường mà khối u sử dụng để di chuyển có thể là hệ thống mạch máu hoặc mạch bạch huyết, hoặc là cả hai. Các giai đoạn điển hình của di căn lần lượt là xâm lấn cục bộ, xâm nhập vào mạch máu hoặc mạch bạch huyết, tuần hoàn trong cơ thể, thoát mạch vào mô mới, tăng sinh tế bào và hình thành mạch máu mới đến khối u. Các loại ung thư khác nhau có xu hướng di căn đến các cơ quan khác nhau, nhưng nhìn chung, những nơi phổ biến nhất để di căn xảy ra là phổi, gan, não và xương.[104]
Trao đổi chất
[sửa | sửa mã nguồn]Ở các tế bào bình thường, chỉ khoảng 30% năng lượng là có nguồn gốc từ quá trình đường phân;[106] nhưng ở hầu hết các tế bào ung thư thì đường phân lại là quá trình chủ đạo để sinh năng lượng (hiệu ứng Warburg).[107][108][109] Một số ít các loại ung thư lại dựa vào quá trình phosphoryl hóa oxy hóa làm nguồn năng lượng chính, ví dụ như lymphoma, ung thư bạch cầu và ung thư nội mạc tử cung.[110] Trong những trường hợp này, việc sử dụng đường phân như một nguồn năng lượng hiếm khi vượt quá 60%.[106] Một số bệnh ung thư sử dụng glutamine làm nhiên liệu chính, một phần vì nó cung cấp nitơ cần thiết cho quá trình tổng hợp nucleotide (cần cho sinh tổng hợp DNA, RNA).[106][111] Các tế bào gốc ung thư thường sử dụng quá trình phosphoryl hóa oxy hóa hoặc glutamine làm nguồn năng lượng chính.[112]
Một số nghiên cứu đã chỉ ra rằng enzym sirtuin 6 bị bất hoạt có chọn lọc trong quá trình sinh ung thư ở nhiều loại khối u khác nhau bằng cách cảm ứng quá trình đường phân.[109] Một loại sirtuin khác, sirtuin 3 ức chế các bệnh ung thư phụ thuộc vào quá trình đường phân, nhưng thúc đẩy các bệnh ung thư phụ thuộc vào quá trình phosphoryl hóa oxy hóa.[113]
Chế độ ăn ít carbohydrate (chế độ ăn ketogenic) đôi khi được khuyến nghị như một liệu pháp hỗ trợ điều trị ung thư.[114][115]
Chẩn đoán ung thư
[sửa | sửa mã nguồn]Hầu hết các bệnh ung thư ban đầu được xác định do sự xuất hiện của các triệu chứng bệnh hoặc thông qua tầm soát. Tuy nhiên, cả hai phương pháp này đều không dẫn đến chẩn đoán xác định, loại chẩn đoán yêu cầu bác sĩ bệnh học kiểm tra mẫu mô. Những người bị nghi ngờ ung thư sẽ được kiểm tra bằng các xét nghiệm y tế. Một số loại xét nghiệm thường được sử dụng là xét nghiệm máu, chụp X-quang, chụp cắt lớp vi tính và nội soi.
Chẩn đoán mô từ sinh thiết có thể cho biết loại tế bào đang tăng sinh, phân độ khối u (tương tự như giai đoạn ung thư), các bất thường di truyền cũng như các đặc điểm khác. Việc kết hợp tất cả những dữ kiện này là rất hữu ích khi đánh giá tiên lượng và lựa chọn phương pháp điều trị tốt nhất.
Bên cạnh sinh thiết, di truyền học tế bào và hóa mô miễn dịch là các loại xét nghiệm mô khác. Loại xét nghiệm này cung cấp thông tin về những thay đổi phân tử (chẳng hạn như đột biến, gen dung hợp và thay đổi số lượng nhiễm sắc thể) và do đó cũng góp phần đưa ra tiên lượng và cách điều trị tốt nhất.
Chẩn đoán ung thư có thể gây ra tổn thương tâm lý; những liệu pháp can thiệp tâm lý xã hội, chẳng hạn như liệu pháp trò chuyện, có thể hỗ trợ bệnh nhân đương đầu với điều này.[116]
- Một số các phương pháp thường được sử dụng để phát hiện ra khối u ác tính hay ung thư
-
Chụp X-quang ngực cho thấy một khối u ở phổi trái
-
Một mẫu ruột non có khối u tuyến khi nhìn dưới kính hiển vi quang học.
-
Ảnh chụp khối u biểu mô tuyến tại phổi được nhuộm kháng thể huỳnh quang bằng phương pháp hóa mô miễn dịch.
-
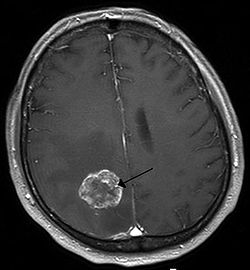
Một khối u trong não được phát hiện bằng phương pháp chụp cộng hưởng từ.
-
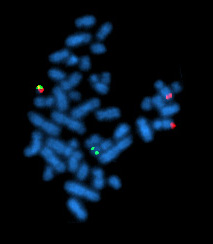
Ảnh chụp lai huỳnh quang tại chỗ (FISH) nhiễm sắc thể của tế bào đang ở kì giữa của nguyên phân. Tế bào này có sự chuyển đoạn bcr/abl (tại vị trí bên trái khi nhiễm sắc thể có cả màu xanh và đỏ), loại đột biến gắn liền với ung thư bạch cầu myeloid cấp tính.
Phân loại ung thư
[sửa | sửa mã nguồn]Ung thư được phân loại theo loại tế bào mà các tế bào trong khối u những điểm tương đồng, đây cũng là cơ sở để xác định nguồn gốc của khối u. Ung thư được chia thành các loại lớn gồm:[117]
- Ung thư biểu mô (Carcinoma): Ung thư có nguồn gốc từ các tế bào biểu mô. Nhóm này bao gồm nhiều loại ung thư phổ biến nhất và có chứa gần như tất cả các loại ung thư ở vú, tuyến tiền liệt, phổi, tuyến tụy và ruột kết.
- Ung thư mô liên kết (Sarcoma): Ung thư phát sinh từ các mô liên kết (ví dụ như xương, sụn, mỡ, thần kinh), mỗi loại ung thư phát triển từ các tế bào có nguồn gốc từ tế bào trung mô bên ngoài tủy xương.
- Ung thư bạch huyết (Lymphoma) và bệnh bạch cầu (Leukemia): Hai nhóm ung thư này phát sinh từ các tế bào tạo máu rời khỏi tủy xương và có xu hướng trưởng thành trong hạch bạch huyết và máu, lần lượt theo thứ tự.[118]
- Ung thư tế bào mầm: Các khối ung thư có nguồn gốc từ các tế bào đa năng, thường gặp nhiều nhất ở tinh hoàn hoặc buồng trứng - với tên gọi tương ứng là u tinh bào (Seminoma) và u nghịch mầm (Dysgerminoma).
- Ung thư nguyên bào (Blastoma): Ung thư có nguồn gốc từ các tế bào "tiền thân" chưa trưởng thành hoặc từ mô phôi.
Trong tiếng Anh, ung thư thường được đặt tên bằng cách sử dụng các cụm -carcinoma, -sarcoma hoặc -blastoma làm hậu tố, còn từ gốc là tên cơ quan hoặc mô khởi phát ung thư trong tiếng Latinh hoặc tiếng Hy Lạp. Ví dụ, ung thư nhu mô gan phát sinh từ các tế bào biểu mô ác tính được gọi là hepatocarcinoma, nếu ung thư phát sinh từ các tế bào tiền thân nguyên thủy của gan thì được gọi là hepatoblastoma, ung thư phát sinh từ các tế bào mỡ được gọi là liposarcoma. Đối với một số bệnh ung thư phổ biến, tên cơ quan sẽ được viết bằng tiếng Anh. Ví dụ, loại ung thư vú phổ biến nhất là ung thư biểu mô ống dẫn xâm lấn, được viết trong tiếng Anh là "ductal carcinoma of the breast".
Trong tiếng Việt, tên gọi của một loại bệnh ung thư cụ thể thường được viết ở dạng: "tên loại ung thư", theo sau là "tên cơ quan ảnh hưởng" và có thể kèm theo tính từ chỉ tính chất của bệnh (lành tính/ác tính hoặc mãn tính/cấp tính). Chẳng hạn, bệnh "retinoblastoma" sẽ có tên trong tiếng việt là "ung thư/u nguyên bào võng mạc". Cũng có một số bệnh ung thư có cách gọi tên khác so với cách gọi tên thường gặp này, chẳng hạn như ung thư bạch cầu còn được gọi là bệnh máu trắng và "sarcoma" thường được để nguyên là "sarcoma" hoặc phiên âm thành "sác-côm" chứ ít khi được dịch thành "ung thư mô liên kết".[119][120]
Các khối u lành tính (không phải là ung thư) được đặt tên bằng cách sử dụng -oma làm hậu tố với tên cơ quan là gốc. Ví dụ, một dạng khối u lành tính của các tế bào cơ trơn được gọi là leiomyoma (tên gọi phổ biến của loại u lành tính thường gặp này tại tử cung là u xơ tử cung). Có một điều dễ gây nhầm lẫn là, một số loại ung thư hay khối u ác tính lại sử dụng hậu tố là -noma (và do vậy dễ nhầm với -oma), chẳng hạn như melanoma (ung thư hắc tố) và seminoma (ung thư tinh bào).[121][122]
Một số loại ung thư được đặt tên theo kích thước và hình dạng của tế bào dưới kính hiển vi, chẳng hạn như ung thư biểu mô tế bào khổng lồ, ung thư biểu mô tế bào hình sợi và ung thư biểu mô tế bào nhỏ.
-
Khối u biểu mô ống xâm lấn của vú (khối màu trắng đục ở trung tâm) được bao quanh bởi các gai của mô sẹo (các sợi màu trắng) và mô mỡ (màu vàng).
-
Ung thư biểu mô đại trực tràng xâm lấn (chính giữa, phía trên) tại một đoạn ruột thừa đã được cắt bỏ.
-
Ung thư biểu mô tế bào vảy (khối u màu trắng) gần phế quản tại một mẫu phổi.
-
Một khối u biểu mô ống xâm lấn lớn tại một mẫu vú đã được cắt bỏ.
Phòng ngừa
[sửa | sửa mã nguồn]Phòng ngừa ung thư được định nghĩa là các biện pháp tích cực nhằm giảm nguy cơ ung thư.[123] Phần lớn các trường hợp ung thư là do chịu ảnh hưởng từ các yếu tố nguy cơ đến từ môi trường. Nhiều trong số những yếu tố này là những lựa chọn lối sống có thể kiểm soát được. Do đó, nhìn chung, ung thư là có thể phòng ngừa.[124] Có khoảng 70% đến 90% các loại ung thư phổ biến là do các yếu tố môi trường nên những căn bệnh này có thể ngăn ngừa được nếu có biện pháp phù hợp.[125]
Hơn 30% ca tử vong do ung thư có thể được ngăn ngừa bằng cách tránh các yếu tố nguy cơ bao gồm: thuốc lá, thừa cân/béo phì, chế độ ăn uống không đủ chất, lười vận động, sử dụng rượu, mắc các bệnh lây truyền qua đường tình dục và ô nhiễm không khí.[126] Tuy nhiên, không phải tất cả các nguyên nhân môi trường đều có thể kiểm soát được, một số ví dụ có thể kể đến như bức xạ nền trong không khí hoặc các bệnh ung thư do rối loạn di truyền trong dòng họ. Những yếu tố này là không thể kiểm soát thông qua những hành vi cá nhân.
Chế độ ăn uống và ung thư
[sửa | sửa mã nguồn]
Dù đã có nhiều khuyến nghị về chế độ ăn uống được đưa ra với mục đích là giảm nguy cơ ung thư, song những bằng chứng đưa ra vẫn chưa được thiết lập chắc chắn về mặt khoa học.[13][127] Các yếu tố chính trong chế độ ăn uống làm tăng nguy cơ là béo phì và uống rượu. Chế độ ăn ít trái cây và rau quả và nhiều thịt đỏ được đánh giá là có liên quan đến ung thư nhưng các đánh giá và phân tích tổng hợp không đưa ra được kết luận nhất quán.[128][129] Một phân tích tổng hợp năm 2014 không tìm thấy mối liên hệ nào giữa trái cây, rau quả và ung thư.[130] Cà phê có liên quan đến việc giảm nguy cơ ung thư gan.[131] Các nghiên cứu đã chỉ ra mối liên kết giữa việc tiêu thụ quá mức thịt đỏ hoặc thịt chế biến sẵn với việc tăng nguy cơ ung thư vú, ung thư ruột kết và ung thư tuyến tụy; nguyên nhân có thể là do sự hiện diện của chất gây ung thư trong thịt nấu ở nhiệt độ cao.[132][133] Vào năm 2015, IARC đã báo cáo rằng ăn thịt chế biến sẵn (ví dụ: thịt xông khói, giăm-bông, xúc xích,...) và ở mức độ thấp hơn: thịt đỏ, có liên quan đến một số bệnh ung thư.[134][135]
Các khuyến nghị về chế độ ăn uống để phòng ngừa ung thư thường nhấn mạnh vào sử dụng rau, trái cây, ngũ cốc nguyên hạt và cá, cũng như tránh thịt đỏ và thịt đã qua chế biến (thịt bò, thịt lợn, thịt cừu), mỡ động vật, thực phẩm ngâm chua và carbohydrate tinh chế.[13][127]
Dược phẩm
[sửa | sửa mã nguồn]Các loại thuốc có thể được sử dụng để ngăn ngừa ung thư trong một số trường hợp.[136] Trong cộng đồng nói chung, các loại thuốc chống viêm không steroid (NSAID) có thể làm giảm nguy cơ ung thư đại trực tràng; tuy nhiên, do thuốc có gây ra các tác dụng phụ về tim mạch và đường tiêu hóa, sử dụng loại dược phẩm này để phòng ngừa thì nhìn chung là lợi bất cập hại.[137] Aspirin đã được chứng minh là làm giảm nguy cơ tử vong do ung thư khoảng 7%.[138] Thuốc ức chế COX-2 có thể làm giảm tỷ lệ hình thành polyp ở những người mắc bệnh đa polyp tuyến gia đình; tuy nhiên, chúng cũng có một số tác dụng phụ giống như NSAID.[139] Sử dụng tamoxifen hoặc raloxifene hàng ngày có thể làm giảm nguy cơ ung thư vú ở phụ nữ có nguy cơ cao.[140] Với một số thuốc thuộc nhóm chất ức chế 5-alpha-reductase, chẳng hạn như Finasteride, tương quan giữa lợi và hại là chưa rõ ràng.[141]
Bổ sung vitamin dường như không có hiệu quả trong việc ngăn ngừa ung thư.[142] Nồng độ vitamin D trong máu thấp có tương quan với việc tăng nguy cơ ung thư,[143][144][145] nhưng những câu hỏi như: liệu giữa chúng có mối quan hệ nhân quả hay bổ sung vitamin D có tác dụng phòng ngừa hay không thì vẫn chưa có câu trả lời rõ ràng.[146][147] Một đánh giá năm 2014 cho thấy chất việc bổ sung vitamin không có tác động đáng kể đến nguy cơ ung thư.[147] Một đánh giá khác vào cùng năm lại kết luận rằng vitamin D3 có thể làm giảm nguy cơ tử vong do ung thư (giảm được một trường hợp tử vong trong số 150 người được điều trị trong 5 năm), nhưng cũng có một số nghi ngờ xoay quanh chất lượng của những số liệu thu được trong báo cáo này.[148]
Bổ sung Beta-Carotene làm tăng tỷ lệ ung thư phổi ở những người có nguy cơ cao.[149] Việc bổ sung axit folic không có hiệu quả trong việc ngăn ngừa ung thư ruột kết và có thể làm tăng thêm các khối polyp đại tràng.[150] Bổ sung selen cũng chưa được chứng minh là có thể làm giảm nguy cơ ung thư.[151]
Tiêm vắc-xin
[sửa | sửa mã nguồn]Một số loại vắc xin đã được phát triển để ngăn ngừa sự lây nhiễm của một số virus có thể gây ung thư.[152] Vắc-xin ngừa virus HPV (Gardasil và Cervarix) làm giảm nguy cơ phát triển ung thư cổ tử cung.[152] Vắc-xin ngừa viêm gan B giúp ngăn ngừa nhiễm virus viêm gan B và do vậy giúp làm giảm nguy cơ ung thư gan.[152] Việc tiêm hai loại vắc-xin này được khuyến nghị khi điều kiện về nguồn lực cho phép.[153]
Tầm soát ung thư
[sửa | sửa mã nguồn]
Khác với các loại chẩn đoán sử dụng triệu chứng và dấu hiệu y khoa làm manh mối, tầm soát ung thư phát hiện ung thư sau khi nó đã hình thành, nhưng trước khi có bất kỳ triệu chứng đáng chú ý nào xuất hiện.[154] Để thực hiện nhiệm vụ này, một số các phương pháp khác nhau có thể được sử dụng như khám sức khỏe, xét nghiệm máu hoặc nước tiểu và chụp ảnh y tế.[154]
Không phải loại ung thư nào cũng có thể được tầm soát. Ngay cả khi đã có sẵn các xét nghiệm, chúng có thể không được khuyến nghị cho tất cả mọi người. Sàng lọc hàng loạt hoặc tầm soát diện rộng sẽ thực hiện ở tất cả mọi người.[155] Tầm soát chọn lọc sẽ thực hiện ở những người có nguy cơ cao hơn, chẳng hạn như những người có tiền sử gia đình.[155] Một số yếu tố được xem xét để xác định liệu lợi ích của việc sàng lọc có lớn hơn rủi ro và chi phí của việc sàng lọc hay không.[154] Các yếu tố này bao gồm:
- Các tác hại có thể xảy ra từ xét nghiệm sàng lọc: ví dụ, sử dụng X-quang liên quan đến việc tiếp xúc với bức xạ ion hóa có hại
- Khả năng xét nghiệm có thể xác định chính xác ung thư
- Khả năng mắc bệnh ung thư: Tầm soát thường không hữu ích đối với các bệnh ung thư hiếm gặp.
- Những tác hại có thể xảy ra từ các quy trình sau đó.
- Liệu đã có phương pháp điều trị thích hợp hay không?
- Việc phát hiện sớm có cải thiện kết quả điều trị hay không?
- Liệu bệnh ung thư đó có cần điều trị không?
- Liệu xét nghiệm có được mọi người chấp nhận hay không: Nếu xét nghiệm sàng lọc quá nặng nề (ví dụ, cực kỳ đau đớn), thì mọi người sẽ từ chối tham gia.[155]
- Chi phí
Khuyến nghị
[sửa | sửa mã nguồn]Lực lượng đặc nhiệm các dịch vụ phòng bệnh Hoa Kỳ
Lực lượng đặc nhiệm các dịch vụ phòng bệnh Hoa Kỳ (The United States Preventive Services Task Force, USPSTF) đưa ra các khuyến nghị cho các bệnh ung thư khác nhau:
- Đặc biệt khuyến cáo tầm soát ung thư cổ tử cung ở phụ nữ có cổ tử cung và thường tham gia sinh hoạt tình dục, ít nhất cho đến 65 tuổi.[156]
- Khuyến nghị người Mỹ nên tầm soát ung thư đại trực tràng thông qua xét nghiệm máu ẩn trong phân, soi đại tràng sigma hoặc nội soi đại tràng, bắt đầu từ 50 tuổi cho đến khi 75 tuổi.[157]
- Không đủ bằng chứng để khuyến nghị tầm soát hoặc chống lại việc tầm soát ung thư da,[158] ung thư miệng,[159] ung thư phổi,[160] hoặc ung thư tuyến tiền liệt ở nam giới dưới 75 tuổi.[161]
- Việc tầm soát định kỳ không được khuyến khích đối với ung thư bàng quang,[162] ung thư tinh hoàn,[163] ung thư buồng trứng,[164] ung thư tuyến tụy,[165] hoặc ung thư tuyến tiền liệt.[166]
- Khuyến nghị chụp nhũ ảnh để tầm soát ung thư vú hai năm một lần trong khoảng độ tuổi 50–74, song không khuyến nghị tự kiểm tra vú hoặc khám vú lâm sàng.[167] Một đánh giá của Cochrane năm 2013 kết luận rằng tầm soát ung thư vú bằng chụp nhũ ảnh không có tác dụng giảm tỷ lệ tử vong vì chẩn đoán quá mức và điều trị quá mức.[168]
Nhật Bản
Việc sàng lọc ung thư dạ dày bằng phương pháp chụp ảnh huỳnh quang được khuyến nghị do tỷ lệ mắc bệnh cao tại đây.[19]
Xét nghiệm di truyền
[sửa | sửa mã nguồn]| Gen | Loại ung thư |
|---|---|
| BRCA1, BRCA2 | Ung thư vú, buồng trứng, tuyến tụy |
| HNPCC, MLH1, MSH2, MSH6, | Ung thư Đại tràng, tử cung, ruột non,
dạ dày, đường tiết niệu |
Một số các tổ chức không chính thức khuyến nghị xét nghiệm di truyền đối với những cá nhân có nguy cơ cao mắc một số bệnh ung thư.[153][169] Những người mang các đột biến này sau đó có thể được giám sát nâng cao, phòng ngừa bằng hóa chất hoặc phẫu thuật phòng ngừa để giảm nguy cơ về sau.[169]
Các phương pháp điều trị ung thư
[sửa | sửa mã nguồn]Ung thư có thể được điều trị bằng nhiều phương pháp khác nhau. Một vài trong số đó có thể kể đến như phẫu thuật, hóa trị liệu, xạ trị liệu, miễn dịch trị liệu hay các phương pháp khác. Việc chọn lựa phương pháp điều trị phụ thuộc vào vị trí và phân độ (grade) của khối u, giai đoạn của bệnh, cũng như tổng trạng của bệnh nhân. Mục tiêu của liệu pháp điều trị có thể là chữa tận gốc bệnh hoặc không.
Hóa trị liệu
[sửa | sửa mã nguồn]
Hóa trị liệu (còn được gọi tắt là "hóa trị" trong điều trị ung thư) là phương pháp điều trị ung thư bằng cách sử dụng một hoặc nhiều loại chất chống ung thư gây độc tế bào (những chất này được gọi là "tác nhân hóa trị liệu") như một phần của phác đồ chuẩn hóa. Có nhiều loại thuốc có thể được sử dụng trong hóa trị liệu, được chia thành các nhóm lớn như tác nhân alkyl hóa và chất chống chuyển hóa.[170] Các tác nhân hóa trị liệu truyền thống hoạt động bằng cách tiêu diệt các tế bào đang phân chia nhanh, một đặc tính quan trọng của hầu hết các tế bào ung thư.
Người ta phát hiện được rằng sử dụng kết hợp nhiều loại thuốc gây độc tế bào thì tốt hơn so với chỉ sử dụng một loại thuốc đơn lẻ; đây được gọi là "liệu pháp kết hợp" hoặc "điều trị đa mô thức". Phương pháp này có lợi thế trong tăng thời gian sống sót (về mặt thống kê) cũng như phản ứng với khối u và tiến triển của bệnh.[171] Một đánh giá của Cochrane kết luận rằng liệu pháp kết hợp hiệu quả hơn khi điều trị ung thư vú di căn. Tuy nhiên, nếu nhìn tổng quát thì không chắc hóa trị liệu kết hợp có cho kết quả y tế tốt hơn hay không, vì cả khả năng sống sót và độc tính (của các thuốc được sử dụng) đều cần được xem xét.[172]
Điều trị đích là một hình thức hóa trị nhằm vào sự khác biệt phân tử đặc hiệu giữa tế bào ung thư và tế bào bình thường. Các liệu pháp điều trị đích đầu tiên đã chặn phân tử thụ thể estrogen, ức chế sự phát triển của ung thư vú. Một ví dụ phổ biến khác là nhóm chất ức chế Bcr-Abl, được sử dụng để điều trị ung thư bạch cầu nguyên bào tủy mãn tính (CML).[4] Nhiều loại ung thư phổ biến hiện nay đã có liệu pháp điều trị tương ứng, ví dụ như ung thư bàng quang, ung thư vú, ung thư đại trực tràng, ung thư thận, bệnh bạch cầu, ung thư gan, ung thư phổi, lymphoma, ung thư tuyến tụy, ung thư tuyến tiền liệt, ung thư da, ung thư tuyến giáp cũng như các loại ung thư khác.[173]
Hiệu quả của hóa trị liệu phụ thuộc vào loại ung thư và giai đoạn tiến triển của bệnh. Khi kết hợp với phẫu thuật, hóa trị liệu tỏ ra hữu hiệu khi đối phó với một số loại ung thư như ung thư vú, ung thư đại trực tràng, ung thư tuyến tụy, sac-côm xương, ung thư tinh hoàn, ung thư buồng trứng và một số bệnh ung thư phổi.[174] Hóa trị liệu có thể có tác dụng chữa trị đối với một số dạng ung thư (như một số bệnh bạch cầu),[175][176] không hiệu quả ở một số dạng khác (như ung thư não)[177] và vô dụng đối với một số dạng khối u, ví dụ như hầu hết các bệnh ung thư da không phải là ung thư hắc tố.[178] Hiệu quả của hóa trị liệu thường bị hạn chế bởi độc tính của nó đối với các mô lành khác trong cơ thể. Ngay cả khi hóa trị không có hiệu quả chữa bệnh vĩnh viễn, chúng có thể có tác dụng làm giảm các triệu chứng như đau hoặc làm giảm kích thước của khối u với hy vọng có thể tiến hành được phẫu thuật trong tương lai.[4]
Xạ trị liệu
[sửa | sửa mã nguồn]
Trị liệu bức xạ (hay còn gọi là "xạ trị liệu" hoặc "xạ trị") liên quan đến việc sử dụng bức xạ ion hóa để cố gắng chữa bệnh hoặc cải thiện các triệu chứng. Nguyên lý của liệu pháp này là làm hỏng DNA của mô ung thư, nhờ vậy mà tiêu diệt nó. Để không làm tổn tại các mô bình thường (chẳng hạn như da hoặc các cơ quan mà bức xạ phải đi qua để điều trị khối u), các chùm bức xạ định hình được nhắm từ nhiều góc tiếp xúc để giao nhau tại khối u, tập trung lượng phóng xạ tại đây cao hơn nhiều so với các mô khỏe mạnh xung quanh. Cũng giống như với hóa trị, các loại ung thư khác nhau phản ứng khác nhau với xạ trị.[179][180][181]
Hơn nửa số ca ung thư được điều trị bằng xạ trị. Bức xạ có thể từ các nguồn bên trong (cận xạ trị) hoặc từ các nguồn bên ngoài. Loại bức xạ phổ biến nhất là tia X năng lượng thấp để điều trị ung thư da, còn tia X năng lượng cao hơn được sử dụng cho các dạng ung thư bên trong cơ thể.[182] Xạ trị thường được sử dụng kèm với phẫu thuật và hoặc hóa trị. Đối với một số loại ung thư, chẳng hạn như ung thư đầu và cổ giai đoạn đầu, phương pháp này có thể được sử dụng một mình[183] Đối với ung thư di căn xương gây đau đớn, phương pháp này cho thấy hiệu quả ở khoảng 70% bệnh nhân.[183]
Phẫu thuật
[sửa | sửa mã nguồn]
Phẫu thuật là phương pháp điều trị chủ yếu đối với hầu hết các khối u rắn, cô lập và có thể đóng một vai trò trong việc giảm nhẹ và kéo dài thời gian sống. Đây là một phần quan trọng của chẩn đoán chính xác và phân giai đoạn khối u, vì kết quả sinh thiết là cần phải có. Đối với các loại ung thư vẫn đang cố định, khu trú, bác sĩ sẽ cố gắng phẫu thuật loại bỏ toàn bộ khối u cùng với, trong một số trường hợp, các hạch bạch huyết trong khu vực. Đối với một số loại ung thư, biện pháp này là đủ để loại bỏ căn bệnh.[174]
Chăm sóc giảm nhẹ
[sửa | sửa mã nguồn]Chăm sóc giảm nhẹ là phương pháp điều trị nhằm giúp bệnh nhân cảm thấy tốt hơn và có thể được kết hợp với nỗ lực chữa trị ung thư. Chăm sóc giảm nhẹ bao gồm các hành động giúp giảm bớt gánh nặng về thể chất, tình cảm, tâm linh và tâm lý-xã hội. Không giống như phương pháp điều trị nhằm tiêu diệt trực tiếp tế bào ung thư, mục tiêu chính của chăm sóc giảm nhẹ là cải thiện chất lượng sống.
Mọi người đang điều trị ung thư (ở mọi giai đoạn) thường nhận được một số dạng chăm sóc giảm nhẹ. Trong một số trường hợp, các tổ chức chuyên môn chuyên khoa y tế khuyến cáo bệnh nhân và bác sĩ chỉ phản ứng với bệnh ung thư bằng cách chăm sóc giảm nhẹ.[184] Điều này áp dụng cho những bệnh nhân:[185]
- [bệnh nhân] có thể trạng hoặc phong độ thấp, cho thấy ít có năng lực để có thể tự chăm sóc bản thân[184]
- không nhận được lợi ích nào từ các phương pháp điều trị thực chứng trước đó[184]
- không đủ điều kiện để tham gia bất kỳ thử nghiệm lâm sàng thích hợp nào[184]
- không có bằng chứng mạnh mẽ nào cho thấy rằng việc điều trị sẽ có hiệu quả[184]
Chăm sóc giảm nhẹ có thể bị nhầm lẫn với chăm sóc an dưỡng cuối đời và do vậy thường chỉ được chỉ định khi bệnh nhân đang ở chặng cuối của cuộc đời. Giống như chăm sóc an dưỡng cuối đời, chăm sóc giảm nhẹ cố gắng giúp bệnh nhân đối phó với các nhu cầu tức thời của họ và để tăng sự thoải mái. Song không giống như loại chăm sóc cuối đời, chăm sóc giảm nhẹ không yêu cầu mọi người ngừng điều trị nhằm vào bệnh ung thư.
Nhiều hướng dẫn y tế quốc gia khuyến nghị chăm sóc giảm nhẹ sớm cho những bệnh nhân đang gặp đau buồn vì mắc ung thư hoặc cho những người cần giúp đỡ để đối phó với bệnh tật của họ. Ở những bệnh nhân lần đầu tiên được chẩn đoán mắc bệnh di căn, chăm sóc giảm nhẹ có thể được chỉ định ngay. Chăm sóc giảm nhẹ cũng được chỉ định cho những bệnh nhân có tiên lượng sống dưới 12 tháng dù đã được điều trị bằng những liệu pháp mạnh.[186][187][188]
Liệu pháp miễn dịch
[sửa | sửa mã nguồn]Một trong số các cách để đối phó với ung thư là liệu pháp miễn dịch, tức kích thích hoặc giúp hệ thống miễn dịch chống lại ung thư. Phương pháp này đã được đưa vào sử dụng từ năm 1997. Một số hướng tiếp cận bao gồm sử dụng kháng thể, liệu pháp điểm kiểm tra (checkpoint) và chuyển giao tế bào.[189]
Liệu pháp laser
[sửa | sửa mã nguồn]Liệu pháp laser sử dụng ánh sáng cường độ cao để điều trị ung thư bằng cách thu nhỏ hoặc tiêu diệt các khối u hoặc những mô có dấu hiệu ung thư. Laser được sử dụng phổ biến nhất trong điều trị ung thư tại các bề mặt cơ thể hoặc tại các lớp lót của các cơ quan nội tạng. Chúng có thể được sử dụng để điều trị ung thư da tế bào đáy và các dạng ung thư khác như ung thư cổ tử cung, dương vật, âm đạo, âm hộ và ung thư phổi tế bào không nhỏ khi những loại ung thư này đang ở giai đoạn đầu. Liệu pháp laser thường được kết hợp với các phương pháp điều trị khác, chẳng hạn như phẫu thuật, hóa trị hoặc xạ trị. Phương pháp nhiệt trị liệu mô kẽ bằng laser (LITT, thường được gọi là "đốt khối u bằng laser"), hoặc phương pháp quang đông bằng laser đều sử dụng loại tia năng lượng cao này để điều trị một số bệnh ung thư bằng cách làm tăng nhiệt, và nhiệt này sẽ thu nhỏ khối u nhờ làm tổn thương hoặc tiêu diệt tế bào ung thư. Laser có độ chính xác cao hơn so với phẫu thuật và ít gây tổn thương, đau, chảy máu, sưng tấy cũng như không để lại sẹo rõ ràng. Một điểm bất lợi của phương pháp này là phẫu thuật viên phải được đào tạo chuyên ngành. Liệu pháp laser có thể có chi phí cao hơn các phương pháp điều trị khác.[190]
Y học thay thế và bổ sung
[sửa | sửa mã nguồn]Phương pháp điều trị ung thư bổ sung và thay thế là một nhóm đa dạng các liệu pháp, thực hành và sản phẩm không thuộc y học thông thường.[191] Thuật ngữ "y học bổ sung" muốn đề cập đến các phương pháp và chất được sử dụng cùng với thuốc thông thường, trong khi "y học thay thế" đề cập đến các hợp chất được sử dụng thay cho các thực hành y tế thông thường.[192] Hầu hết các dạng "y học bổ sung" và "thay thế" này đều chưa được nghiên cứu hoặc thử nghiệm bằng các kỹ thuật tiêu chuẩn như thử nghiệm lâm sàng. Một số phương pháp điều trị thay thế đã được nghiên cứu và cho thấy không có hiệu quả nhưng vẫn tiếp tục được tiếp thị và quảng bá. Nhà nghiên cứu ung thư Andrew J. Vickers tuyên bố, "Cụm từ 'chưa được chứng minh' là không thích hợp cho các liệu pháp như vậy; đã đến lúc khẳng định rằng nhiều liệu pháp điều trị ung thư thay thế đã bị 'chứng minh là sai'."[192]
Tiên lượng bệnh
[sửa | sửa mã nguồn]
Tỷ lệ sống sót của ung thư phụ thuộc vào loại ung thư và theo giai đoạn mà bệnh được chẩn đoán, dao động từ "đa số sống sót" đến "tử vong hoàn toàn trong 5 năm sau khi chẩn đoán mắc bệnh". Một khi ung thư đã di căn, tiên lượng thường trở nên tồi tệ hơn nhiều. Khoảng một nửa số bệnh nhân được điều trị các dạng ung thư xâm lấn (không bao gồm ung thư biểu mô tại chỗ và ung thư da không hắc tố) tử vong vì chính căn bệnh đó hoặc do phương pháp điều trị.[19] Phần lớn các ca tử vong do ung thư là do sự di căn của khối u nguyên phát.[194]
Tỷ lệ sống sót là thấp hơn ở các nước đang phát triển,[19] một phần vì các loại ung thư phổ biến nhất tại những những này là khó điều trị hơn các loại ung thư liên quan đến các nước đã phát triển.[195]
Những bệnh nhân sống sót sau ung thư có nguy cơ hình thành ung thư nguyên phát thứ hai với tỷ lệ cao gấp đôi những người chưa từng được chẩn đoán mắc ung thư.[196] Sự gia tăng trong tỷ lệ này được cho là do xác suất ngẫu nhiên trong việc phát triển bất kỳ bệnh ung thư nào, khả năng sống sót sau bệnh ung thư đầu tiên; hoặc có thể do cùng các yếu tố nguy cơ đã gây ra bệnh ung thư đầu tiên, tác dụng phụ không mong muốn của việc điều trị bệnh ung thư đầu tiên (đặc biệt là xạ trị), và để tuân thủ tốt hơn với các nguyên tắc sàng lọc.[196]
Dự đoán tỷ lệ sống sót ngắn hạn hay dài hạn phụ thuộc vào nhiều yếu tố. Điều quan trọng nhất là loại ung thư và tuổi của bệnh nhân và sức khỏe tổng thể. Những bệnh nhân đã suy yếu với các vấn đề sức khỏe khác có tỷ lệ sống sót thấp hơn những bệnh nhân khỏe mạnh hơn. Những người trên 100 tuổi khó có thể sống sót trong 5 năm ngay cả khi được điều trị thành công. Những bệnh nhân báo cáo chất lượng cuộc sống cao hơn có xu hướng sống sót lâu hơn.[197] Những người có chất lượng cuộc sống thấp hơn có thể bị ảnh hưởng bởi trầm cảm, các biến chứng khác và khả năng tiến triển của bệnh, khiến cho cả chất lượng và thời lượng còn lại của cuộc sống đều bị suy giảm. Ngoài ra, những bệnh nhân có tiên lượng xấu hơn có thể bị trầm cảm hoặc cho biết chất lượng cuộc sống kém hơn vì họ cho rằng tình trạng của họ có khả năng gây tử vong.[198]
Những người bị ung thư có nguy cơ hình thành cục máu đông trong tĩnh mạch cao hơn người bình thường, thứ có thể đe dọa đến tính mạng của họ.[199] Việc sử dụng chất làm loãng máu như heparin làm giảm nguy cơ đông máu nhưng không được chứng minh là làm tăng khả năng sống sót ở những người bị ung thư.[199] Những người dùng thuốc làm loãng máu cũng làm tăng nguy cơ chảy máu.[199]
Dịch tễ học
[sửa | sửa mã nguồn]Biểu đồ hiện đang tạm thời không khả dụng do vấn đề kĩ thuật. |
Ước tính trong năm 2018, toàn cầu có 18,1 triệu ca ung thư mới và 9,6 triệu ca tử vong.[201] Khoảng 20% nam giới và 17% nữ giới sẽ mắc ung thư vào một thời điểm nào đó trong cuộc đời và sẽ có khoảng 13% nam giới và 9% nữ giới sẽ chết vì căn bệnh này.[201]
Năm 2008, có khoảng 12,7 triệu ca ung thư đã được chẩn đoán (không bao gồm ung thư da không hắc tố và các bệnh ung thư không xâm lấn khác),[19] vào năm 2010 thế giới có gần 7,98 triệu người chết vì ung thư.[202] Ung thư chiếm khoảng 16% số người tử vong nói chung. Phổ biến nhất tính đến năm 2018 là ung thư phổi (1,76 triệu ca tử vong), ung thư đại trực tràng (860.000), ung thư dạ dày (780.000), ung thư gan (780.000) và ung thư vú (620.000).[2] Những số liệu này cho thấy ung thư xâm lấn đã trở thành nguyên nhân tử vong hàng đầu ở các nước phát triển và đứng thứ hai ở các nước đang phát triển.[19] Hơn một nửa số ca mắc ung thư là ở các nước đang phát triển.[19]
Quay ngược thời gian, vào năm 1990, thế giới có 5,8 triệu người chết do ung thư.[202] Số ca tử vong ngày càng tăng chủ yếu là do sự gia tăng tuổi thọ và những thay đổi lối sống ở các nước đang phát triển.[19] Yếu tố nguy cơ quan trọng nhất để phát triển ung thư là tuổi tác.[203] Mặc dù ung thư có thể tấn công ở mọi lứa tuổi, hầu hết bệnh nhân bị ung thư xâm lấn đều trên 65 tuổi.[203] Theo nhà nghiên cứu ung thư Robert A. Weinberg, "Nếu chúng ta sống đủ lâu, sớm hay muộn tất cả chúng ta sẽ mắc bệnh ung thư."[204] Một số mối liên hệ giữa lão hóa và ung thư được cho là do sự lão hóa của hệ miễn dịch,[205] những sai hỏng đã được tích lũy trong DNA trong suốt thời gian sống[206] và những thay đổi liên quan đến tuổi trong hệ thống nội tiết.[207] Tác động của lão hóa đối với bệnh ung thư rất phức tạp vì các yếu tố như tổn thương DNA và chứng viêm thúc đẩy tiến triển bệnh nhưng một số yếu tố khác như lão hóa mạch máu và những thay đổi nội tiết lại ức chế điều này.[208]
Một số bệnh ung thư phát triển chậm đặc biệt phổ biến, nhưng thường không gây tử vong. Các nghiên cứu khám nghiệm tử thi ở châu Âu và châu Á cho thấy rằng có tới 36% số người bị ung thư tuyến giáp không được chẩn đoán và dường như căn bệnh này vô hại tại thời điểm họ qua đời. Bên cạnh đó, nghiên cứu cũng chỉ ra là khoảng 80% nam giới hình thành ung thư tuyến tiền liệt ở tuổi 80.[209][210] Vì những bệnh ung thư này không ảnh hưởng đến khả năng sống sót của bệnh nhân, xác định chúng thể hiện sự chẩn đoán quá mức (overdiagnose) hơn là chăm sóc y tế hữu ích.
Ba loại ung thư ở trẻ em phổ biến nhất là bệnh bạch cầu (34%), u não (23%) và lymphoma (12%).[211] Tại Hoa Kỳ, ung thư ảnh hưởng đến khoảng 1 trên 285 trẻ em.[212] Tỷ lệ ung thư ở trẻ em tăng 0,6% mỗi năm từ năm 1975 đến năm 2002 ở Hoa Kỳ[213] và 1,1% mỗi năm từ năm 1978 đến năm 1997 ở châu Âu.[211] Tử vong do ung thư ở trẻ em đã giảm một nửa từ năm 1975 đến năm 2010 tại Hoa Kỳ.[212]
Việt Nam
[sửa | sửa mã nguồn]Theo thống kê của tổ chức Quan sát Ung thư Toàn cầu (Global Cancer Observatory) trực thuộc Tổ chức Y tế Thế giới, trong năm 2020, Việt Nam có thêm 182.563 ca mắc ung thư mới và số bệnh nhân tử vong do ung thư là 122.690 bệnh nhân. Các loại ung thư phổ biến nhất của Việt Nam trong cùng năm là ung thư gan (26.418 ca, chiếm 14,5% tổng số ca mắc mới), ung thư phổi (26.262 ca, chiếm 14,4%), ung thư vú (21.555 ca, chiếm 11,8%) và ung thư dạ dày (17.906 ca, chiếm 9,8%). Bốn loại ung thư kể trên chiếm hơn 50% tổng số ca mắc ung thư mới ở Việt Nam. Loại ung thư phổ biến nhất ở nam giới là ung thư gan với 20.256 ca mắc trên tổng số 98 916 bệnh nhân nam mắc ung thư trong năm. Ngược lại, loại ung thư phổ biến nhất ở nữ giới là ung thư vú với 21.555 ca mắc trên tổng số 83.647 bệnh nhân mắc ung thư trong năm.[214]
Lịch sử
[sửa | sửa mã nguồn]Như vậy, trong hơn 3.000 năm, căn bệnh này đã được ngành y học biết đến. Và trong hơn 3.000 năm, nhân loại đã và đang gõ cửa ngành y để kiếm tìm một phương thuốc cho nó.[215]
Thời kỳ y học cổ điển
[sửa | sửa mã nguồn]
Ung thư đã tồn tại trong suốt lịch sử nhân loại.[216] Ghi chép sớm nhất về căn bệnh này là vào khoảng năm 1600 trước Công nguyên trên văn bản giấy cói Edwin Smith tại Ai Cập cổ đại và đề cập đến bệnh ung thư vú.[216] Hippocrates (khoảng 460 TCN - khoảng 370 TCN) đã mô tả một số loại ung thư, ông gọi tên căn bệnh này với từ Hy Lạp καρκίνος "karkinos" (có nghĩa là con "cua" hoặc "tôm càng").[216] Cái tên này xuất phát từ diện mạo khi cắt một khối u rắn ác tính, với "các tĩnh mạch kéo dài ở tất cả các phía như những cái chân của một con cua, và vì thế mà nó được đặt tên [theo loài động vật này]".[217] Galen nói rằng "bệnh ung thư vú được gọi như vậy bởi chúng giống với con cua một cách kỳ lạ khi khối u kéo dài ra các phía và các tĩnh mạch phình ra kề đó".[218]:738 Celsus (khoảng 25 TCN - 50 SCN) dịch "karkinos" thành "cancer" trong tiếng Latinh (từ "cancer" vẫn được dùng trong tiếng Anh ngày nay với nghĩa "ung thư"). Từ "cancer" cũng có nghĩa là con cua và Celsus khuyến nghị bệnh nhân phẫu thuật để điều trị căn bệnh này.[216] Galen (thế kỷ thứ 2 sau Công Nguyên) không đồng ý với việc sử dụng phẫu thuật và thay vào đó khuyến nghị dùng thuốc nhuận tràng.[216] Nguyên nhân của ung thư được cho là do thừa mật đen, một trong bốn loại thể dịch ("dịch cơ thể") trong thuyết thể dịch cổ điển. Những lời khuyên cũng như những học thuyết này sẽ tiếp tục vang vọng trong thế giới y học hơn 1000 năm sau đó.[216][219]
Đến những thế kỷ 15, 16 và 17, bác sĩ được phép giải phẫu thi thể để tìm ra nguyên nhân tử vong.[220] Giáo sư người Đức Wilhelm Fabry tin rằng ung thư vú là do tắc tia sữa trong ống dẫn sữa. Giáo sư người Hà Lan Francois de la Boe Sylvius, một tín đồ của Descartes, tin rằng tất cả bệnh tật là kết quả của các quá trình hóa học và dịch bạch huyết có tính axit là nguyên nhân gây ra ung thư. Cùng lúc đó, Nicolaes Tulp tin rằng ung thư là một chất độc lây lan từ từ và kết luận rằng nó là bệnh truyền nhiễm.[221]
Bác sĩ John Hill đã mô tả việc hít thuốc lá là nguyên nhân gây ra bệnh ung thư mũi vào năm 1761.[220] Tiếp theo là báo cáo vào năm 1775 của bác sĩ phẫu thuật người Anh Percivall Pott về carcinoma ở những người quét ống khói, một loại ung thư tại bìu, là một loại bệnh phổ biến ở những người thợ quét ống khói.[222] Với việc sử dụng rộng rãi kính hiển vi vào thế kỷ 18, người ta đã phát hiện ra "chất độc ung thư" lây lan từ khối u nguyên phát qua các hạch bạch huyết đến các vị trí khác (chính là hiện tượng "di căn" mà ta biết đến ngày nay). Quan điểm về căn bệnh này lần đầu tiên được đưa ra bởi bác sĩ phẫu thuật người Anh Campbell De Morgan từ năm 1871 đến năm 1874.[223]
Năm 1855, Rudolf Virchow phát triển quan điểm rằng đơn vị cơ bản của sự sống là các tế bào với khả năng tự nhân lên. Đây trở thành một trong trong những rường cột của học thuyết tế bào. Theo Virchow, các tình trạng bệnh lý chủ yếu là do những biến đổi trong quá trình sống của tế bào dưới ảnh hưởng của các tác động và kích thích bên ngoài. Học thuyết tế bào cùng với quan điểm về bệnh lý của Virchow đã chấm dứt sự thống trị trong hàng thế kỷ của thuyết thể dịch cổ điển và trở thành lý thuyết chủ đạo trong sinh học sau đó.[224]
Thời kỳ y học hiện đại
[sửa | sửa mã nguồn]Cuộc cách mạng trong nghiên cứu ung thư có thể được tóm gọn trong một câu, đó là: ung thư, về bản chất, là một căn bệnh liên quan đến gen.[225]

Với học thuyết tế bào làm tiền đề, năm 1902, nhà di truyền học Theodor Boveri đề xuất rằng ung thư xuất hiện là từ những tế bào bị tổn thương và gợi ý rằng những thay đổi này đã khiến cho tế bào ung thư phân chia một cách mất kiểm soát. Năm 1911, Peyton Rous phát hiện rằng gây nhiễm tế bào với virus (sau này được đặt tên là virus sarcoma Rous) thì có thể tạo thành các tế bào ung thư và đặt nền móng cho quan điểm rằng virus là nguyên nhân gây ung thư.[226] Vào đầu những năm 1950, các nhà khoa học chia thành ba trường phái khi trả lời câu hỏi: "Điều gì gây ra ung thư?". Những nhà virus học, với đại diện là là Rous, cho rằng ung thư là do virus gây ra; những nhà dịch tễ học, như Doll và Hill, thì cho rằng các tác nhân hóa học bên ngoài (như khói thuốc lá) là nguyên nhân gây nên ung thư; cuối cùng và yếu thế nhất trong ba nhóm, những nhà khoa học theo bước Theodor Boveri tin rằng các thay đổi trong gen bên trong tế bào gây nên ung thư.[227]
Năm 1958, Howard Martin Temin, một nhà nghiên cứu virus người Mỹ, đã thành công trong việc tạo nên ung thư trong đĩa petri bằng cách gây nhiễm virus Rous vào tế bào. Một trong những điểm độc đáo của loại virus này là nó có thể cài xen DNA của nó vào DNA của tế bào chủ.[228] Đây có thể được coi là một chiếc cầu để kết nối lý thuyết sinh ung thư của Rous và Boveri: virus, một tác nhân bên ngoài, có thể trở thành một yếu tố nội sinh bằng cách gắn với bộ gen của tế bào. Đến thập niên 1970, nhiều phòng thí nghiệm bắt đầu nghiên cứu để tìm ra những gen được thay đổi do virus. Đoạn gen gây ung thư của virus sarcoma Rous cuối cùng cũng được tìm ra, nó được đặt tên là src, viết tắt cho "sarcoma".[229]
Giữa những năm 1980 và 1990, hàng trăm gen sinh ung thư và gen ức chế khối u trong bộ gen người đã được xác định.[229] Các nhà sinh học vào thời điểm này nhìn quá trình sinh ung thư dưới lăng kính của các biến đổi cấp độ phân tử trong gen. Bất chấp sự đa dạng và khác biệt của các loại ung thư khác nhau, kiến thức thu thập được trong các thập kỷ cuối thế kỷ 20 này đã gợi nên những mẫu hình, quy luật ẩn dưới sự tiến triển của căn bệnh. Hai nhà khoa học Robert Weinberg và Douglas Hanahan đã đưa ra sáu quy tắc "chi phối sự chuyển dạng của tế bào bình thường thành ung thư ác tính". Sáu quy tắc này được gọi là những "Đặc trưng của Ung thư" (Hallmarks of Cancer), chúng thể hiện "các biến đổi thiết yếu trong sinh lý tế bào mà cùng nhau quyết định sự phát triển ác tính". Trải qua hàng thập kỷ mò mẫm trong bóng tối, cuối cùng các nhà khoa học cũng có thể có một cái nhìn sáng rõ và toàn diện về nguyên nhân gây ra ung thư.[230]
Tác động đối với xã hội
[sửa | sửa mã nguồn]Dù có nhiều bệnh (chẳng hạn như suy tim) có thể có tiên lượng xấu hơn hầu hết các ca ung thư, cụm từ "ung thư" mang đến sự sợ hãi rộng rãi và thường tránh được nhắc tới trực tiếp. Thay vì chỉ rõ tên bệnh, cách nói tránh "một căn bệnh kéo dài" để nhắc đến ung thư dẫn đến tử vong vẫn thường được sử dụng trong các cáo phó, một biểu hiện rõ ràng của kỳ thị xã hội.[231] Ung thư đôi khi cũng được gọi là "C-word";[232][233][234] Tổ chức Hỗ trợ Ung thư Macmillan sử dụng thuật ngữ này để cố gắng giảm bớt nỗi sợ hãi xung quanh căn bệnh này.[235] Ở Nigeria, một tên địa phương của bệnh ung thư được dịch sang tiếng Anh là "căn bệnh không thể chữa khỏi".[236] Niềm tin sâu sắc rằng ung thư nhất thiết phải là một căn bệnh khó và thường gây chết người được phản ánh trong hệ thống được các tổ chức lựa chọn để tổng hợp số liệu thống kê về ung thư: dạng ung thư phổ biến nhất - ung thư da không phải hắc tố, chiếm khoảng một phần ba số ca ung thư trên toàn thế giới, nhưng rất ít trường hợp tử vong[237][238] - thường được loại ra khỏi các thống kê cụ thể về bệnh ung thư bởi vì chúng dễ dàng điều trị và hầu như luôn được chữa khỏi, thường chỉ với những phương pháp ngoài da, ngắn hạn.[239]
Quan niệm của phương Tây về quyền của bệnh nhân đối với người bị ung thư bao gồm nghĩa vụ tiết lộ đầy đủ tình hình y tế cho người đó và quyền được tham gia vào việc ra quyết định chung theo cách tôn trọng giá trị riêng của người đó. Ở các nền văn hóa khác, các quyền và giá trị khác được ưu tiên hơn. Ví dụ, hầu hết các nền văn hóa châu Phi coi trọng cả gia đình hơn là từng cá nhân. Ở nhiều vùng của châu Phi, chẩn đoán thường được đưa ra quá muộn nên bệnh là hầu như không thể chữa khỏi và việc điều trị, nếu có, sẽ nhanh chóng làm phá sản gia đình. Do những yếu tố này, các nhà cung cấp dịch vụ chăm sóc sức khỏe ở châu Phi có xu hướng để các thành viên trong gia đình quyết định xem có nên tiết lộ kết quả chẩn đoán hay không, và họ có xu hướng làm điều đó một cách chậm rãi và vòng vo, dựa vào sự quan tâm của bệnh nhân và khả năng đối phó với những tin dữ.[236] Người dân từ các quốc gia châu Á và Nam Mỹ cũng có xu hướng ưa cách tiếp cận chậm và ít thẳng thắn hơn trong việc tiết lộ thông tin bệnh tật so với ở Hoa Kỳ và Tây Âu, và họ tin rằng: đôi khi sẽ tốt hơn nếu bệnh nhân không biết đầy đủ về tình hình ung thư của họ.[236] Nhìn chung, việc tiết lộ chẩn đoán đã phổ biến hơn so với thế kỷ 20, nhưng việc tiết lộ đầy đủ bệnh trạng cho bệnh nhân không phải là phổ biến trên khắp thế giới.[236]
- Một số poster tuyên truyền trong kiểm soát ung thư tại Hoa Kỳ vào khoảng giữa thế kỉ 20. Những ẩn dụ mang tính quân đội nhấn mạnh sự cam go và dứt khoát trong cuộc chiến chống căn bệnh này.
-
"Đừng chiến đấu với ung thư một mình"
-
"Chiến đấu với ung thư bằng sự hiểu biết"
-
"Chiến đấu với ung thư, chậm trễ là nguy hiểm"
-
"Đừng sợ ung thư, hãy chiến đấu với nó!"
Tại Hoa Kỳ và một số nền văn hóa khác, ung thư được coi như một căn bệnh/kẻ thù phải được "chiến đấu" để chấm dứt "cuộc bạo loạn dân sự"; một Cuộc chiến chống Ung thư đã được tuyên bố ở Mỹ. Các phép ẩn dụ liên quan đến "quân sự" rất phổ biến khi mô tả về ảnh hưởng của bệnh ung thư đối với con người, chúng nhấn mạnh cả tình trạng sức khỏe của bệnh nhân và sự cần thiết phải tự đưa ra các quyết định quan trọng ngay lập tức chứ không thể trì hoãn, phớt lờ hoặc dựa hoàn toàn vào người khác. Các ẩn dụ quân sự cũng giúp hợp lý hóa các phương pháp điều trị mạnh mẽ, độc hại (hay còn được gọi là "các biện pháp mạnh tay").[240][241]
Vào những năm 1970, một phương pháp điều trị ung thư thay thế tương đối phổ biến ở Mỹ là một dạng đặc biệt của liệu pháp nói chuyện, dựa trên quan điểm cho rằng ung thư là do thái độ xấu gây ra.[242] Theo quan điểm này, những người có "tính cách ung thư" — chán nản, kìm nén, chán ghét bản thân và ngại bày tỏ cảm xúc — biểu hiện ung thư thông qua ham muốn tiềm thức. Một số nhà trị liệu tâm lý nói rằng thay đổi cách nhìn của bệnh nhân về cuộc sống sẽ chữa khỏi bệnh ung thư.[242] Trong số các tác động khác, niềm tin này cho phép xã hội đổ lỗi cho nạn nhân vì đã gây ra bệnh ung thư (do vô thức "muốn" mắc bệnh) hoặc đã ngăn cản việc chữa khỏi bệnh (do không trở thành một người đủ hạnh phúc, không sợ hãi và yêu thương).[243] Nó cũng làm tăng sự lo lắng của bệnh nhân, vì họ tin tưởng không chính xác rằng những cảm xúc tự nhiên như buồn bã, tức giận hoặc sợ hãi sẽ rút ngắn cuộc sống của họ.[243] Ý tưởng này đã bị chế giễu bởi Susan Sontag, tác giả cuốn sách Bệnh tật là phép ẩn dụ, khi đang hồi phục sau điều trị ung thư vú vào năm 1978.[242] Mặc dù ý tưởng ban đầu hiện nay thường bị coi là vô nghĩa, nhưng quan điểm này một phần vẫn tồn tại ở dạng nhẹ hơn với niềm tin phổ biến, nhưng không chính xác, rằng cố ý nuôi dưỡng thói quen tư duy tích cực sẽ giúp tăng khả năng sống sót.[243] Cách suy nghĩ này đặc biệt mạnh mẽ trong những phong trào của các bệnh nhân ung thư vú.[243]
Một ý kiến về lý do tại sao những người bị ung thư thường bị đổ lỗi hoặc bị kỳ thị, gọi là giả thuyết "thế giới công bằng", là việc đổ lỗi cho bệnh ung thư về hành động hoặc thái độ của bệnh nhân cho phép những người đổ lỗi lấy lại cảm giác kiểm soát. Điều này dựa trên niềm tin của những người đổ lỗi rằng thế giới về cơ bản là hoàn toàn công bằng và vì vậy bất kỳ căn bệnh nguy hiểm nào, như ung thư, phải là dạng một hình phạt cho những quyết định xấu xa; trong giả thuyết về thế giới công bằng, những điều xấu sẽ không xảy ra với những người tốt.[244]
Ảnh hưởng kinh tế
[sửa | sửa mã nguồn]Tổng chi phí chăm sóc sức khỏe cho bệnh ung thư ở Mỹ được ước tính vào khoảng 80,2 tỷ đô la trong năm 2015.[245] Mặc dù chi tiêu cho chăm sóc sức khỏe liên quan đến ung thư đã tăng về mức tuyệt đối trong những thập kỷ gần đây, tỷ trọng chi tiêu của ngành y tế dành cho điều trị ung thư vẫn ở mức gần 5% trong khoảng thời gian từ những năm 1960 đến 2004.[246][247] Một mẫu hình tương tự cũng được quan sát tại châu Âu; tại đây, khoảng 6% tổng chi phí chăm sóc sức khỏe được chi cho điều trị ung thư.[248][249] Ngoài chi phí chăm sóc sức khỏe, bệnh ung thư gây ra các chi phí gián tiếp dưới dạng giảm năng suất lao động do nghỉ ốm, mất khả năng lao động và tàn tật vĩnh viễn cũng như tử vong sớm trong độ tuổi lao động. Nguyên nhân ung thư cũng gây tốn kém cho việc chăm sóc không chính thức. Chi phí gián tiếp và chi phí chăm sóc không chính thức thường được ước tính cao hơn hoặc bằng chi phí chăm sóc sức khỏe của bệnh ung thư.[249][250]
Nơi làm việc
[sửa | sửa mã nguồn]Tại Hoa Kỳ, ung thư được Ủy ban Cơ hội Việc làm Bình đẳng (EEOC) xếp vào danh mục bảo vệ, chủ yếu do những bệnh nhân ung thư có thể bị phân biệt đối xử tại nơi làm việc.[251] Phân biệt đối xử tại nơi làm việc có thể xảy ra nếu người sử dụng lao động lầm tưởng rằng một người mắc bệnh ung thư sẽ không thể làm việc hiệu quả và có thể xin nghỉ ốm nhiều hơn những nhân viên khác. Người sử dụng lao động cũng có thể đưa ra quyết định tuyển dụng hoặc sa thải dựa trên quan niệm sai lầm về những khuyết tật liên quan đến ung thư nếu có. EEOC sẽ cung cấp các hướng dẫn phỏng vấn cho người sử dụng lao động, cũng như đưa ra danh sách các giải pháp khả thi để đánh giá và điều trị nhân viên mắc bệnh ung thư.[251]
Nghiên cứu ung thư
[sửa | sửa mã nguồn]
Vì ung thư không phải là một bệnh đơn lẻ mà là một nhóm các bệnh,[252][253] khả năng tồn tại một "phương thuốc trị ung thư" duy nhất không cao hơn khả năng tồn tại một liệu pháp duy nhất có thể chữa được tất cả các bệnh truyền nhiễm.[254] Các chất ngăn hình thành mạch máu từng được cho là có tiềm năng trở thành một phương pháp điều trị "bách phát bách trúng" cho nhiều loại ung thư, song điều này là không chính xác.[255] Thuốc ngăn hình thành mạch máu và các phương pháp điều trị ung thư khác được sử dụng kết hợp để giảm tỷ lệ mắc và tử vong do ung thư.[256]
Các phương pháp điều trị ung thư thực nghiệm được nghiên cứu trong các thử nghiệm lâm sàng để so sánh phương pháp điều trị được đề xuất với phương pháp điều trị tốt nhất hiện có. Các phương pháp điều trị tỏ ra thành công ở một loại ung thư có thể được thử nghiệm với các loại ung thư khác.[257] Các xét nghiệm chẩn đoán đang được phát triển để có thể tìm ra các liệu pháp phù hợp với từng bệnh nhân, dựa trên "hồ sơ" sinh học của họ.[258]
Nghiên cứu ung thư tập trung vào các vấn đề sau:
- Tác nhân (ví dụ: virus) và các sự kiện (ví dụ: đột biến) gây ra hoặc tạo điều kiện cho những thay đổi di truyền ở các tế bào có thể trở thành tế bào ung thư.
- Bản chất chính xác của tổn thương di truyền và các gen bị ảnh hưởng bởi nó.
- Hậu quả của những thay đổi di truyền đó đối với hoạt động sống của tế bào, cả trong việc tạo ra các đặc tính nổi bật của tế bào ung thư và tạo điều kiện cho các sự kiện di truyền bổ sung dẫn đến sự tiến triển của bệnh.
Việc hiểu rõ hơn sinh học phân tử và sinh học tế bào nhờ nghiên cứu ung thư đã cho ra đời các phương pháp điều trị ung thư mới kể từ khi Tổng thống Mỹ Richard Nixon phát động "Cuộc chiến chống Ung thư" vào năm 1971. Kể từ đó, quốc gia này đã chi hơn 200 tỷ USD cho nghiên cứu ung thư, bao gồm nguồn lực từ cả khu vực công và tư nhân.[259] Tỷ lệ tử vong do ung thư (hiệu chỉnh theo quy mô và độ tuổi của dân số) đã giảm năm phần trăm từ năm 1950 đến năm 2005.[260]
Cạnh tranh về các nguồn lực tài chính dường như đã kìm hãm sự sáng tạo, hợp tác, chấp nhận rủi ro và tư duy nguyên bản cần thiết để tạo ra những khám phá cơ bản, các nghiên cứu rủi ro thấp với những bước tiến nhỏ được ưu tiên hơn nhiều so với nghiên cứu sáng tạo hơn, rủi ro hơn.[261][262][263][264]
Các liệu pháp virus (virotherapy), sử dụng virus biến đổi để điều trị ung thư, cũng đang được nghiên cứu.[265]
Mang thai
[sửa | sửa mã nguồn]Ung thư ảnh hưởng đến khoảng 1 trong 1.000 phụ nữ mang thai. Các bệnh ung thư phổ biến nhất được phát hiện trong thời kỳ mang thai cũng giống như các bệnh ung thư phổ biến nhất được tìm thấy ở phụ nữ không mang thai trong độ tuổi sinh đẻ: ung thư vú, ung thư cổ tử cung, ung thư bạch cầu, ung thư hạch, u ác tính, ung thư buồng trứng và ung thư đại trực tràng.[266]
Việc chẩn đoán một bệnh ung thư mới ở phụ nữ mang thai là rất khó, một phần là do các triệu chứng dễ bị lầm tưởng thành các cảm giác khó chịu bình thường liên quan đến thai kỳ. Do đó, ung thư thường được phát hiện ở giai đoạn muộn hơn mức trung bình. Một số kỹ thuật hình ảnh, chẳng hạn như MRI (chụp cộng hưởng từ), chụp CT, siêu âm và chụp X-quang tuyến vú có che chắn thai nhi được coi là an toàn trong thai kỳ; một số khác, chẳng hạn như chụp PET, thì không an toàn.[266]
Việc điều trị ung thư ở phụ nữ mang thai nhìn chung là giống như đối với phụ nữ bình thường. Tuy nhiên, xạ trị và thuốc phóng xạ thường được tránh sử dụng trong giai đoạn này, đặc biệt là nếu liều cho thai nhi có thể vượt quá 100 cGy. Trong một số trường hợp, một số hoặc tất cả các phương pháp điều trị được hoãn lại cho đến sau khi sinh nếu ung thư được chẩn đoán vào cuối thai kỳ. Sinh sớm thường được sử dụng để thúc đẩy thời gian bắt đầu điều trị. Phẫu thuật nói chung là an toàn, nhưng phẫu thuật vùng chậu trong ba tháng đầu tiên có thể gây sẩy thai. Một số phương pháp điều trị, đặc biệt là một số loại thuốc hóa trị được sử dụng trong ba tháng đầu, làm tăng nguy cơ dị tật bẩm sinh và sẩy thai (sẩy thai tự nhiên và thai chết lưu).[266]
Phá thai tự chọn là không bắt buộc và đối với các dạng và giai đoạn ung thư phổ biến nhất, việc làm này cũng không cải thiện tỷ lệ sống sót của người mẹ. Trong một số trường hợp, chẳng hạn như ung thư tử cung tiến triển, không thể tiếp tục mang thai và ở những trường hợp khác, bệnh nhân có thể kết thúc thai kỳ để có thể bắt đầu hóa trị liệu tích cực.[266]
Một số phương pháp điều trị có thể cản trở khả năng sinh tự nhiên hoặc cho con bú của người mẹ.[266] Những bệnh nhân mắc ung thư cổ tử cung có thể sẽ phải sinh mổ. Bức xạ đến vú làm giảm khả năng tiết sữa của vú đó và tăng nguy cơ viêm tuyến vú. Ngoài ra, khi hóa trị sau khi sinh, nhiều loại thuốc xuất hiện trong sữa mẹ, có thể gây hại cho em bé.[266]
Các động vật khác
[sửa | sửa mã nguồn]Ung thư học thú y, tập trung chủ yếu vào chó và mèo, là một chuyên khoa đang phát triển ở các nước giàu có và các hình thức điều trị chủ yếu cho người như phẫu thuật và xạ trị có thể được cung cấp. Các loại ung thư phổ biến nhất khác nhau, nhưng gánh nặng ung thư dường như ở thú nuôi ít nhất cũng cao tương đương với người. Động vật, điển hình là các loài gặm nhấm, thường được sử dụng trong nghiên cứu ung thư. Bên cạnh đó, các nghiên cứu về ung thư tự nhiên ở các động vật lớn hơn có thể mang lại lợi ích cho nghiên cứu ung thư ở người.[267]
Ở các động vật khác, một số loại ung thư có thể lây truyền đã được mô tả, trong đó ung thư lây lan giữa các động vật bằng cách truyền các tế bào khối u. Hiện tượng này được thấy ở những con chó mắc bệnh sarcoma Sticker (còn được gọi là "khối u hoa liễu truyền được ở chó"), và ở những con quỷ Tasmania mắc bệnh u mặt quỷ (DFTD).[268]
Xem thêm
[sửa | sửa mã nguồn]- Ung thư học
- Các phytochemical trong thực phẩm
- Ngày ung thư thế giới
- Đau trong ung thư
- Tác nhân gây ung thư
- Các nguyên nhân gây tử vong trong ung thư
- Rượu và ung thư
- Chế độ ăn uống và ung thư
Chú thích
[sửa | sửa mã nguồn]- ^ a b c “Cancer – Signs and symptoms”. NHS Choices. Lưu trữ bản gốc ngày 8 tháng 6 năm 2014. Truy cập ngày 10 tháng 6 năm 2014.
- ^ a b c d e f g h “Cancer”. World Health Organization. ngày 12 tháng 9 năm 2018. Bản gốc lưu trữ ngày 18 tháng 12 năm 2020. Truy cập ngày 19 tháng 12 năm 2018.
- ^ a b c d e f g h Anand P, Kunnumakkara AB, Sundaram C, Harikumar KB, Tharakan ST, Lai OS, Sung B, Aggarwal BB (tháng 9 năm 2008). “Cancer is a preventable disease that requires major lifestyle changes”. Pharmaceutical Research. 25 (9): 2097–116. doi:10.1007/s11095-008-9661-9. PMC 2515569. PMID 18626751.
- ^ a b c d “Targeted Cancer Therapies”. cancer.gov. National Cancer Institute. ngày 26 tháng 2 năm 2018. Bản gốc lưu trữ ngày 17 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ a b “SEER Stat Fact Sheets: All Cancer Sites”. National Cancer Institute. Bản gốc lưu trữ ngày 26 tháng 9 năm 2010. Truy cập ngày 18 tháng 6 năm 2014.
- ^ a b GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (ngày 8 tháng 10 năm 2016). “Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015”. Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ^ a b c d “Defining Cancer”. National Cancer Institute. ngày 17 tháng 9 năm 2007. Bản gốc lưu trữ ngày 21 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ “Obesity and Cancer Risk”. National Cancer Institute. ngày 3 tháng 1 năm 2012. Lưu trữ bản gốc ngày 4 tháng 7 năm 2015. Truy cập ngày 4 tháng 7 năm 2015.
- ^ Jayasekara H, MacInnis RJ, Room R, English DR (tháng 5 năm 2016). “Long-Term Alcohol Consumption and Breast, Upper Aero-Digestive Tract and Colorectal Cancer Risk: A Systematic Review and Meta-Analysis”. Alcohol and Alcoholism. 51 (3): 315–30. doi:10.1093/alcalc/agv110. PMID 26400678.
- ^ a b c d e f g “1.1”. World Cancer Report 2014. World Health Organization. 2014. ISBN 978-92-832-0429-9. Bản gốc lưu trữ ngày 12 tháng 7 năm 2017.
- ^ “Heredity and Cancer”. American Cancer Society. Bản gốc lưu trữ ngày 2 tháng 8 năm 2013. Truy cập ngày 22 tháng 7 năm 2013.
- ^ “How is cancer diagnosed?”. American Cancer Society. ngày 29 tháng 3 năm 2013. Bản gốc lưu trữ ngày 14 tháng 7 năm 2014. Truy cập ngày 10 tháng 6 năm 2014.
- ^ a b c Kushi LH, Doyle C, McCullough M, Rock CL, Demark-Wahnefried W, Bandera EV, Gapstur S, Patel AV, Andrews K, Gansler T. “American Cancer Society Guidelines on nutrition and physical activity for cancer prevention: reducing the risk of cancer with healthy food choices and physical activity”. CA Cancer J Clin. 62 (1): 30–67. doi:10.3322/caac.20140. PMID 22237782.
- ^ Parkin DM, Boyd L, Walker LC (tháng 12 năm 2011). “16. The fraction of cancer attributable to lifestyle and environmental factors in the UK in 2010”. British Journal of Cancer. 105 Suppl 2: S77–81. doi:10.1038/bjc.2011.489. PMC 3252065. PMID 22158327.
- ^ a b “4.7”. World Cancer Report 2014. World Health Organization. 2014. ISBN 978-92-832-0429-9. Lưu trữ bản gốc ngày 12 tháng 7 năm 2017.
- ^ “1.3”. World Cancer Report 2014. World Health Organization. 2014. ISBN 978-92-832-0429-9. Bản gốc lưu trữ ngày 12 tháng 7 năm 2017.
- ^ Sciacovelli, Marco; Schmidt, Christina; Maher, Eamonn R.; Frezza, Christian (2020). “Metabolic Drivers in Hereditary Cancer Syndromes”. Annual Review of Cancer Biology. 4: 77–97. doi:10.1146/annurev-cancerbio-030419-033612.
- ^ GBD 2015 Mortality and Causes of Death, Collaborators. (ngày 8 tháng 10 năm 2016). “Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015”. Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ^ a b c d e f g h Jemal A, Bray F, Center MM, Ferlay J, Ward E, Forman D (tháng 2 năm 2011). “Global cancer statistics”. Ca. 61 (2): 69–90. doi:10.3322/caac.20107. PMID 21296855. Bản gốc lưu trữ ngày 4 tháng 12 năm 2020. Truy cập ngày 18 tháng 8 năm 2020.
- ^ “6.7”. World Cancer Report 2014. World Health Organization. 2014. ISBN 978-92-832-0429-9. Lưu trữ bản gốc ngày 12 tháng 7 năm 2017.
- ^ “Nguyên nhân ngày càng nhiều người Việt mắc ung thư”. vietnamnet. Truy cập ngày 19 tháng 8 năm 2022.
- ^ “What is cancer?”. cancer.gov. National Cancer Institute. ngày 17 tháng 9 năm 2007. Bản gốc lưu trữ ngày 21 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ “Cancer Glossary”. cancer.org. American Cancer Society. Bản gốc lưu trữ ngày 1 tháng 9 năm 2013. Truy cập ngày 11 tháng 9 năm 2013.
- ^ a b c d Hanahan D, Weinberg RA (tháng 1 năm 2000). “The hallmarks of cancer”. Cell. 100 (1): 57–70. doi:10.1016/S0092-8674(00)81683-9. PMID 10647931.
- ^ a b Hanahan D, Weinberg RA (tháng 3 năm 2011). “Hallmarks of cancer: the next generation”. Cell. 144 (5): 646–74. doi:10.1016/j.cell.2011.02.013. PMID 21376230.
- ^ a b c d Little JB (2000). “Chapter 1: Molecular Biology”. Trong Kufe DW, Pollock RE, Weichselbaum RR, Bast RC, Gansler TS, Holland JF, Frei E (biên tập). Cancer medicine (ấn bản thứ 6). Hamilton, Ont: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 2 tháng 1 năm 2016.
- ^ Anguiano L, Mayer DK, Piven ML, Rosenstein D (tháng 8 năm 2012). “A literature review of suicide in cancer patients”. Cancer Nursing. 35 (4): E14–26. doi:10.1097/NCC.0b013e31822fc76c. PMID 21946906.
- ^ O'Dell, edited by Michael D. Stubblefield, Michael W. (2009). Cancer rehabilitation principles and practice. New York: Demos Medical. tr. 983. ISBN 978-1-933864-33-4.Quản lý CS1: văn bản dư: danh sách tác giả (liên kết)
- ^ Fearon K, Strasser F, Anker SD, Bosaeus I, Bruera E, Fainsinger RL, và đồng nghiệp (tháng 5 năm 2011). “Definition and classification of cancer cachexia: an international consensus”. The Lancet. Oncology. 12 (5): 489–95. doi:10.1016/S1470-2045(10)70218-7. PMID 21296615.
- ^ Dimitriadis GK, Angelousi A, Weickert MO, Randeva HS, Kaltsas G, Grossman A (tháng 7 năm 2017). “Paraneoplastic endocrine syndromes”. Endocrine-Related Cancer. 24 (6): R173–R190. doi:10.1530/ERC-17-0036. PMID 28341725.
- ^ “Share of cancer deaths attributed to tobacco”. Our World in Data. Truy cập ngày 5 tháng 3 năm 2020.
- ^ Manton K, Akushevich I, Kravchenko J (ngày 28 tháng 12 năm 2008). Cancer Mortality and Morbidity Patterns in the U.S. Population: An Interdisciplinary Approach. Springer Science & Business Media. ISBN 978-0-387-78193-8.
Thuật ngữ môi trường không chỉ đề cập đến không khí, nước và đất mà còn dùng để chỉ các chất và điều kiện tại nhà ở và nơi làm việc, bao gồm chế độ ăn uống, việc hút thuốc lá, rượu, ma túy, sự phơi nhiễm với hóa chất, ánh sáng mặt trời, bức xạ ion hóa, trường điện từ, các tác nhân lây nhiễm, v.v. Các yếu tố lối sống, kinh tế và hành vi đều là những khía cạnh của môi trường sống của chúng ta.
- ^ Islami F, Goding Sauer A, Miller KD, Siegel RL, Fedewa SA, Jacobs EJ, McCullough ML, Patel AV, Ma J, Soerjomataram I, Flanders WD, Brawley OW, Gapstur SM, Jemal A (tháng 1 năm 2018). “Proportion and number of cancer cases and deaths attributable to potentially modifiable risk factors in the United States”. Ca. 68 (1): 31–54. doi:10.3322/caac.21440. PMID 29160902.
- ^ a b Cohen S, Murphy ML, Prather AA (tháng 1 năm 2019). “Ten Surprising Facts About Stressful Life Events and Disease Risk”. Annual Review of Psychology. 70: 577–597. doi:10.1146/annurev-psych-010418-102857. PMC 6996482. PMID 29949726.
kết luận mạnh mẽ nhất rút ra từ nhiều thập kỷ nghiên cứu về các yếu tố gây stress và ung thư là: các sự kiện căng thẳng có thể liên quan đến việc giảm khả năng sống sót của bệnh ung thư nhưng có lẽ không liên quan đến tỷ lệ mắc bệnh (Chida et al. 2008).
- ^ Heikkilä K, Nyberg ST, Theorell T, Fransson EI, Alfredsson L, Bjorner JB, và đồng nghiệp (tháng 2 năm 2013). “Work stress and risk of cancer: meta-analysis of 5700 incident cancer events in 116,000 European men and women”. BMJ. 346: f165. doi:10.1136/bmj.f165. PMC 3567204. PMID 23393080.
- ^ Tolar J, Neglia JP (tháng 6 năm 2003). “Transplacental and other routes of cancer transmission between individuals”. Journal of Pediatric Hematology/Oncology. 25 (6): 430–4. doi:10.1097/00043426-200306000-00002. PMID 12794519.
- ^ Biesalski HK, Bueno de Mesquita B, Chesson A, Chytil F, Grimble R, Hermus RJ, Köhrle J, Lotan R, Norpoth K, Pastorino U, Thurnham D (1998). “European Consensus Statement on Lung Cancer: risk factors and prevention. Lung Cancer Panel”. Ca. 48 (3): 167–76, discussion 164–66. doi:10.3322/canjclin.48.3.167. PMID 9594919.
- ^ Kuper H, Boffetta P, Adami HO (tháng 9 năm 2002). “Tobacco use and cancer causation: association by tumour type”. Journal of Internal Medicine. 252 (3): 206–24. doi:10.1046/j.1365-2796.2002.01022.x. PMID 12270001.
- ^ a b Kuper H, Adami HO, Boffetta P (tháng 6 năm 2002). “Tobacco use, cancer causation and public health impact”. Journal of Internal Medicine. 251 (6): 455–66. doi:10.1046/j.1365-2796.2002.00993.x. PMID 12028500.
- ^ Sasco AJ, Secretan MB, Straif K (tháng 8 năm 2004). “Tobacco smoking and cancer: a brief review of recent epidemiological evidence”. Lung Cancer. 45 Suppl 2: S3–9. doi:10.1016/j.lungcan.2004.07.998. PMID 15552776.
- ^ Thun MJ, Jemal A (tháng 10 năm 2006). “How much of the decrease in cancer death rates in the United States is attributable to reductions in tobacco smoking?”. Tobacco Control. 15 (5): 345–47. doi:10.1136/tc.2006.017749. PMC 2563648. PMID 16998161.
- ^ Dubey S, Powell CA (tháng 5 năm 2008). “Update in lung cancer 2007”. American Journal of Respiratory and Critical Care Medicine. 177 (9): 941–46. doi:10.1164/rccm.200801-107UP. PMC 2720127. PMID 18434333.
- ^ Schütze M, Boeing H, Pischon T, Rehm J, Kehoe T, Gmel G, Olsen A, Tjønneland AM, Dahm CC, Overvad K, Clavel-Chapelon F, Boutron-Ruault MC, Trichopoulou A, Benetou V, Zylis D, Kaaks R, Rohrmann S, Palli D, Berrino F, Tumino R, Vineis P, Rodríguez L, Agudo A, Sánchez MJ, Dorronsoro M, Chirlaque MD, Barricarte A, Peeters PH, van Gils CH, Khaw KT, Wareham N, Allen NE, Key TJ, Boffetta P, Slimani N, Jenab M, Romaguera D, Wark PA, Riboli E, Bergmann MM (tháng 4 năm 2011). “Alcohol attributable burden of incidence of cancer in eight European countries based on results from prospective cohort study”. BMJ. 342: d1584. doi:10.1136/bmj.d1584. PMC 3072472. PMID 21474525.
- ^ Irigaray P, Newby JA, Clapp R, Hardell L, Howard V, Montagnier L, Epstein S, Belpomme D (tháng 12 năm 2007). “Lifestyle-related factors and environmental agents causing cancer: an overview”. Biomedicine & Pharmacotherapy. 61 (10): 640–58. doi:10.1016/j.biopha.2007.10.006. PMID 18055160.
- ^ a b “WHO calls for prevention of cancer through healthy workplaces” (Thông cáo báo chí). World Health Organization. ngày 27 tháng 4 năm 2007. Bản gốc lưu trữ ngày 12 tháng 10 năm 2007. Truy cập ngày 13 tháng 10 năm 2007.
- ^ a b c Kushi LH, Byers T, Doyle C, Bandera EV, McCullough M, McTiernan A, Gansler T, Andrews KS, Thun MJ (2006). “American Cancer Society Guidelines on Nutrition and Physical Activity for cancer prevention: reducing the risk of cancer with healthy food choices and physical activity”. Ca. 56 (5): 254–81, quiz 313–14. doi:10.3322/canjclin.56.5.254. PMID 17005596.
- ^ Bhaskaran K, Douglas I, Forbes H, dos-Santos-Silva I, Leon DA, Smeeth L (tháng 8 năm 2014). “Body-mass index and risk of 22 specific cancers: a population-based cohort study of 5·24 million UK adults”. Lancet. 384 (9945): 755–65. doi:10.1016/S0140-6736(14)60892-8. PMC 4151483. PMID 25129328.
- ^ a b c Park S, Bae J, Nam BH, Yoo KY (2008). “Aetiology of cancer in Asia”. Asian Pacific Journal of Cancer Prevention. 9 (3): 371–80. PMID 18990005. Bản gốc lưu trữ ngày 4 tháng 9 năm 2011.
- ^ Brenner H, Rothenbacher D, Arndt V (2009). Epidemiology of stomach cancer. Methods in Molecular Biology (Clifton, NJ). Methods in Molecular Biology. 472. tr. 467–77. doi:10.1007/978-1-60327-492-0_23. ISBN 978-1-60327-491-3. PMC 2166976. PMID 19107449.
- ^ Buell P, Dunn JE (tháng 5 năm 1965). “Cancer Mortality Among Japanese Issei and Nisei of California”. Cancer. 18 (5): 656–64. doi:10.1002/1097-0142(196505)18:5<656::AID-CNCR2820180515>3.0.CO;2-3. PMID 14278899.
- ^ Pagano JS, Blaser M, Buendia MA, Damania B, Khalili K, Raab-Traub N, Roizman B (tháng 12 năm 2004). “Infectious agents and cancer: criteria for a causal relation”. Seminars in Cancer Biology. 14 (6): 453–71. doi:10.1016/j.semcancer.2004.06.009. PMID 15489139.
- ^ Ljubojevic S, Skerlev M (2014). “HPV-associated diseases”. Clinics in Dermatology. 32 (2): 227–34. doi:10.1016/j.clindermatol.2013.08.007. PMID 24559558.
- ^ Samaras V, Rafailidis PI, Mourtzoukou EG, Peppas G, Falagas ME (tháng 6 năm 2010). “Chronic bacterial and parasitic infections and cancer: a review”. Journal of Infection in Developing Countries. 4 (5): 267–81. doi:10.3855/jidc.819. PMID 20539059. Bản gốc lưu trữ ngày 4 tháng 10 năm 2011.
- ^ a b “Radiation” (bằng tiếng Anh). National Cancer Institute. ngày 29 tháng 4 năm 2015. Bản gốc lưu trữ ngày 16 tháng 12 năm 2020. Truy cập ngày 8 tháng 6 năm 2019.
- ^ a b c “Sunlight” (bằng tiếng Anh). National Cancer Institute. ngày 29 tháng 4 năm 2015. Bản gốc lưu trữ ngày 20 tháng 11 năm 2020. Truy cập ngày 8 tháng 6 năm 2019.
- ^ “Cancer prevention”. Tổ chức Y tế Thế giới. Bản gốc lưu trữ ngày 22 tháng 12 năm 2020. Truy cập ngày 8 tháng 6 năm 2019.
- ^ a b c d e Little JB (2000). “Chapter 14: Ionizing Radiation”. Trong Kufe DW, Pollock RE, Weichselbaum RR, Bast RC, Gansler TS, Holland JF, Frei E (biên tập). Cancer medicine (ấn bản thứ 6). Hamilton, Ont: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 2 tháng 1 năm 2016.
- ^ Brenner DJ, Hall EJ (tháng 11 năm 2007). “Computed tomography—an increasing source of radiation exposure”. The New England Journal of Medicine. 357 (22): 2277–84. doi:10.1056/NEJMra072149. PMID 18046031.
- ^ a b Cleaver JE, Mitchell DL (2000). “15. Ultraviolet Radiation Carcinogenesis”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 4 tháng 9 năm 2015. Truy cập ngày 31 tháng 1 năm 2011.
- ^ “IARC classifies radiofrequency electromagnetic fields as possibly carcinogenic to humans” (PDF). World Health Organization. Bản gốc (PDF) lưu trữ ngày 1 tháng 6 năm 2011.
- ^ “Electromagnetic Fields and Cancer”. National Cancer Institute. ngày 7 tháng 1 năm 2019. Bản gốc lưu trữ ngày 23 tháng 12 năm 2020. Truy cập ngày 8 tháng 6 năm 2019.
- ^ “Cell Phones and Cancer Risk – National Cancer Institute”. Cancer.gov. ngày 8 tháng 5 năm 2013. Bản gốc lưu trữ ngày 16 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ a b Roukos DH (tháng 4 năm 2009). “Genome-wide association studies: how predictable is a person's cancer risk?”. Expert Review of Anticancer Therapy. 9 (4): 389–92. doi:10.1586/era.09.12. PMID 19374592.
- ^ Cunningham D, Atkin W, Lenz HJ, Lynch HT, Minsky B, Nordlinger B, Starling N (tháng 3 năm 2010). “Colorectal cancer”. Lancet. 375 (9719): 1030–47. doi:10.1016/S0140-6736(10)60353-4. PMID 20304247.
- ^ Kampman, E. (2007). “A First-Degree Relative with Colorectal Cancer: What Are We Missing?”. Cancer Epidemiology, Biomarkers & Prevention. 16 (1): 1–3. doi:10.1158/1055-9965.EPI-06-0984. ISSN 1055-9965. PMID 17220324.
- ^ Coté ML, Liu M, Bonassi S, Neri M, Schwartz AG, Christiani DC, và đồng nghiệp (tháng 9 năm 2012). “Increased risk of lung cancer in individuals with a family history of the disease: a pooled analysis from the International Lung Cancer Consortium”. European Journal of Cancer. 48 (13): 1957–68. doi:10.1016/j.ejca.2012.01.038. PMC 3445438. PMID 22436981.
- ^ Bruner DW, Moore D, Parlanti A, Dorgan J, Engstrom P (tháng 12 năm 2003). “Relative risk of prostate cancer for men with affected relatives: systematic review and meta-analysis”. International Journal of Cancer. 107 (5): 797–803. doi:10.1002/ijc.11466. PMID 14566830.
- ^ Singletary, S. Eva (2003). “Rating the Risk Factors for Breast Cancer”. Annals of Surgery. 237 (4): 474–82. doi:10.1097/01.SLA.0000059969.64262.87. ISSN 0003-4932. PMC 1514477. PMID 12677142.
- ^ Green J, Cairns BJ, Casabonne D, Wright FL, Reeves G, Beral V (tháng 8 năm 2011). “Height and cancer incidence in the Million Women Study: prospective cohort, and meta-analysis of prospective studies of height and total cancer risk”. The Lancet. Oncology. 12 (8): 785–94. doi:10.1016/S1470-2045(11)70154-1. PMC 3148429. PMID 21782509.
- ^ a b c d e Maltoni CF, Holland JF (2000). “Chapter 16: Physical Carcinogens”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 4 tháng 9 năm 2015. Truy cập ngày 31 tháng 1 năm 2011.
- ^ a b c d e f g Gaeta JF (2000). “Chapter 17: Trauma and Inflammation”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 4 tháng 9 năm 2015. Truy cập ngày 27 tháng 1 năm 2011.
- ^ Colotta F, Allavena P, Sica A, Garlanda C, Mantovani A (tháng 7 năm 2009). “Cancer-related inflammation, the seventh hallmark of cancer: links to genetic instability”. Carcinogenesis (review). 30 (7): 1073–81. doi:10.1093/carcin/bgp127. PMID 19468060.
- ^ Ungefroren H, Sebens S, Seidl D, Lehnert H, Hass R (tháng 9 năm 2011). “Interaction of tumor cells with the microenvironment”. Cell Communication and Signaling. 9 (18): 18. doi:10.1186/1478-811X-9-18. PMC 3180438. PMID 21914164.
- ^ Mantovani A (tháng 6 năm 2010). “Molecular pathways linking inflammation and cancer”. Current Molecular Medicine (review). 10 (4): 369–73. doi:10.2174/156652410791316968. PMID 20455855.
- ^ Borrello MG, Degl'Innocenti D, Pierotti MA (tháng 8 năm 2008). “Inflammation and cancer: the oncogene-driven connection”. Cancer Letters (review). 267 (2): 262–70. doi:10.1016/j.canlet.2008.03.060. PMID 18502035.
- ^ a b c d e f g h i j Henderson BE, Bernstein L, Ross RK (2000). “Chapter 13: Hormones and the Etiology of Cancer”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 10 tháng 9 năm 2017. Truy cập ngày 27 tháng 1 năm 2011.
- ^ Rowlands MA, Gunnell D, Harris R, Vatten LJ, Holly JM, Martin RM (tháng 5 năm 2009). “Circulating insulin-like growth factor peptides and prostate cancer risk: a systematic review and meta-analysis”. International Journal of Cancer. 124 (10): 2416–29. doi:10.1002/ijc.24202. PMC 2743036. PMID 19142965.
- ^ Han Y, Chen W, Li P, Ye J (tháng 9 năm 2015). “Association Between Coeliac Disease and Risk of Any Malignancy and Gastrointestinal Malignancy: A Meta-Analysis”. Medicine. 94 (38): e1612. doi:10.1097/MD.0000000000001612. PMC 4635766. PMID 26402826.
- ^ Axelrad JE, Lichtiger S, Yajnik V (tháng 5 năm 2016). “Inflammatory bowel disease and cancer: The role of inflammation, immunosuppression, and cancer treatment”. World Journal of Gastroenterology. 22 (20): 4794–801. doi:10.3748/wjg.v22.i20.4794. PMC 4873872. PMID 27239106.
- ^ Croce CM (tháng 1 năm 2008). “Oncogenes and cancer”. The New England Journal of Medicine. 358 (5): 502–11. doi:10.1056/NEJMra072367. PMID 18234754.
- ^ Knudson AG (tháng 11 năm 2001). “Two genetic hits (more or less) to cancer”. Nature Reviews. Cancer. 1 (2): 157–62. doi:10.1038/35101031. PMID 11905807.
- ^ a b “Mutation”. Biology Online. 29 tháng 10 năm 2020. Truy cập ngày 30 tháng 12 năm 2020.
- ^ “Medical Definition of Philadelphia chromosome (Ph)”. MedicineNet. Truy cập ngày 30 tháng 12 năm 2020.
- ^ Coffin JM, Hughes SH, Varmus HE (1997). “Oncogenesis”. Retroviruses. Cold Spring Harbor (NY): Cold Spring Harbor Laboratory Press. ISBN 978-0879696504.
- ^ Elmore, Susan (tháng 12 năm 2007). “Apoptosis: A Review of Programmed Cell Death”. Toxicol Pathol: 495–516. doi:10.1080/01926230701320337.
- ^ Nelson DA, Tan TT, Rabson AB, Anderson D, Degenhardt K, White E (tháng 9 năm 2004). “Hypoxia and defective apoptosis drive genomic instability and tumorigenesis”. Genes & Development. 18 (17): 2095–107. doi:10.1101/gad.1204904. PMC 515288. PMID 15314031.
- ^ Merlo LM, Pepper JW, Reid BJ, Maley CC (tháng 12 năm 2006). “Cancer as an evolutionary and ecological process”. Nature Reviews. Cancer. 6 (12): 924–35. doi:10.1038/nrc2013. PMID 17109012.
- ^ Baylin SB, Ohm JE (tháng 2 năm 2006). “Epigenetic gene silencing in cancer – a mechanism for early oncogenic pathway addiction?”. Nature Reviews. Cancer. 6 (2): 107–16. doi:10.1038/nrc1799. PMID 16491070.
- ^ Kanwal R, Gupta S (tháng 4 năm 2012). “Epigenetic modifications in cancer”. Clinical Genetics. 81 (4): 303–11. doi:10.1111/j.1399-0004.2011.01809.x. PMC 3590802. PMID 22082348.
- ^ Baldassarre G, Battista S, Belletti B, Thakur S, Pentimalli F, Trapasso F, Fedele M, Pierantoni G, Croce CM, Fusco A (tháng 4 năm 2003). “Negative regulation of BRCA1 gene expression by HMGA1 proteins accounts for the reduced BRCA1 protein levels in sporadic breast carcinoma”. Molecular and Cellular Biology. 23 (7): 2225–38. doi:10.1128/MCB.23.7.2225-2238.2003. PMC 150734. PMID 12640109./
- ^ Schnekenburger M, Diederich M (tháng 3 năm 2012). “Epigenetics Offer New Horizons for Colorectal Cancer Prevention”. Current Colorectal Cancer Reports. 8 (1): 66–81. doi:10.1007/s11888-011-0116-z. PMC 3277709. PMID 22389639.
- ^ Jacinto FV, Esteller M (tháng 7 năm 2007). “Mutator pathways unleashed by epigenetic silencing in human cancer”. Mutagenesis. 22 (4): 247–53. doi:10.1093/mutage/gem009. PMID 17412712.
- ^ Lahtz C, Pfeifer GP (tháng 2 năm 2011). “Epigenetic changes of DNA repair genes in cancer”. Journal of Molecular Cell Biology. 3 (1): 51–8. doi:10.1093/jmcb/mjq053. PMC 3030973. PMID 21278452.
- ^ Bernstein C, Nfonsam V, Prasad AR, Bernstein H (tháng 3 năm 2013). “Epigenetic field defects in progression to cancer”. World Journal of Gastrointestinal Oncology. 5 (3): 43–49. doi:10.4251/wjgo.v5.i3.43. PMC 3648662. PMID 23671730.
- ^ Narayanan L, Fritzell JA, Baker SM, Liskay RM, Glazer PM (tháng 4 năm 1997). “Elevated levels of mutation in multiple tissues of mice deficient in the DNA mismatch repair gene Pms2”. Proceedings of the National Academy of Sciences of the United States of America. 94 (7): 3122–27. Bibcode:1997PNAS...94.3122N. doi:10.1073/pnas.94.7.3122. PMC 20332. PMID 9096356.
- ^ Hegan DC, Narayanan L, Jirik FR, Edelmann W, Liskay RM, Glazer PM (tháng 12 năm 2006). “Differing patterns of genetic instability in mice deficient in the mismatch repair genes Pms2, Mlh1, Msh2, Msh3 and Msh6”. Carcinogenesis. 27 (12): 2402–08. doi:10.1093/carcin/bgl079. PMC 2612936. PMID 16728433.
- ^ Tutt AN, van Oostrom CT, Ross GM, van Steeg H, Ashworth A (tháng 3 năm 2002). “Disruption of Brca2 increases the spontaneous mutation rate in vivo: synergism with ionizing radiation”. EMBO Reports. 3 (3): 255–60. doi:10.1093/embo-reports/kvf037. PMC 1084010. PMID 11850397.
- ^ German J (tháng 3 năm 1969). “Bloom's syndrome. I. Genetical and clinical observations in the first twenty-seven patients”. American Journal of Human Genetics. 21 (2): 196–227. PMC 1706430. PMID 5770175.
- ^ O'Hagan HM, Mohammad HP, Baylin SB (tháng 8 năm 2008). Lee JT (biên tập). “Double strand breaks can initiate gene silencing and SIRT1-dependent onset of DNA methylation in an exogenous promoter CpG island”. PLOS Genetics. 4 (8): e1000155. doi:10.1371/journal.pgen.1000155. PMC 2491723. PMID 18704159.
- ^ Cuozzo C, Porcellini A, Angrisano T, Morano A, Lee B, Di Pardo A, Messina S, Iuliano R, Fusco A, Santillo MR, Muller MT, Chiariotti L, Gottesman ME, Avvedimento EV (tháng 7 năm 2007). “DNA damage, homology-directed repair, and DNA methylation”. PLOS Genetics. 3 (7): e110. doi:10.1371/journal.pgen.0030110. PMC 1913100. PMID 17616978.
- ^ Malkin D (tháng 4 năm 2011). “Li-fraumeni syndrome”. Genes & Cancer. 2 (4): 475–84. doi:10.1177/1947601911413466. PMC 3135649. PMID 21779515.
- ^ Fearon ER (tháng 11 năm 1997). “Human cancer syndromes: clues to the origin and nature of cancer”. Science. 278 (5340): 1043–50. Bibcode:1997Sci...278.1043F. doi:10.1126/science.278.5340.1043. PMID 9353177.
- ^ Vogelstein B, Papadopoulos N, Velculescu VE, Zhou S, Diaz LA, Kinzler KW (tháng 3 năm 2013). “Cancer genome landscapes”. Science. 339 (6127): 1546–58. Bibcode:2013Sci...339.1546V. doi:10.1126/science.1235122. PMC 3749880. PMID 23539594.
- ^ a b “Metastatic Cancer: Questions and Answers”. National Cancer Institute. ngày 12 tháng 5 năm 2015. Bản gốc lưu trữ ngày 16 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ “What is Metastasized Cancer?”. National Comprehensive Cancer Network. Bản gốc lưu trữ ngày 7 tháng 7 năm 2013. Truy cập ngày 18 tháng 7 năm 2013.
- ^ a b c Zheng J (2012). “Energy metabolism of cancer: Glycolysis versus oxidative phosphorylation (Review)”. Oncology Letters. 4 (6): 1151–1157. doi:10.3892/ol.2012.928. PMC 3506713. PMID 23226794.
- ^ Seyfried TN, Shelton LM (2010). “Cancer as a metabolic disease”. Nutrition & Metabolism. 7: 7. doi:10.1186/1743-7075-7-7. PMC 2845135. PMID 20181022.
- ^ Weiss JM (2020). “The promise and peril of targeting cell metabolism for cancer therapy”. Cancer Immunology, Immunotherapy. 69 (2): 255–261. doi:10.1007/s00262-019-02432-7. PMC 7004869. PMID 31781842.
- ^ a b Al-Azzam N (2020). “Sirtuin 6 and metabolic genes interplay in Warburg effect in cancers”. Journal of Clinical Biochemistry and Nutrition. 66 (3): 169–175. doi:10.3164/jcbn.19-110. PMC 7263929. PMID 32523242.
- ^ Farhadi P, Yarani R, Dokaneheifard S, Mansouri K (2020). “The emerging role of targeting cancer metabolism for cancer therapy”. Tumor Biology. 42 (10): 1010428320965284. doi:10.1177/1010428320965284.
- ^ Pavlova NN, Thompson CB (2016). “The Emerging Hallmarks of Cancer Metabolism”. Cell Metabolism. 23 (1): 27–47. doi:10.1016/j.cmet.2015.12.006. PMC 4715268. PMID 26771115.
- ^ Yadav UP, Singh T, Kumar P, Mehta K (2020). “Metabolic Adaptations in Cancer Stem Cells”. Frontiers in Oncology. 10: 1010. doi:10.3389/fonc.2020.01010. PMC 7330710. PMID 32670883.
- ^ Zhang J, Xiang H, Rong-Rong He R, Liu B (2020). “Mitochondrial Sirtuin 3: New emerging biological function and therapeutic target”. Theranostics. 10 (18): 8315–8342. doi:10.7150/thno.45922. PMC 7381741. PMID 32724473.
- ^ Seyfried TN, Mukherjee P, Chinopoulos C (2020). “Consideration of Ketogenic Metabolic Therapy as a Complementary or Alternative Approach for Managing Breast Cancer”. Frontiers in Nutrition. 7: 21. doi:10.3389/fnut.2020.00021. PMC 7078107. PMID 32219096.
- ^ Weber DD, Aminzadeh-Gohari S, Tulipan J, Kofler B (2020). “Ketogenic diet in the treatment of cancer - Where do we stand?s”. Molecular Metabolism. 33: 102–121. doi:10.1016/j.molmet.2019.06.026. PMC 7056920. PMID 31399389.
- ^ Galway K, Black A, Cantwell M, Cardwell CR, Mills M, Donnelly M (tháng 11 năm 2012). “Psychosocial interventions to improve quality of life and emotional wellbeing for recently diagnosed cancer patients”. The Cochrane Database of Systematic Reviews. 11: CD007064. doi:10.1002/14651858.cd007064.pub2. PMC 6457819. PMID 23152241.
- ^ “What Is Cancer?”. National Cancer Institute. 9 tháng 2 năm 2015. Bản gốc lưu trữ ngày 9 tháng 4 năm 2015. Truy cập ngày 7 tháng 10 năm 2019.
- ^ Varricchio CG (2004). A cancer source book for nurses. Boston: Jones and Bartlett Publishers. tr. 229. ISBN 978-0-7637-3276-9.
- ^ Đỗ Tường Huân (25 tháng 6 năm 2019). “Ung thư là gì? Sự khác biệt giữa tế bào ung thư và tế bào bình thường”. Vinmec.
- ^ “Phân loại các khối u”. Bệnh viện Nguyễn Tri Phương. Bản gốc lưu trữ ngày 17 tháng 7 năm 2020.
- ^ American Cancer Society. “Melanoma Skin Cancer”. American Cancer Society. American Cancer Society. Bản gốc lưu trữ ngày 22 tháng 12 năm 2020. Truy cập ngày 5 tháng 7 năm 2017.
- ^ American Cancer Society. “What is Testicular Cancer”. American Cancer Society. American Cancer Society. Truy cập ngày 5 tháng 7 năm 2017.
- ^ “Cancer prevention: 7 steps to reduce your risk”. Mayo Clinic. ngày 27 tháng 9 năm 2008. Bản gốc lưu trữ ngày 8 tháng 2 năm 2010. Truy cập ngày 30 tháng 1 năm 2010.
- ^ Danaei G, Vander Hoorn S, Lopez AD, Murray CJ, Ezzati M (tháng 11 năm 2005). “Causes of cancer in the world: comparative risk assessment of nine behavioural and environmental risk factors”. Lancet. 366 (9499): 1784–93. doi:10.1016/S0140-6736(05)67725-2. PMID 16298215.
- ^ Wu S, Powers S, Zhu W, Hannun YA (tháng 1 năm 2016). “Substantial contribution of extrinsic risk factors to cancer development”. Nature. 529 (7584): 43–7. Bibcode:2016Natur.529...43W. doi:10.1038/nature16166. PMC 4836858. PMID 26675728.
- ^ “Cancer”. World Health Organization. Lưu trữ bản gốc ngày 29 tháng 12 năm 2010. Truy cập ngày 9 tháng 1 năm 2011.
- ^ a b Wicki A, Hagmann J (tháng 9 năm 2011). “Diet and cancer”. Swiss Medical Weekly. 141: w13250. doi:10.4414/smw.2011.13250. PMID 21904992.
- ^ Cappellani A, Di Vita M, Zanghi A, Cavallaro A, Piccolo G, Veroux M, Berretta M, Malaguarnera M, Canzonieri V, Lo Menzo E (tháng 1 năm 2012). “Diet, obesity and breast cancer: an update”. Frontiers in Bioscience. 4: 90–108. doi:10.2741/253. PMID 22202045.
- ^ Key TJ (tháng 1 năm 2011). “Fruit and vegetables and cancer risk”. British Journal of Cancer. 104 (1): 6–11. doi:10.1038/sj.bjc.6606032. PMC 3039795. PMID 21119663.
- ^ Wang X, Ouyang Y, Liu J, Zhu M, Zhao G, Bao W, Hu FB (tháng 7 năm 2014). “Fruit and vegetable consumption and mortality from all causes, cardiovascular disease, and cancer: systematic review and dose-response meta-analysis of prospective cohort studies”. BMJ. 349: g4490. doi:10.1136/bmj.g4490. PMC 4115152. PMID 25073782.
- ^ Larsson SC, Wolk A (tháng 5 năm 2007). “Coffee consumption and risk of liver cancer: a meta-analysis”. Gastroenterology. 132 (5): 1740–5. doi:10.1053/j.gastro.2007.03.044. PMID 17484871.
- ^ Zheng W, Lee SA (2009). “Well-done meat intake, heterocyclic amine exposure, and cancer risk”. Nutrition and Cancer. 61 (4): 437–46. doi:10.1080/01635580802710741. PMC 2769029. PMID 19838915.
- ^ Ferguson LR (tháng 2 năm 2010). “Meat and cancer”. Meat Science. 84 (2): 308–13. doi:10.1016/j.meatsci.2009.06.032. PMID 20374790.
- ^ Staff (ngày 26 tháng 10 năm 2015). “World Health Organization – IARC Monographs evaluate consumption of red meat and processed meat” (PDF). International Agency for Research on Cancer. Lưu trữ (PDF) bản gốc ngày 26 tháng 10 năm 2015. Truy cập ngày 26 tháng 10 năm 2015.
- ^ Hauser, Christine (ngày 26 tháng 10 năm 2015). “W.H.O. Report Links Some Cancers With Processed or Red Meat”. The New York Times. Lưu trữ bản gốc ngày 26 tháng 10 năm 2015. Truy cập ngày 26 tháng 10 năm 2015.
- ^ Maltoni CF, Holland JF (2000). “33”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 4 tháng 9 năm 2015. Truy cập ngày 31 tháng 1 năm 2011.
- ^ Rostom A, Dubé C, Lewin G, Tsertsvadze A, Barrowman N, Code C, Sampson M, Moher D (tháng 3 năm 2007). “Nonsteroidal anti-inflammatory drugs and cyclooxygenase-2 inhibitors for primary prevention of colorectal cancer: a systematic review prepared for the U.S. Preventive Services Task Force”. Annals of Internal Medicine. 146 (5): 376–89. doi:10.7326/0003-4819-146-5-200703060-00010. PMID 17339623.
- ^ Rothwell PM, Fowkes FG, Belch JF, Ogawa H, Warlow CP, Meade TW (tháng 1 năm 2011). “Effect of daily aspirin on long-term risk of death due to cancer: analysis of individual patient data from randomised trials”. Lancet. 377 (9759): 31–41. doi:10.1016/S0140-6736(10)62110-1. PMID 21144578.
- ^ Cooper K, Squires H, Carroll C, Papaioannou D, Booth A, Logan RF, Maguire C, Hind D, Tappenden P (tháng 6 năm 2010). “Chemoprevention of colorectal cancer: systematic review and economic evaluation”. Health Technology Assessment. 14 (32): 1–206. doi:10.3310/hta14320. PMID 20594533.
- ^ Thomsen A, Kolesar JM (tháng 12 năm 2008). “Chemoprevention of breast cancer”. American Journal of Health-System Pharmacy. 65 (23): 2221–28. doi:10.2146/ajhp070663. PMID 19020189.
- ^ Wilt TJ, MacDonald R, Hagerty K, Schellhammer P, Kramer BS (tháng 4 năm 2008). Wilt TJ (biên tập). “Five-alpha-reductase Inhibitors for prostate cancer prevention”. The Cochrane Database of Systematic Reviews (2): CD007091. doi:10.1002/14651858.CD007091. PMID 18425978.
- ^ “Vitamins and minerals: not for cancer or cardiovascular prevention”. Prescrire International. 19 (108): 182. tháng 8 năm 2010. PMID 20939459. Lưu trữ bản gốc ngày 25 tháng 5 năm 2012.
- ^ Giovannucci E, Liu Y, Rimm EB, Hollis BW, Fuchs CS, Stampfer MJ, Willett WC (tháng 4 năm 2006). “Prospective study of predictors of vitamin D status and cancer incidence and mortality in men”. Journal of the National Cancer Institute. 98 (7): 451–59. doi:10.1093/jnci/djj101. PMID 16595781.
- ^ “Vitamin D Has Role in Colon Cancer Prevention”. Bản gốc lưu trữ ngày 4 tháng 12 năm 2006. Truy cập ngày 27 tháng 7 năm 2007.
- ^ Holick MF (tháng 1 năm 2013). “Vitamin D, sunlight and cancer connection”. Anti-Cancer Agents in Medicinal Chemistry. 13 (1): 70–82. doi:10.2174/187152013804487308. PMID 23094923.
- ^ Schwartz GG, Blot WJ (tháng 4 năm 2006). “Vitamin D status and cancer incidence and mortality: something new under the sun”. Journal of the National Cancer Institute. 98 (7): 428–30. doi:10.1093/jnci/djj127. PMID 16595770.
- ^ a b Bolland MJ, Grey A, Gamble GD, Reid IR (tháng 4 năm 2014). “The effect of vitamin D supplementation on skeletal, vascular, or cancer outcomes: a trial sequential meta-analysis”. The Lancet. Diabetes & Endocrinology. 2 (4): 307–20. doi:10.1016/S2213-8587(13)70212-2. PMID 24703049.
- ^ Bjelakovic G, Gluud LL, Nikolova D, Whitfield K, Wetterslev J, Simonetti RG, Bjelakovic M, Gluud C (tháng 1 năm 2014). “Vitamin D supplementation for prevention of mortality in adults”. The Cochrane Database of Systematic Reviews. 1 (1): CD007470. doi:10.1002/14651858.cd007470.pub3. PMID 24414552.
- ^ Fritz H, Kennedy D, Fergusson D, Fernandes R, Doucette S, Cooley K, và đồng nghiệp (2011). Minna JD (biên tập). “Vitamin A and retinoid derivatives for lung cancer: a systematic review and meta analysis”. PLOS ONE. 6 (6): e21107. Bibcode:2011PLoSO...6E1107F. doi:10.1371/journal.pone.0021107. PMC 3124481. PMID 21738614.
- ^ Cole BF, Baron JA, Sandler RS, Haile RW, Ahnen DJ, Bresalier RS, và đồng nghiệp (tháng 6 năm 2007). “Folic acid for the prevention of colorectal adenomas: a randomized clinical trial”. JAMA. 297 (21): 2351–9. doi:10.1001/jama.297.21.2351. PMID 17551129.
- ^ Vinceti M, Filippini T, Del Giovane C, Dennert G, Zwahlen M, Brinkman M, và đồng nghiệp (tháng 1 năm 2018). “Selenium for preventing cancer”. The Cochrane Database of Systematic Reviews. 1: CD005195. doi:10.1002/14651858.CD005195.pub4. PMC 6491296. PMID 29376219.
- ^ a b c “Cancer Vaccine Fact Sheet”. NCI. ngày 8 tháng 6 năm 2006. Bản gốc lưu trữ ngày 21 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ a b Lertkhachonsuk AA, Yip CH, Khuhaprema T, Chen DS, Plummer M, Jee SH, Toi M, Wilailak S (tháng 11 năm 2013). “Cancer prevention in Asia: resource-stratified guidelines from the Asian Oncology Summit 2013”. The Lancet. Oncology. 14 (12): e497–507. arXiv:cond-mat/0606434. doi:10.1016/S1470-2045(13)70350-4. PMID 24176569.
- ^ a b c “Cancer Screening Overview (PDQ®)–Patient Version”. National Cancer Institute. ngày 13 tháng 1 năm 2010. Bản gốc lưu trữ ngày 16 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ a b c Wilson JMG, Jungner G. (1968) Principles and practice of screening for disease. Geneva:World Health Organization. Public Health Papers, #34.
- ^ “Screening for Cervical Cancer”. U.S. Preventive Services Task Force. 2003. Bản gốc lưu trữ ngày 23 tháng 12 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Colorectal Cancer”. U.S. Preventive Services Task Force. 2008. Bản gốc lưu trữ ngày 7 tháng 2 năm 2015. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Skin Cancer”. U.S. Preventive Services Task Force. 2009. Bản gốc lưu trữ ngày 8 tháng 1 năm 2011. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Oral Cancer”. U.S. Preventive Services Task Force. 2004. Bản gốc lưu trữ ngày 24 tháng 10 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Lung Cancer Screening”. U.S. Preventive Services Task Force. 2004. Bản gốc lưu trữ ngày 4 tháng 11 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Prostate Cancer”. U.S. Preventive Services Task Force. 2008. Bản gốc lưu trữ ngày 31 tháng 12 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Bladder Cancer”. U.S. Preventive Services Task Force. 2004. Bản gốc lưu trữ ngày 23 tháng 8 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Testicular Cancer”. U.S. Preventive Services Task Force. 2004. Bản gốc lưu trữ ngày 15 tháng 5 năm 2016. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Ovarian Cancer”. U.S. Preventive Services Task Force. 2004. Bản gốc lưu trữ ngày 23 tháng 10 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ “Screening for Pancreatic Cancer”. U.S. Preventive Services Task Force. 2004. Bản gốc lưu trữ ngày 21 tháng 12 năm 2010. Truy cập ngày 21 tháng 12 năm 2010.
- ^ Chou R, Croswell JM, Dana T, Bougatsos C, Blazina I, Fu R, và đồng nghiệp (tháng 12 năm 2011). “Screening for prostate cancer: a review of the evidence for the U.S. Preventive Services Task Force”. Annals of Internal Medicine. United States Preventive Services Task Force. 155 (11): 762–71. doi:10.7326/0003-4819-155-11-201112060-00375. PMID 21984740.
- ^ “Screening for Breast Cancer”. U.S. Preventive Services Task Force. 2009. Bản gốc lưu trữ ngày 2 tháng 1 năm 2013. Truy cập ngày 21 tháng 12 năm 2010.
- ^ Gøtzsche PC, Jørgensen KJ (tháng 6 năm 2013). “Screening for breast cancer with mammography”. The Cochrane Database of Systematic Reviews (6): CD001877. doi:10.1002/14651858.CD001877.pub5. PMC 6464778. PMID 23737396.
- ^ a b Gulati AP, Domchek SM (tháng 1 năm 2008). “The clinical management of BRCA1 and BRCA2 mutation carriers”. Current Oncology Reports. 10 (1): 47–53. doi:10.1007/s11912-008-0008-9. PMID 18366960.
- ^ Lind MJ (2008). “Principles of cytotoxic chemotherapy”. Medicine. 36 (1): 19–23. doi:10.1016/j.mpmed.2007.10.003.
- ^ Emil Frei, I. I. I.; Eder, Joseph Paul (2003). Combination Chemotherapy (bằng tiếng Anh). Truy cập ngày 4 tháng 4 năm 2020.
- ^ Dear RF, McGeechan K, Jenkins MC, Barratt A, Tattersall MH, Wilcken N (tháng 12 năm 2013). “Combination versus sequential single agent chemotherapy for metastatic breast cancer”. The Cochrane Database of Systematic Reviews (12): CD008792. doi:10.1002/14651858.CD008792.pub2. PMID 24347031.
- ^ “Targeted Cancer Therapies”. About Cancer. National Cancer Institute. ngày 26 tháng 2 năm 2018. Bản gốc lưu trữ ngày 17 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ a b Maltoni CF, Holland JF (2000). “40”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 4 tháng 9 năm 2015. Truy cập ngày 31 tháng 1 năm 2011.
- ^ Nastoupil LJ, Rose AC, Flowers CR (tháng 5 năm 2012). “Diffuse large B-cell lymphoma: current treatment approaches”. Oncology. 26 (5): 488–95. PMID 22730604.
- ^ Freedman A (tháng 10 năm 2012). “Follicular lymphoma: 2012 update on diagnosis and management”. American Journal of Hematology. 87 (10): 988–95. doi:10.1002/ajh.23313. PMID 23001911.
- ^ Rampling R, James A, Papanastassiou V (tháng 6 năm 2004). “The present and future management of malignant brain tumours: surgery, radiotherapy, chemotherapy”. Journal of Neurology, Neurosurgery, and Psychiatry. 75 Suppl 2 (Suppl 2): ii24–30. doi:10.1136/jnnp.2004.040535. PMC 1765659. PMID 15146036.
- ^ Madan V, Lear JT, Szeimies RM (tháng 2 năm 2010). “Non-melanoma skin cancer”. Lancet. 375 (9715): 673–85. doi:10.1016/S0140-6736(09)61196-X. PMC 3339125. PMID 20171403.
- ^ Paul S, Charles D, Catherine M, John M (2012). Walter and Miller's Textbook of Radiotherapy: Radiation Physics, Therapy and Oncology (ấn bản thứ 7). Churchill Livingstone. tr. 311. ISBN 978-0443074868.
- ^ Prince, Jim McMorran, Damian Crowther, Stew McMorran, Steve Youngmin, Ian Wacogne, Jon Pleat, Clive. “tumour radiosensitivity – General Practice Notebook”. Lưu trữ bản gốc ngày 24 tháng 9 năm 2015.
- ^ Tidy C. “Radiotherapy”. Patient UK. Lưu trữ bản gốc ngày 9 tháng 7 năm 2017.
- ^ Hill R, Healy B, Holloway L, Kuncic Z, Thwaites D, Baldock C (tháng 3 năm 2014). “Advances in kilovoltage x-ray beam dosimetry”. Physics in Medicine and Biology. 59 (6): R183–231. Bibcode:2014PMB....59R.183H. doi:10.1088/0031-9155/59/6/r183. PMID 24584183.
- ^ a b Maltoni CF, Holland JF (2000). “41”. Trong Bast RC, Kufe DW, Pollock RE, và đồng nghiệp (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 5). Hamilton, Ontario: B.C. Decker. ISBN 978-1-55009-113-7. Bản gốc lưu trữ ngày 4 tháng 9 năm 2015. Truy cập ngày 31 tháng 1 năm 2011.
- ^ a b c d e American Society of Clinical Oncology. “Five Things Physicians and Patients Should Question” (PDF). Choosing Wisely: An Initiative of the ABIM Foundation. Bản gốc (PDF) lưu trữ ngày 31 tháng 7 năm 2012. Truy cập ngày 14 tháng 8 năm 2012.
- ^ * Hiệp hội Ung thư Lâm sàng Hoa Kỳ (The American Society of Clinical Oncology) đã đưa ra các khuyến nghị này dựa trên các bệnh ung thư khác nhau. Xem thêm American Society of Clinical Oncology. “Five Things Physicians and Patients Should Question” (PDF). Choosing Wisely: An Initiative of the ABIM Foundation. Bản gốc (PDF) lưu trữ ngày 31 tháng 7 năm 2012. Truy cập ngày 14 tháng 8 năm 2012.
- về ung thư phổi, xem thêm Azzoli CG, Temin S, Aliff T, Baker S, Brahmer J, Johnson DH, Laskin JL, Masters G, Milton D, Nordquist L, Pao W, Pfister DG, Piantadosi S, Schiller JH, Smith R, Smith TJ, Strawn JR, Trent D, Giaccone G (tháng 10 năm 2011). “2011 Focused Update of 2009 American Society of Clinical Oncology Clinical Practice Guideline Update on Chemotherapy for Stage IV Non-Small-Cell Lung Cancer”. Journal of Clinical Oncology. 29 (28): 3825–31. doi:10.1200/JCO.2010.34.2774. PMC 3675703. PMID 21900105. và Ettinger DS, Akerley W, Bepler G, Blum MG, Chang A, Cheney RT, và đồng nghiệp (tháng 7 năm 2010). “Non-small cell lung cancer”. Journal of the National Comprehensive Cancer Network. 8 (7): 740–801. doi:10.6004/jnccn.2010.0056. PMID 20679538.
- về ung thư vú, xem thêm Carlson RW, Allred DC, Anderson BO, Burstein HJ, Carter WB, Edge SB, và đồng nghiệp (tháng 2 năm 2009). “Breast cancer. Clinical practice guidelines in oncology”. Journal of the National Comprehensive Cancer Network. 7 (2): 122–92. doi:10.6004/jnccn.2009.0012. PMID 19200416.
- về ung thư ruột, xem thêm Engstrom PF, Arnoletti JP, Benson AB, Chen YJ, Choti MA, Cooper HS, Covey A, Dilawari RA, Early DS, Enzinger PC, Fakih MG, Fleshman J, Fuchs C, Grem JL, Kiel K, Knol JA, Leong LA, Lin E, Mulcahy MF, Rao S, Ryan DP, Saltz L, Shibata D, Skibber JM, Sofocleous C, Thomas J, Venook AP, Willett C (tháng 9 năm 2009). “NCCN Clinical Practice Guidelines in Oncology: colon cancer”. Journal of the National Comprehensive Cancer Network. 7 (8): 778–831. doi:10.6004/jnccn.2009.0056. PMID 19755046.
- về các tuyên bố chung, hãy xem Smith TJ, Hillner BE (tháng 5 năm 2011). “Bending the cost curve in cancer care”. The New England Journal of Medicine. 364 (21): 2060–5. doi:10.1056/NEJMsb1013826. PMC 4042405. PMID 21612477. và Peppercorn JM, Smith TJ, Helft PR, Debono DJ, Berry SR, Wollins DS, Hayes DM, Von Roenn JH, Schnipper LE (tháng 2 năm 2011). “American society of clinical oncology statement: toward individualized care for patients with advanced cancer”. Journal of Clinical Oncology. 29 (6): 755–60. doi:10.1200/JCO.2010.33.1744. PMID 21263086.
- ^ “NCCN Guidelines”. Lưu trữ bản gốc ngày 14 tháng 5 năm 2008.
- ^ “Clinical Practice Guidelines for Quality Palliative Care” (PDF). The National Consensus Project for Quality Palliative Care (NCP). Bản gốc (PDF) lưu trữ ngày 16 tháng 5 năm 2011.
- ^ Levy MH, Back A, Bazargan S, Benedetti C, Billings JA, Block S, Bruera E, Carducci MA, Dy S, Eberle C, Foley KM, Harris JD, Knight SJ, Milch R, Rhiner M, Slatkin NE, Spiegel D, Sutton L, Urba S, Von Roenn JH, Weinstein SM (tháng 9 năm 2006). “Palliative care. Clinical practice guidelines in oncology”. Journal of the National Comprehensive Cancer Network. 4 (8): 776–818. doi:10.6004/jnccn.2006.0068. PMID 16948956.
- ^ Waldmann TA (tháng 3 năm 2003). “Immunotherapy: past, present and future”. Nature Medicine. 9 (3): 269–77. doi:10.1038/nm0303-269. PMID 12612576.
- ^ “Lasers in Cancer Treatment”. National Institutes of Health, National Cancer Institute. ngày 13 tháng 9 năm 2011. Bản gốc lưu trữ ngày 27 tháng 10 năm 2020. Truy cập ngày 15 tháng 12 năm 2017.
 Bài viết này tích hợp văn bản từ nguồn này, vốn thuộc phạm vi công cộng.
Bài viết này tích hợp văn bản từ nguồn này, vốn thuộc phạm vi công cộng.
- ^ Cassileth BR, Deng G (2004). “Complementary and alternative therapies for cancer” (PDF). The Oncologist. 9 (1): 80–89. doi:10.1634/theoncologist.9-1-80. PMID 14755017. Bản gốc (PDF) lưu trữ ngày 19 tháng 7 năm 2018. Truy cập ngày 20 tháng 9 năm 2020.
- ^ a b “Complementary, Alternative, or Integrative Health”. National Institutes of Health. tháng 7 năm 2020. Bản gốc lưu trữ ngày 20 tháng 11 năm 2020. Truy cập ngày 26 tháng 12 năm 2020.
- ^ “Three measures of cancer mortality”. Our World in Data. Truy cập ngày 7 tháng 3 năm 2020.
- ^ Tammela, Tuomas; Sage, Julien (2020). “Investigating Tumor Heterogeneity in Mouse Models”. Annual Review of Cancer Biology. 4: 99–119. doi:10.1146/annurev-cancerbio-030419-033413.
- ^ World Cancer Report 2014. World Health Organization. 2014. tr. 22. ISBN 978-92-832-0429-9. Lưu trữ bản gốc ngày 12 tháng 7 năm 2017.
- ^ a b Rheingold S, Neugut A, Meadows A (2003). “156: Secondary Cancers: Incidence, Risk Factors, and Management”. Trong Frei E, Kufe DW, Holland JF (biên tập). Holland-Frei Cancer Medicine (ấn bản thứ 6). Hamilton, Ont: BC Decker. tr. 2399. ISBN 978-1-55009-213-4.
- ^ Montazeri A (tháng 12 năm 2009). “Quality of life data as prognostic indicators of survival in cancer patients: an overview of the literature from 1982 to 2008”. Health and Quality of Life Outcomes. 7: 102. doi:10.1186/1477-7525-7-102. PMC 2805623. PMID 20030832.
- ^ Smith, Hamish R. (tháng 4 năm 2015). “Depression in cancer patients: Pathogenesis, implications and treatment (Review)”. Oncol Lett. 9 (4). doi:10.3892/ol.2015.2944.
- ^ a b c Akl EA, Kahale LA, Hakoum MB, Matar CF, Sperati F, Barba M, và đồng nghiệp (tháng 9 năm 2017). “Parenteral anticoagulation in ambulatory patients with cancer”. The Cochrane Database of Systematic Reviews. 9: CD006652. doi:10.1002/14651858.CD006652.pub5. PMC 6419241. PMID 28892556.
- ^ “Cancer death rates”. Our World in Data. Truy cập ngày 4 tháng 10 năm 2019.
- ^ a b “Latest global cancer data: Cancer burden rises to 18.1 million new cases and 9.6 million cancer deaths in 2018” (PDF). iarc.fr. Truy cập ngày 5 tháng 12 năm 2018.
- ^ a b Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, và đồng nghiệp (tháng 12 năm 2012). “Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010”. Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604.
- ^ a b Coleman WB, Rubinas TC (2009). “4”. Trong Tsongalis GJ, Coleman WL (biên tập). Molecular Pathology: The Molecular Basis of Human Disease. Amsterdam: Elsevier Academic Press. tr. 66. ISBN 978-0-12-374419-7.[liên kết hỏng]
- ^ Johnson G (ngày 28 tháng 12 năm 2010). “Unearthing Prehistoric Tumors, and Debate”. The New York Times. Lưu trữ bản gốc ngày 24 tháng 6 năm 2017.
- ^ Pawelec G, Derhovanessian E, Larbi A (tháng 8 năm 2010). “Immunosenescence and cancer”. Critical Reviews in Oncology/Hematology. 75 (2): 165–72. doi:10.1016/j.critrevonc.2010.06.012. PMID 20656212.
- ^ Alberts B, Johnson A, Lewis J, và đồng nghiệp (2002). “The Preventable Causes of Cancer”. Molecular biology of the cell (ấn bản thứ 4). New York: Garland Science. ISBN 978-0-8153-4072-0. Lưu trữ bản gốc ngày 2 tháng 1 năm 2016.
A certain irreducible background incidence of cancer is to be expected regardless of circumstances: mutations can never be absolutely avoided, because they are an inescapable consequence of fundamental limitations on the accuracy of DNA replication, as discussed in Chapter 5. If a human could live long enough, it is inevitable that at least one of his or her cells would eventually accumulate a set of mutations sufficient for cancer to develop.
- ^ Anisimov VN, Sikora E, Pawelec G (tháng 8 năm 2009). “Relationships between cancer and aging: a multilevel approach”. Biogerontology. 10 (4): 323–38. doi:10.1007/s10522-008-9209-8. PMID 19156531.
- ^ de Magalhães JP (tháng 5 năm 2013). “How ageing processes influence cancer”. Nature Reviews. Cancer. 13 (5): 357–65. doi:10.1038/nrc3497. PMID 23612461.
- ^ Schottenfeld D, Fraumeni JF (ngày 24 tháng 8 năm 2006). Cancer Epidemiology and Prevention. Oxford University Press. tr. 977. ISBN 978-0-19-974797-9.
- ^ Bostwick DG, Eble JN (2007). Urological Surgical Pathology. St. Louis: Mosby. tr. 468. ISBN 978-0-323-01970-5.
- ^ a b Kaatsch P (tháng 6 năm 2010). “Epidemiology of childhood cancer”. Cancer Treatment Reviews. 36 (4): 277–85. doi:10.1016/j.ctrv.2010.02.003. PMID 20231056.
- ^ a b Ward E, DeSantis C, Robbins A, Kohler B, Jemal A (tháng 1 năm 2014). “Childhood and adolescent cancer statistics, 2014”. Ca. 64 (2): 83–103. doi:10.3322/caac.21219. PMID 24488779.
- ^ Ward EM, Thun MJ, Hannan LM, Jemal A (tháng 9 năm 2006). “Interpreting cancer trends”. Annals of the New York Academy of Sciences. 1076 (1): 29–53. Bibcode:2006NYASA1076...29W. doi:10.1196/annals.1371.048. PMID 17119192.
- ^ “Thống kê về Ung thư tại Việt Nam năm 2020” (PDF). Global Cancer Obversatory. Truy cập ngày 23 tháng 12 năm 2020.
- ^ Tạp chí Fortune, tháng 3 năm 1937; được lấy từ Mukherjee, Siddhartha (2010). The Emperor of All Maladies. Hoa Kỳ: Scribner. tr. 49. ISBN 978-1-4391-0795-9.
- ^ a b c d e f Hajdu SI (tháng 3 năm 2011). “A note from history: landmarks in history of cancer, part 1”. Cancer. 117 (5): 1097–102. doi:10.1002/cncr.25553. PMID 20960499.
- ^ Paul of Aegina, 7th Century AD, quoted in Moss, Ralph W. (2004). “Galen on Cancer”. CancerDecisions. Bản gốc lưu trữ ngày 16 tháng 7 năm 2011. Được tham khảo từ Michael Shimkin, Contrary to Nature, Washington, DC: Superintendent of Document, DHEW Publication No. (NIH) 79–720, p. 35.
- ^ Majno G, Joris I (ngày 12 tháng 8 năm 2004). Cells, Tissues, and Disease: Principles of General Pathology: Principles of General Pathology. Oxford University Press. ISBN 978-0-19-974892-1. Truy cập ngày 11 tháng 9 năm 2013.
- ^ Weinstein, I. Bernard; Case, Kathleen (tháng 9 năm 2018). “The History of Cancer Research: Introducing an AACR Centennial Series”. AARC Journals. doi:10.1158/0008-5472.
- ^ a b Hajdu SI (tháng 6 năm 2011). “A note from history: landmarks in history of cancer, part 2”. Cancer. 117 (12): 2811–20. doi:10.1002/cncr.25825. PMID 21656759.
- ^ Yalom, Marilyn (1998). A history of the breast (ấn bản thứ 1). New York: Ballantine Books. ISBN 978-0-679-43459-7.
- ^ Hajdu SI (tháng 2 năm 2012). “A note from history: landmarks in history of cancer, part 3”. Cancer. 118 (4): 1155–68. doi:10.1002/cncr.26320. PMID 21751192.
- ^ Grange JM, Stanford JL, Stanford CA (tháng 6 năm 2002). “Campbell De Morgan's 'Observations on cancer', and their relevance today”. Journal of the Royal Society of Medicine. 95 (6): 296–99. doi:10.1258/jrsm.95.6.296. PMC 1279913. PMID 12042378.
- ^ “Virchow and Cellular Pathology”. Christian Medical College Vellore. Truy cập ngày 1 tháng 1 năm 2021.
- ^ Mukherjee, Siddhartha (2010). The Emperor of All Maladies. Hoa Kỳ: Scribner. tr. 480. ISBN 978-1-4391-0795-9.
- ^ “Milestones in Cancer Research and Discovery”. National Cancer Institute. 31 tháng 8 năm 2020. Lưu trữ bản gốc ngày 16 tháng 12 năm 2020. Truy cập ngày 1 tháng 1 năm 2021.
- ^ Mukherjee, Siddhartha (2010). The Emperor of All Maladies. Hoa Kỳ: Scribner. tr. 375. ISBN 978-1-4391-0795-9.
- ^ Mukherjee, Siddhartha (2010). The Emperor of All Maladies. Hoa Kỳ: Scribner. tr. 376. ISBN 978-1-4391-0795-9.
- ^ a b Mukherjee, Siddhartha (2010). The Emperor of All Maladies. Hoa Kỳ: Scribner. tr. 384. ISBN 978-1-4391-0795-9.
- ^ Mukherjee, Siddhartha (2010). The Emperor of All Maladies. Hoa Kỳ: Scribner. tr. 418-420. ISBN 978-1-4391-0795-9.
- ^ Ehrenreich, Barbara (tháng 11 năm 2001). “Welcome to Cancerland”. Harper's Magazine. ISSN 0017-789X. Bản gốc lưu trữ ngày 8 tháng 11 năm 2013.
- ^ Pozorski, Aimee (ngày 20 tháng 3 năm 2015). “Confronting the "C" Word: Cancer and Death in Philip Roth's Fiction”. Philip Roth Studies (bằng tiếng Anh). 11 (1): 105–123. doi:10.5703/philrothstud.11.1.105. ISSN 1940-5278. Truy cập ngày 13 tháng 4 năm 2020.
- ^ Wollaston, Sam (ngày 4 tháng 5 năm 2015). “The C-Word review – a wonderful testament to a woman who faced cancer with honesty, verve and wit”. The Guardian. Truy cập ngày 13 tháng 4 năm 2020.
- ^ “Avoiding the 'C' Word for Low-Risk Thyroid Cancer”. Medscape. Bản gốc lưu trữ ngày 27 tháng 7 năm 2020. Truy cập ngày 13 tháng 4 năm 2020.
- ^ “The C word: how we react to cancer today”. NHS Networks. 28 tháng 8 năm 2020. Bản gốc lưu trữ ngày 22 tháng 10 năm 2020. Truy cập ngày 13 tháng 4 năm 2020.
- ^ a b c d Chochinov HM, Breitbart W (2009). Handbook of Psychiatry in Palliative Medicine (bằng tiếng Anh). Oxford University Press. tr. 196. ISBN 978-0-19-530107-6.
- ^ Rapini RP, Bolognia JL, Jorizzo JL (2007). Dermatology: 2-Volume Set. St. Louis: Mosby. ISBN 978-1-4160-2999-1.
- ^ “Skin cancers”. World Health Organization. Lưu trữ bản gốc ngày 27 tháng 9 năm 2010. Truy cập ngày 19 tháng 1 năm 2011.
- ^ McCulley M, Greenwell P (2007). Molecular therapeutics: 21st-century medicine. London: J. Wiley. tr. 207. ISBN 978-0-470-01916-0.[liên kết hỏng]
- ^ Low G, Cameron L (1999). “10”. Researching and Applying Metaphor. Cambridge University Press. ISBN 978-0-521-64964-3.
- ^ Sulik, Gayle A. (2010). Pink Ribbon Blues: How Breast Cancer Culture Undermines Women's Health. Oxford University Press. tr. 78–89. ISBN 978-0-19-974993-5.
- ^ a b c Olson JS (2005). Bathsheba's Breast: Women, Cancer, and History. JHU Press. tr. 145–70. ISBN 978-0-8018-8064-3. OCLC 186453370.
- ^ a b c d Ehrenreich, Barbara (2009). Bright-sided: How the Relentless Promotion of Positive Thinking Has Undermined America. Henry Holt and Company. tr. 15–44. ISBN 978-0-8050-8749-9.
- ^ Huff C (ngày 24 tháng 9 năm 2013). “A Sick Stigma: Why are cancer patients blamed for their illness?”. Slate. Lưu trữ bản gốc ngày 11 tháng 10 năm 2013.
- ^ “Economic Impact of Cancer”. American Cancer Society. ngày 3 tháng 1 năm 2018. Bản gốc lưu trữ ngày 16 tháng 11 năm 2020. Truy cập ngày 5 tháng 7 năm 2018.
- ^ Bosanquet N, Sikora K (2004). “The economics of cancer care in the UK”. Lancet Oncology. 5 (9): 568–74. doi:10.1016/S1470-2045(04)01569-4. PMID 15337487.
- ^ Mariotto AB, Yabroff KR, Shao Y, Feuer EJ, Brown ML (2011). “Projections of the cost of cancer care in the United States: 2010-2020”. Journal of the National Cancer Institute. 103 (2): 117–28. doi:10.1093/jnci/djq495. PMC 3107566. PMID 21228314.
- ^ Jönsson B, Hofmarcher T, Lindgren P, Wilking N (2016). “The cost and burden of cancer in the European Union 1995–2014”. European Journal of Cancer. 66 (Oct): 162–70. doi:10.1016/j.ejca.2016.06.022. PMID 27589247.
- ^ a b Hofmarcher T, Lindgren P, Wilking N, Jönsson B (2020). “The cost of cancer in Europe 2018”. European Journal of Cancer. 129 (Apr): 41–49. doi:10.1016/j.ejca.2020.01.011. PMID 32120274.
- ^ Luengo-Fernandez R, Leal J, Gray A, Sullivan R (2013). “Economic burden of cancer across the European Union: a population-based cost analysis”. Lancet Oncology. 14 (12): 1165–74. doi:10.1016/S1470-2045(13)70442-X. PMID 24131614.
- ^ a b U.S. Equal Employment Opportunity Commission. "Questions & Answers about Cancer in the Workplace and the Americans with Disabilities Act (ADA)." https://web.archive.org/web/20201112015912/http://www.eeoc.gov/laws/guidance/cancer-workplace-and-ada
- ^ “What Is Cancer?”. National Cancer Institute. ngày 17 tháng 9 năm 2007. Bản gốc lưu trữ ngày 21 tháng 12 năm 2020. Truy cập ngày 28 tháng 3 năm 2018.
- ^ “Cancer Fact Sheet”. Agency for Toxic Substances & Disease Registry. ngày 30 tháng 8 năm 2002. Lưu trữ bản gốc ngày 13 tháng 8 năm 2009. Truy cập ngày 17 tháng 8 năm 2009.
- ^ Wanjek C (ngày 16 tháng 9 năm 2006). “Exciting New Cancer Treatments Emerge Amid Persistent Myths”. Lưu trữ bản gốc ngày 16 tháng 5 năm 2008. Truy cập ngày 17 tháng 8 năm 2009.
- ^ Hayden EC (tháng 4 năm 2009). “Cutting off cancer's supply lines”. Nature. 458 (7239): 686–87. doi:10.1038/458686b. PMID 19360048.
- ^ Bagri A, Kouros-Mehr H, Leong KG, Plowman GD (tháng 3 năm 2010). “Use of anti-VEGF adjuvant therapy in cancer: challenges and rationale”. Trends in Molecular Medicine. 16 (3): 122–32. doi:10.1016/j.molmed.2010.01.004. PMID 20189876.
- ^ Sleigh SH, Barton CL (2010). “Repurposing Strategies for Therapeutics”. Pharmaceutical Medicine. 24 (3): 151–59. doi:10.1007/BF03256811.
- ^ Winther H, Jorgensen JT (2010). “Drug-Diagnostic Co-Development in Cancer”. Pharmaceutical Medicine. 24 (6): 363–75. doi:10.1007/BF03256837.
- ^ Begley S (ngày 16 tháng 9 năm 2008). “Rethinking the War on Cancer”. Newsweek. Bản gốc lưu trữ ngày 10 tháng 9 năm 2008. Truy cập ngày 8 tháng 9 năm 2008.
- ^ Kolata G (ngày 23 tháng 4 năm 2009). “Advances Elusive in the Drive to Cure Cancer”. The New York Times. Lưu trữ bản gốc ngày 14 tháng 1 năm 2012. Truy cập ngày 5 tháng 5 năm 2009.
- ^ Bruce Alberts, Marc W. Kirschner, Shirley Tilghman, and Harold Varmus (2014). “Rescuing US biomedical research from its systemic flaws”. Proceedings of the National Academy of Sciences of the United States of America. 111 (16): 5773–77. Bibcode:2014PNAS..111.5773A. doi:10.1073/pnas.1404402111. PMC 4000813. PMID 24733905.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ Kolata G (ngày 23 tháng 4 năm 2009). “Advances Elusive in the Drive to Cure Cancer”. The New York Times. Lưu trữ bản gốc ngày 14 tháng 1 năm 2012. Truy cập ngày 29 tháng 12 năm 2009.
- ^ Kolata G (ngày 27 tháng 6 năm 2009). “Grant System Leads Cancer Researchers to Play It Safe”. The New York Times. Lưu trữ bản gốc ngày 8 tháng 6 năm 2011. Truy cập ngày 29 tháng 12 năm 2009.
- ^ Powell K (2016). “Young, talented and fed-up: scientists tell their stories”. Nature. 538 (7626): 446–49. Bibcode:2016Natur.538..446P. doi:10.1038/538446a. PMID 27786221.
- ^ Motalleb, Gholamreza (2013). “Virotherapy in Cancer”. Iran J Cancer Prev. 6(2): 101–107.
- ^ a b c d e f Yarbro, Connie Henke; Wujcik, Debra; Gobel, Barbara Holmes (2010). Cancer Nursing: Principles and Practice. Jones & Bartlett Learning. tr. 901–05. ISBN 978-0-7637-6357-2.
- ^ Thamm, Douglas (tháng 3 năm 2009). “How companion animals contribute to the fight against cancer in humans” (PDF). Veterinaria Italiana. 54 (1): 111–20. PMID 20391394. Lưu trữ (PDF) bản gốc ngày 23 tháng 7 năm 2014. Truy cập ngày 18 tháng 7 năm 2014.
- ^ Murgia C, Pritchard JK, Kim SY, Fassati A, Weiss RA (tháng 8 năm 2006). “Clonal origin and evolution of a transmissible cancer”. Cell. 126 (3): 477–87. doi:10.1016/j.cell.2006.05.051. PMC 2593932. PMID 16901782.
Đọc thêm
[sửa | sửa mã nguồn]- Bast, Robert C.; Croe, Carlo M.; Hait, William N.; Hong, Waun Ki; Kufe, Donald W.; Piccart-Gebhart, Martine; Pollock, Raphael E.; Weichselbaum, Ralph R.; Yang, Hongwang; Holland, James F. (2016). Holland-Frei Cancer Medicine. Wiley. ISBN 978-1-118-93469-2.
- Kleinsmith, Lewis J. (2006). Principles of cancer biology. Pearson Benjamin Cummings. ISBN 978-0-8053-4003-7.
- Mukherjee, Siddhartha (2010). The Emperor of All Maladies: A Biography of Cancer [Hoàng Đế Của Bách Bệnh: Lịch sử Ung thư]. Simon & Schuster. ISBN 978-1-4391-0795-9. Truy cập ngày 7 tháng 8 năm 2013.
- Pazdur, Richard; Camphausen, Kevin A.; Wagman, Lawrence D.; Hoskins, William J. (2009). Cancer Management: A Multidisciplinary Approach. Cmp United Business Media. ISBN 978-1-891483-62-2. Ung thư tại Google Books. Bản gốc lưu trữ ngày 15 tháng 5 năm 2009.
- Schwab, Manfred (2008). Encyclopedia of Cancer. Springer Science & Business Media. ISBN 978-3-540-36847-2.
- Tannock, Ian (2005). The basic science of oncology. McGraw-Hill Professional. ISBN 978-0-07-138774-3.
Liên kết ngoài
[sửa | sửa mã nguồn]Cell biology/Cancer
(tiếng Việt)
- Ung thư tại Từ điển bách khoa Việt Nam
- Nấm lim xanh có tác dụng gì? Đức Lương 10/8/2012
(tiếng Anh)
- Ung thư tại Encyclopædia Britannica (tiếng Anh)
- Ung thư trên DMOZ
- Trang web về ung thư của Tổ chức Y tế Thế giới lưu trữ
- Making a world of difference in cancer care
![[Review sách] Normal people - Sally Rooney](https://down-bs-vn.img.susercontent.com/sg-11134201-22090-edroebrkpwhvaf.webp) GIẢM
16%
GIẢM
16%
 GIẢM
31%
GIẢM
31%
 GIẢM
34%
GIẢM
34%
 GIẢM
31%
GIẢM
31%
 GIẢM
50%
GIẢM
50%
 GIẢM
48%
GIẢM
48%